Врожденные дефекты кожи головы
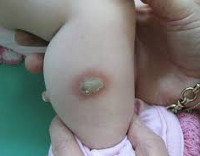
Дефекты кожи среди врожденных пороков встречаются сравнительно редко. Чаще они поверхностные, реже более глубокие. Локализуются преимущественно на волосистой части головы в области темени. Изредка дефекты кожи бывают на туловище, конечностях, мошонке. Форма дефектов обычно круглая, диаметром от 0,5 до 5 см. На голове встречаются дефекты кожи, достигающие до кости. Кость под таким дефектом может оказаться перфорированной и в этих случаях иногда наблюдаются угрожающие жизни кровоизлияния или инфицирование мозговых оболочек. Кожные дефекты являются, по всей вероятности, следствием врожденной аплазии кожи и подкожной клетчатки. Следует иметь в виду, что причиной подобных кожных дефектов могут быть механические и термические повреждения, причиненные обслуживающим персоналом. Лечение состоит в наложении сухих стерильных повязок.
Naevi flammei (naevi teleangiectatici) представляют собой ярко-красные пятна на уровне кожи, которые образуются расширенными вследствие врожденной слабости стенок капиллярами (телеангиэктазии). Обычно они локализуются на лбу около бровей и сзади на шее по средней линии в области волосистой части головы. Эти пятна бесследно исчезают через 1-2 года и не нуждаются в лечении.
Cutis hyperelastica (Синдром Элерса -Данлоса). Заболевание характеризуется повышенной эластичностью и ранимостью кожи с образованием гематом, значительной мышечной гипотонией, нестабильностью суставов и неврологическими явлениями с отставанием в умственном развитии. Этот синдром иногда сочетается с гипотиреозом и болезнью Дауна. Заболевание наследуется доминантно (дисплазия мезенхимы).
Врожденные борозды. Частота врожденных борозд у новорожденных составляет в среднем один случай на 2000-2500 родов. Степень выраженности их может быть самой различной, от легких до внутриутробных «спонтанных ампутаций» конечностей или даже декапитаций. Врожденные борозды чаще всего вызываются сдавленней тяжами или лентами амниона, обрывками амниона, слеплением или сращением плода с его оболочками или сосудистым нарушением питания и пр. Иногда они сочетаются с другими врожденными пороками развития и генетически обусловлены. Врожденные борозды, вызванные сдавлением пупочным канатиком, являются редким исключением.
«Монгольские» пятна. Речь идет о синюшно-красных пятнах, обыкновенно локализующихся в крестцовой и ягодичной областях. У европейских народов эти пятна встречаются у новорожденных в 1-3%, а у нас они встречаются редко. „Монгольские» пятна это пигментная аномалия кожи. Через несколько лет они исчезают без лечения.
Гемангиомы. Это опухолевидные сосудистые образования с неровной поверхностью, ярко красного или синюшно-красного цвета. Кожа над ними обычно не изменена и тогда ангиомы как бы просвечивают. Гемангиомы локализуются на верхней губе, конечностях, спине и пр. Они склонны к изъязвлениям, что иногда приводит фактически к самоизлечению.
Лечение. Наиболее радикальный метод — раннее хирургическое иссечение, к которому прибегают между 2-м и 3-м месяцем жизни ребенка. Лучевая терапия дает лучшие косметические результаты. Рекомендуется и криохирургический метод — замораживание опухоли угольной кислотой.
Лимфангиомы представляют собой опухолевидные расширения лимфатических сосудов, иногда достигающие значительных размеров еще при рождении. Обычно они локализируются в области шеи в виде так называемой hygroma colli cysticum. Иногда лимфагиомы вызывают приступы диспноэ и тогда для облегчения состояния ребенка приходится прибегать к интубации. Лимфангиомы скорее врожденный порок развития, чем опухоль. Лечение чисто хирургическое, применяют и лучевую терапию.
Лимфангиэктатический отек. Речь идет о неясно отграниченных, тестоватой консистенции отеках одной или обеих нижних конечностей, рук, пениса и др., которые наблюдаются в первые недели жизни. Общее состояние детей нормальное. При лимфангиэктатическом отеке речь идет о врожденной аномалии, а не только о нарушении водного и электролитного обмена. В дифференциально-диагностическом отношении следует иметь в виду синдром Milroy — Meige, который характеризуется твердым безболезненным отеком нижних конечностей с цианозом или без цианоза кожи, иногда сопровождающимся температурой и болезненностью. Другие признаки этого синдрома — акромикрия, низкий рост и отставание в умственном развитии.
Лимфангиэктатический отек бесследно исчезает через несколько недель без лечения.
Дермоидная киста. Это так называемая сакральная опухоль, так как локализуется в сакральной области. Иногда еще внутриутробно дермоидная киста достигает больших размеров и может стать механическим препятствием для нормальных родов. Лечение чисто хирургическое. Удалить ее следует еще в неонатальном периоде.
Фибромы и злокачественные саркоматозные новообразования кожи встречаются редко.
Бранхиогенные кисты шеи, располагающиеся на передней поверхности m. sternocleidomastoideus, следует своевременно удалять, так как они склонны к образованию свищей и вторичному инфицированию.
Ichiyosis congenita. Это врожденная аномалия ороговения кожи, развивающаяся еще внутриутробно. Заболевание встречается чрезвычайно редко и иногда носит семейный характер. Этиопатогенез полностью не выяснен. Предполагается, что это заболевание самого зародыша, дисфункция эндокринных желез или гиповитаминоз А. При наиболее тяжелых формах (typus gravis) вся поверхность тела новорожденного за исключением ладоней и стоп покрыта желтовато-серой, иногда красноватой или зеленовато-коричневой чешуей, разделенной между собой бороздами различной ширины и глубины. Губы и веки сильно утолщены, уши деформированы. При этой форме дети рождаются мертвыми или погибают через несколько часов или дней после рождения. При более легких формах ороговение выражено не так сильно, процесс более ограничен, чешуя покрывает только отдельные части тела. По мнению Reuss, эти формы правильнее всего называть hyperkeratosis congenita benigna.
Лечение. Назначают ванны с отрубями и смазывание кожи 2-3 % салициловым вазелином. Чешую удаляют стерильным оливковым маслом. Рекомендуют назначать большие дозы витамина А (10 000-15 000 Е в день).
Женский журнал www.BlackPantera.ru:
Иванка Иванова
Источник
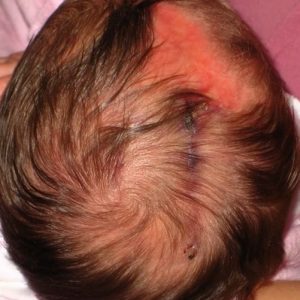
Врожденная аплазия кожи – группа состояний неясной этиологии, которые характеризуются очаговым нарушением формирования кожных покровов с развитием рубцов. Симптомы этого состояния выявляются сразу после рождения ребенка, у которого наблюдается одна или несколько эрозий или изъязвлений на коже головы или, очень редко, на других участках тела. Диагностика врожденной аплазии кожи осуществляется на основании данных осмотра дерматологом, гистологического изучения тканей в очаге поражения. Лечение только симптоматическое с целью недопущения развития вторичной инфекции, но возможна хирургическая коррекция рубцов для уменьшения косметического дефекта.
Общие сведения
Врожденная аплазия кожи – это очаговый дефект развития кожи, при котором нарушается формирование эпидермиса, дермы, придатков, а в особо тяжелых случаях и подкожной клетчатки. Это состояние известно человечеству уже более 250 лет, однако выявить причины его развития до сих пор не удалось, в дерматологии имеются лишь теории на этот счет. Встречаемость врожденной аплазии кожи точно неизвестна, большинство исследователей оценивают ее на уровне 1:10000. Иногда такое состояние сочетается с некоторыми генетическими заболеваниями, другими пороками внутриутробного развития. Врожденная аплазия кожи в большинстве случаев не приводит к тяжелым последствиям, однако косметический дефект в виде рубца на месте патологического очага остается у человека на всю жизнь.
Причины врожденной аплазии кожи
На сегодняшний день нет единой и общепризнанной теории, которая бы объясняла развитие этого врожденного дефекта развития кожи. Предполагается, что причиной врожденной аплазии кожи является целая группа различных патологических факторов, которые ведут к нарушению процесса закрытия нервной трубки или же тормозят развитие эмбриональных зачатков дермы и эпидермиса. Иногда удается выявить семейные формы этого состояния, при этом механизм его наследования, предположительно, аутосомно-доминантный. Но намного чаще встречаются спорадические формы врожденной аплазии кожи, причем иногда в сочетании с другими пороками развития, обусловленные генетическими заболеваниями или воздействием тератогенных факторов. Это дает повод рассматривать данное состояние как следствие влияния на формирующийся плод различных повреждающих факторов.
Симптомы врожденной аплазии кожи
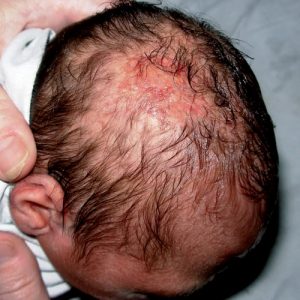
Аплазия кожи выявляется сразу после рождения ребенка. Чаще всего на теменной области обнаруживается очаг округлой формы диаметром 1-3 сантиметра. Примерно в трети случаев возникает два очага, еще реже встречаются три и более участка аплазии кожи. Патологический участок представляет собой эрозию или язву, покрытую корочкой и грануляциями, волосяной покров на нем отсутствует. Однако вокруг язвы вырастают более длинные и темные волоски, что получило название симптома «волосяного воротничка». Цвет образования варьируется от розового до ярко-красного.
Со временем, при отсутствии осложнений (вторичной инфекции, например), участок врожденной аплазии кожи начинает разрешаться с образованием рубца белого цвета. На нем в дальнейшем также не вырастают волосы, и он остается у человека на всю жизнь. Помимо кожных симптомов, у ребенка с очагом врожденной аплазии кожи могут регистрироваться нарушения формирования более глубоко расположенных тканей и другие пороки развития – заячья губа, волчья пасть, атрофия глаз. У детей старшего возраста и взрослых на месте рубца иногда могут развиваться злокачественные новообразования.
Диагностика врожденной аплазии кожи
Распознавание этого заболевания обычно не представляет труда для врача-дерматолога – его симптоматика достаточно специфична, и спутать его с другими врожденными кожными состояниями довольно сложно. Однако в некоторых случаях похожую на врожденную аплазию кожи картину могут иметь и иные патологические процессы и состояния. Поэтому необходимо производить дифференциальную диагностику этой патологии с такими заболеваниями, как очаговая склеродермия, дискоидная красная волчанка, а также с последствиями перинатальной травмы (от щипцов и других акушерских инструментов). Очень похожи на аплазию семейные формы гипоплазии кожи лица, однако при этом атрофические очаги наблюдаются в области висков.
Наиболее точные диагностические данные может дать гистологическое изучение тканей патологического очага. При врожденной аплазии кожи наблюдается резкое уменьшение толщины (вплоть до 1-го слоя клеток) эпидермиса, дермы, иногда подкожной клетчатки. Признаков воспаления и лейкоцитарной инфильтрации (при отсутствии вторичной инфекции) не наблюдается, также не выявляют придатков кожи.
Лечение и прогноз врожденной аплазии кожи
Лечение врожденной аплазии кожи условно разделяется на два этапа. Первый производится непосредственно после рождения ребенка – в этот период показаны только профилактические и уходовые мероприятия (обработка эрозий антибактериальными мазями, увлажняющими средствами), наложение повязки для уменьшения риска травмирования. Через несколько недель на месте патологического очага сформируется рубец, который хоть и остается на всю жизнь, но может быть прикрыт окружающими волосами. Второй этап сводится к хирургическому устранению дефекта (чаще всего, по косметическим причинам), и проводить его можно в позднем детском или взрослом возрасте. При коррекции значительных по площади участков врожденной аплазии кожи может применяться пересадка кожи. Прогноз заболевания в целом благоприятный, некоторые исследователи указывают на необходимость ежегодного осмотра рубца у дерматолога из-за риска развития онкологических процессов.
Источник
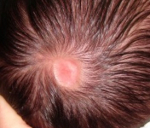
 Врожденная аплазия кожи – патология, при которой нарушается формирование кожных покровов головы с образованием рубцов.
Врожденная аплазия кожи – патология, при которой нарушается формирование кожных покровов головы с образованием рубцов.
Клиническая картина этого нарушения диагностируется сразу же после рождения ребенка. Основными проявлениями являются эрозии или изъязвления на коже головы, намного реже – на других участках тела.
Выявление врожденной аплазии кожи проводят на основании результатов осмотра и гистологического (тканевого) изучения кожных покровов в очаге поражения.
Болезнь считается неизлечимой. Лечение – сугубо симптоматическое, его целью является предупреждение развития вторичной инфекции. Если развились рубцы, то может быть выполнена их хирургическая коррекция – чтобы уменьшить косметический дефект и предупредить возможное злокачественное перерождение рубца.
Оглавление:
1. Врожденная аплазия кожи: что это такое, фото
2. Причины и развитие патологии
3. Симптомы врожденной аплазии кожи
4. Диагностика
5. Дифференциальная диагностика
6. Осложнения
7. Лечение врожденной аплазии кожи
8. Профилактика
9. Прогноз
Врожденная аплазия кожи: что это такое, фото
Врожденная аплазия кожи относится к очаговому дефекту формирования кожных покровов. При этом страдает развитие таких элементов, как:
- эпидермис;
- дерма;
- придатки кожи – сальные и потовые железы. В особо тяжелых случаях в патологический процесс может быть втянута подкожная жировая клетчатка.
 Это состояние известно человечеству еще с конца 18 века, но за это время клиницисты и ученые так и не приблизились к выявлению причин его появления и развития. Патология относится к категории врожденных – то есть, формирующихся из-за сбоя внутриутробного развития плода под влиянием определенных факторов (будут рассмотрены ниже). Но остается непонятным, какие причины преобразования патологии уже после рождения ребенка.
Это состояние известно человечеству еще с конца 18 века, но за это время клиницисты и ученые так и не приблизились к выявлению причин его появления и развития. Патология относится к категории врожденных – то есть, формирующихся из-за сбоя внутриутробного развития плода под влиянием определенных факторов (будут рассмотрены ниже). Но остается непонятным, какие причины преобразования патологии уже после рождения ребенка.
Данные про встречаемость описываемого заболевания не являются точными, так как не у всех больных оно диагностировано – в частности, из-за того, что в отдаленных регионах женщины могут рожать в домашних условиях, и патология не диагностируется врачами. По приблизительным подсчетам болеет один человек на 10000 населения популяции.
Обратите внимание
В ряде случаев врожденная аплазия кожи диагностируется вместе с целым рядом пороков внутриутробного развития ребенка. Иногда такое состояние сочетается с некоторыми генетическими заболеваниями.
Врожденная аплазия кожи не относят к разряду критичных, так как в максимальном большинстве случаев тяжелые последствия не наблюдаются. Но у человека на всю жизнь остается рубец, который формируется на месте косметического дефекта и портит эстетический вид кожи. Помимо этого, возможно злокачественное перерождение тканей рубца.
Причины и развитие патологии
 Про врожденную аплазию кожи известно то, что она формируется из-за нарушений внутриутробного развития плода, а эти нарушения провоцируются определенными факторами. Такого объяснения недостаточно, так как при наличии данных факторов в одних случаях врожденная аплазия кожи развивается, а в других нет.
Про врожденную аплазию кожи известно то, что она формируется из-за нарушений внутриутробного развития плода, а эти нарушения провоцируются определенными факторами. Такого объяснения недостаточно, так как при наличии данных факторов в одних случаях врожденная аплазия кожи развивается, а в других нет.
На этот момент нет единой общепризнанной теории, которая смогла бы объяснить появление описываемой патологии и механизмы ее развития.
Считается, действие упомянутых патологических факторов приводит к тому, что:
- нарушается процесс закрытия нервной трубки;
- тормозится развитие эмбриональных зачатков дермы (собственно кожи) и эпидермиса (наружного слоя кожи).
По происхождению выделены две формы врожденной аплазии кожи:
- семейная – обнаруживается реже;
- спорадическая (или случайная) – встречается чаще.
Предполагается, что механизм развития семейной формы этого заболевания – аутосомно-доминантный. Это значит, что из двух парных генов (аллелей), которые определяют состояние кожи, только один может быть дефектным – этого достаточно, чтобы его действие проявилось, такой ген словно доминирует, отсюда и его название.
Особенность спорадических форм описываемой патологии в том, что они нередко диагностируются вместе с другими пороками развития, причиной которых могут быть:
- генетические болезни;
- воздействие тератогенных факторов (то есть, тех, которые прицельно влияют на ткани плода, мешая их нормальному развитию).
Последнее означает, что данная патология является следствием не только нарушенного внутриутробного развития, но и влияния внешних факторов непосредственно уже на организм человека в постнатальном (после рождения) периоде.
В возникновении врожденной аплазии кожи играют роль факторы, которые негативным образом влияют на внутриутробное развитие плода. Это:
-
 физические факторы;
физические факторы; - химические факторы;
- вредные привычки беременной;
- стрессовая обстановка, в которой пребывает женщина во время беременности;
- экологические факторы;
- профессиональные вредности.
К физическим факторам, которые способствуют развитию врожденной аплазии кожи, относятся:
- ионизирующее (радиоактивное) облучение;
- травмы живота беременной;
- высокие или низкие температуры.
Ионизирующее облучение будущей матери наблюдается при таких обстоятельствах, как:
- профессиональные – контакт с радиоактивными веществами или аппаратурой при производственной необходимости;
- медицинские – проведение диагностических мероприятий с использованием радиоактивных методов (рентгенографии, компьютерной томографии).
Травмы живота – один из частых факторов, способствующих нарушению внутриутробного развития будущего ребенка.
Слишком высокие или низкие температуры довольно часто провоцируют развитие внутриутробных аномалий у плода (в данном случае – врожденной аплазии кожи), если женщина во время беременности длительное время находится в таких условиях.
Химическими факторами, которые могут привести к возникновению описываемой врожденной патологии, являются:
- агрессивные химические соединения, которые используются в быту, в производстве и в сельском хозяйстве – они, попадая в кровоток будущей матери, а затем плода, влияют на его ткани и нарушают процесс их нормального развития;
- лекарственные средства. Это не только препараты с прямым тератогенным действием, но и обычные медикаментозные средства, бесконтрольный прием которых может «поломать» процесс закладки и развития органов и тканей – в данном случае кожи;
- токсины патогенной микрофлоры, спровоцировавшей какое-либо инфекционное заболевание беременной;
- токсические вещества, вырабатываемые в тканях при определенных болезнях (чаще всего это гной и омертвевшие ткани).
Обратите внимание
Вредные привычки будущей матери – особо опасный фактор влияния на развитие плода. Никотин, алкоголь и наркотики, принятые даже в небольшом количестве, могут серьезно нарушить процесс внутриутробного развития плода – в данном случае спровоцировать развитие врожденной аплазии кожи.
Стрессы – в последнее время один из наиболее частых факторов, которые негативным образом влияют на организм беременной и приводят к возникновению врожденных аномалий.
К неблагополучным экологическим факторам влияния на плод относятся следующие факторы среды, в которой находится будущая мать:
- выбросы в атмосферу и водоемы отходов промышленного производства;
- продукты питания с повышенным количеством в них вредных веществ;
- выхлопные газы
и множество других.
Вредные условия труда матери до выхода в декретный отпуск успевают повлиять на внутриутробное развитие плода и спровоцировать формирование врожденных аномалий – в данном случае врожденной аплазии кожи. Это:
- ненормированный рабочий день беременной;
- плохие условия работы в офисе или на производстве – повышенная влажность, сквозняки, стрессовая обстановка
и другие.
Симптомы врожденной аплазии кожи
Врожденную аплазию кожи выявляют сразу после рождения ребенка. На головке (как правило, в теменной области) обнаруживают патологический очаг. Приблизительно в 30% всех клинических случаев возникает два очага. Очень редко диагностируется три и более участка поражения – это может свидетельствовать о тяжелых нарушениях внутриутробного развития ребенка, поэтому следует провести диагностику на наличие врожденных аномалий со стороны других органов и тканей.
Характеристики патологической области:
- по типу нарушения тканей – язва или эрозия;
- по форме – округлая (чаще) или овальная (реже);
- по размеру – до 1-3 см. Редки случаи, когда размеры очага достигают больших размеров – причем, в этом случае практически все они по форме являлись овальными;
- по цвету – от розового до ярко-красного;
- по особенностям дна – могут развиваться грануляции (разрастание лишних тканей в виде бугорков);
- по особенностям покрытия – язвенная (эрозивная) поверхность может быть покрыта корочкой серозно-геморрагического характера (это означает, что язва/эрозия выделяла тканевой экссудат и/или кровь, они подсохли и образовали корку в виде струпа);
- по особенностям волосяного покрова – он в пораженном месте отсутствует;
- по особенностям окружающей зоны – вокруг язвы/эрозии могут расти более длинные и темные волоски, такое явление поучило название «волосяного воротничка».
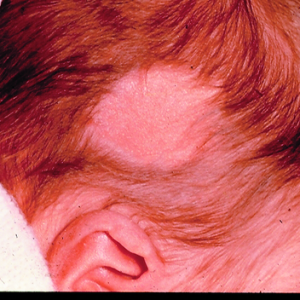 На протяжение какого-то времени в данном патологическом участке наблюдаются процессы деструкции – он начинает разрешаться, его ткани со временем отделяются, язва/эрозия очищается, на ее месте образуется характерный рубец белесоватого цвета. Такой процесс наблюдается при отсутствии осложнений – в первую очередь, присоединения патогенной микрофлоры и развития инфекционного процесса. В дальнейшем в этом месте не вырастают волосы, и такой участок плеши остается у человека на всю оставшуюся жизнь.
На протяжение какого-то времени в данном патологическом участке наблюдаются процессы деструкции – он начинает разрешаться, его ткани со временем отделяются, язва/эрозия очищается, на ее месте образуется характерный рубец белесоватого цвета. Такой процесс наблюдается при отсутствии осложнений – в первую очередь, присоединения патогенной микрофлоры и развития инфекционного процесса. В дальнейшем в этом месте не вырастают волосы, и такой участок плеши остается у человека на всю оставшуюся жизнь.
У детей старшего возраста и взрослых рубец является склонным к малигнизации (злокачественному перерождению) – на его месте могут формироваться неоплазии (опухоли) различной степени злокачественности.
Если присоединяется вторичная инфекция, то формируется образование с признаками воспаления. При дальнейшем прогрессировании возможно нагноение. В этом случае образовавшаяся язва/эрозия длительное время не заживает, ее течение напоминает течение обычной воспаленной/нагноившейся раны, которая при отсутствии лечения может провоцировать различные инфекционно-гнойные осложнения.
Помимо кожных симптомов, у ребенка, который родился с очагом врожденной аплазии кожи, могут диагностироваться другие патологии внутриутробного развития. Чаще всего это:
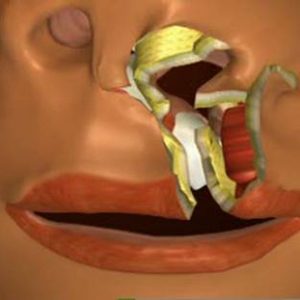
- заячья губа (хейлосхизис)– видимый дефект челюстно-лицевой области, который образуется из-за несрастания во внутриутробном периоде тканей носовой полости и верхней челюсти и проявляется расщелиной губы, нарушением питания и становления речи;
- волчья пасть (палатосхизис) – врожденная аномалия развития челюстно-лицевой области, представляющая собой расщепление мягкого и твердого неба, которое приводит к нарушению процессов дыхания, питания и звукообразования;
- атрофия глаз – недоразвитие различных структур глазного яблока.
Диагностика
Постановка диагноза врожденной атрофии кожи проводится на основании осмотра ребенка в первые часы после рождения и зачастую трудностей не представляет. Признаки этого заболевания достаточно специфичны, поэтому в большинстве клинических случаев не позволяют спутать его с другими врожденными кожными нарушениями. Но иногда характеристики патологического очага не соответствуют описанным, поэтому приходится проводить дифференциальную диагностику между врожденной аплазией кожи и другими патологическими процессами и состояниями.
При физикальном обследовании определяется следующее:
- при осмотре – характерная эрозия на голове у ребенка или белый рубец без наличия волос у взрослого;
- при пальпации (прощупывании) – болевые ощущения у ребенка при аккуратном ощупывании краев эрозии, отсутствие таковых у взрослого пациента при пальпации рубца, но их наличие при злокачественном перерождении.
Инструментальная методика в непосредственной диагностике врожденной аплазии кожи не является определяющей, исключением являются:
- осмотр пораженной части головы с помощью лупы;
- биопсия – забор тканей с краев язвы/эрозии для их изучения под микроскопом.
Но инструментальные методы активно привлекаются для выявления других пороков развития, которые могут сопровождать врожденную аплазию кожи. Чаще всего используются:
-
 рентгеноскопия и –графия органов грудной клетки и брюшной полости;
рентгеноскопия и –графия органов грудной клетки и брюшной полости; - рентгенологическое обследование костей (в частности, черепа);
- ультразвуковое исследование органов грудной клетки и брюшной полости (УЗИ);
- компьютерная томография (КТ);
- мультиспиральная компьютерная томография (МСКТ);
- магнитно-резонансная томография (МРТ).
Также необходимыми будут консультации челюстно-лицевого хирурга, терапевта, гастроэнтеролога, эндокринолога и других.
Лабораторные методы исследования, которые применяются в диагностике врожденной аплазии кожи, это:
- гистологическое исследование – под микроскопом изучают тканевое строение биоптата. При описываемой патологии в изъятых тканях наблюдается резкое уменьшение толщины эпидермиса, дермы, а иногда и подкожной жировой клетчатки. Также в биоптате не выявляют придатков кожи. Признаков воспалительного поражения и лейкоцитарной инфильтрации (если не присоединилась вторичная инфекция) не обнаруживается;
- цитологическое исследование – под микроскопом изучают клеточное строение биоптата;
- общий анализ крови – является информативным для оценки воспалительного процесса при присоединении вторичной инфекции, а также для выявления злокачественной трансформации (перерождения) рубца у взрослого. Про воспаление будет сигнализировать увеличение количества лейкоцитов (лейкоцитоз) и СОЭ. Про развитие злокачественного онкологического процесса свидетельствует резкое повышение СОЭ;
- бактериоскопическое исследование – актуально при присоединении вторичной инфекции. Мазок-отпечаток с язвы/эрозии исследуют под микроскопом, в нем идентифицируют возбудителя;
- бактериологическое исследование – применяется при признаках инфицирования очага поражения у ребенка. Делают посев содержимого язвы либо эрозии на специальные питательные среды, по характеристикам выросших колоний идентифицируют возбудителя. Также этот метод применяется для выявления чувствительности возбудителя к антибактериальным препаратам, что необходимо для последующей антибактериальной терапии инфекционных осложнений.
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику врожденной аплазии кожи необходимо в первую очередь проводить с такими заболеваниями и патологическими состояниями, как:
-
 очаговая склеродермия – патология соединительной ткани, которая проявляется очаговыми (местными) фиброзно-склеротическими изменениями различных структур (чаще всего кожи, суставно-мышечного аппарата, внутренних органов, артериальных и венозных сосудов);
очаговая склеродермия – патология соединительной ткани, которая проявляется очаговыми (местными) фиброзно-склеротическими изменениями различных структур (чаще всего кожи, суставно-мышечного аппарата, внутренних органов, артериальных и венозных сосудов); - дискоидная красная волчанка – аутоиммунное заболевание с хроническим течением, при котором на кожных покровах формируются специфические чешуйчатые пятна красного цвета, которые шелушатся;
- семейные формы гипоплазии кожи лица – недоразвитие кожных покровов. Врожденную аплазию кожи достаточно редко приходится дифференцировать с данным заболеванием, поскольку при нем атрофические очаги развиваются зачастую в области висков;
- последствия перинатальной травмы – в первую очередь, это нарушение целостности кожных покровов головки ребенка из-за неаккуратного применения вспомогательного акушерского инструментария (щипцов).
Осложнения
При развитии врожденной аплазии кожи наиболее частыми бывают осложнения характера:
- опухолевого;
- инфекционно-воспалительного.
В первом случае рубец подвергается злокачественному перерождению.
Инфекционно-воспалительные осложнения развиваются при присоединении вторичной инфекции, заселяющей открытую рану, которой по своей морфологической сути является патологический очаг аплазии кожи (язва или эрозия). Чаще всего это:
- гнойная рана – локальное инфекционное воспаление тканей язвы или эрозии, которое не выходит за ее границы и характеризуется воспалительным поражением дна и стенок либо образованием гноя;
- абсцесс – ограниченный гнойник. Может развиться в мягких тканях теменной области ребенка при проникновении в них патогенной микрофлоры из инфицированной язвы/эрозии;
- флегмона – разлитое гнойное поражение мягких тканей. Образуется по тем же причинам, что и абсцесс.
При дальнейшей генерализации (распространении) инфекции возможно развитие вторичных, более тяжелых инфекционных осложнений. Чаще всего это:
- пахименингит — воспалительное поражение твердой мозговой оболочки;
- лептоменингит — воспаление мягкой и паутинной мозговых оболочек;
- сепсис – генерализованное (широкое) распространение инфекционного агента из инфицированных тканей головы с током крови и лимфы по всему организму с возможным формированием вторичных гнойных очагов в органах и тканях.
Лечение врожденной аплазии кожи
Коррекция врожденной аплазии кожи состоит из двух этапов.
Первый этап лечения проводится сразу же после рождения ребенка – он заключается в:
- правильном уходе за язвой либо эрозией;
- профилактике осложнений.
В основе лечения лежат следующие назначения:
- регулярная обработка язвенной поверхности антисептическими растворами;
- наложение повязки с антибактериальными мазями. Ее наличие также уменьшает риск травмирования пораженной области.
При правильном лечении через несколько недель на месте язвы или эрозии формируется рубец, тактика по отношению к которому может быть двоякой:
-
 при небольших размерах рубца – отсутствие любых активных действий, регулярное наблюдение за его состоянием (из-за возможного злокачественного перерождения). Такие рубцы могут быть прикрыты окружающими волосами;
при небольших размерах рубца – отсутствие любых активных действий, регулярное наблюдение за его состоянием (из-за возможного злокачественного перерождения). Такие рубцы могут быть прикрыты окружающими волосами; - при больших размерах рубца – его хирургическое устранение. Проводится в основном по косметическим показаниям, но в последнее время – также по медицинским в свете усиливающейся онкологической настороженности. Удаление рубца проводят в позднем детском или взрослом возрасте, операцию делают в плановом порядке. Если участки врожденной аплазии большие, то при их удалении может потребоваться пересадка кожи.
Профилактика
Так как данное заболевание является врожденной патологией, методов профилактики не разработано. Уменьшить риск ее развития можно, если обеспечить женщине нормальные условия прохождения беременности. Это:
- избегание влияния любых агрессивных факторов – физических, химических и других;
- здоровый образ жизни – соблюдение режима труда, отдыха, сна, правильное питание, занятия физкультурой;
- пребывание на протяжении всей беременности в нормальной психологической обстановке.
Прогноз
Прогноз при врожденной аплазии кожи в целом благоприятный. Из-за риска злокачественного перерождения рубца требуется раз в год его профилактический осмотр у дерматолога и онколога, а при малейших изменениях (шелушении, покраснении, увеличении и других) – сразу же при их появлении.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
5,493 просмотров всего, 7 просмотров сегодня
Загрузка…
Источник