Уход при гнойничковых заболеваниях кожи

19.11.2011 13:04
Дерматология и венерология

Гнойничковые заболевания различной степени тяжести называют пиодермитами. Появляются они вследствие проникновения в кожу гноеродных микроорганизмов: стафилококков и стрептококков.
Благоприятные условия для их размножения возникают при загрязнении кожи, скоплении на ее поверхности выделений потовых и сальных желез. Также микробы попадают в организм через поврежденные кожные покровы, поэтому микротравмы обязательно нужно обрабатывать дезинфицирующими средствами и при необходимости накладывать асептическую повязку. К. пиодермитам относятся: гидраденит, фурункул, карбункул, сикоз, стафилококковое импетиго, стрептококковое импетиго.
Лечение назначают комплексное с применением антибактериальной терапии, аутогемотерапии, витаминотерапии; по показаниям применяют хирургическое вмешательство, стафилококковую вакцину или анатоксин.
В начальном периоде созревания фурункула, карбункула или гидраденита (но только в начальном, в момент созревания) можно наложить чистый ихтиол, предварительно очистив кожу 40-ным этиловым спиртом. Для этого надо удалить волосы, затем наложить ихтиоловую мазь и покрыть ее повязкой. Сочетается это лечение с сухим теплом. Когда гнойный стержень назреет, показана хирургическая операция.
Нельзя выдавливать гнойничковые элементы — особенно фурункул или карбункул, так как при этом микробы попадают в ток крови и лимфатические пути, оседают в различных тканях и органах и могут вызвать ряд опасных осложнений вплоть до сепсиса — общего инфекционного заболевания всего организма с попаданием возбудителя в кровоток.
После вскрытия фурункула или карбункула в полость вводят стерильный марлевый тампон, смоченный гипертоническим раствором (10-ным раствором хлорида натрия), либо дренируют ее резиновой полоской. Сверху закрывают асептической повязкой из стерильных марлевых салфеток и закрепляют лейкопластырем или бинтом.
В дальнейшем применяют схему лечения хирургических больных, делают регулярные перевязки с применением специальных мазей, например левомеколя. Старый слой мази удаляют простерилизованным растительным маслом. Язвы обрабатывают с помощью шприца 3-ным раствором перекиси водорода.
Пациентам, болеющим фурункулезом, противопоказаны душ, ванна и баня. Но обязательно надо проводить местный туалет кожи — можно с использованием слабого раствора перманганата калия.
Обработку гнойничков при импетиго осуществляют в стерильных условиях. Пустулы прокалывают иглой от шприца одноразового использования и смазывают 1—2-ным спиртовым раствором метиленового синего или бриллиантового зеленого. Пузыри вскрывают, их содержимое удаляют стерильным марлевым шариком. Края отслоившегося эпидермиса срезают ножницами. Обработанную таким образом поверхность подсушивают указанными выше анилиновыми красителями. В дальнейшем накладывают мазевые повязки с эритромициновой, левомецитино- вой, синтомициновой эмульсиями. Здоровую кожу вокруг очагов поражения протирают 40-ным этиловым спиртом.
Замечательное стимулирующее действие на организм в целом при затяжных хронических заболеваниях, в том числе пиодермитах, оказывает аутогемотерапия. Это метод лечения собственной кровью. Проводят эту процедуру в условиях манипуляционной с использованием стерильных инструментов и перевязочного материала.
Делают забор крови из вены и сразу же вводят ее этому же пациенту в верхний наружный квадрант ягодицы. Вводить кровь следует медленно, используя иглу длиной не менее 6 см. Схему лечения назначает врач. В первый день обычно вводят 2 мл крови. Затем каждые 3—4 дня объем крови увеличивают, доводя его до 10 мл. Курс лечения — 8—12 инъекций. Во избежание инфильтратов после процедуры на ягодицу кладут грелку.
В некоторых случаях через 12—24 ч после манипуляции у пациента может повыситься температура тела до 38 °С и появиться припухлость и болезненность в месте введения. Прерывать процедуры не следует, но при следующей инъекции надо уменьшить дозу крови.
Источник

БИБЛИОТЕКА
МАНИПУЛЯЦИИ
ЗАБОЛЕВАНИЯ
БАЗОВЫЕ ВОПРОСЫ
КУРОРТОЛОГИЯ
ССЫЛКИ
О САЙТЕ
Гнойничковые заболевания кожи (пиодермиты)
Гнойничковые заболевания кожи (пиодермиты) появляются в результате проникновения в кожу стафилококков, стрептококков. Загрязнение кожи, скопление на ее поверхности выделений потовых и сальных желез создают благоприятные условия для размножения микроорганизмов.
Гидраденит — абсцесс потовых желез. Локализуется главным образом в подмышечных впадинах, реже — около заднего прохода, на половых органах. Появляются полусферические, болезненные инфильтраты, величиной с лесной орех и более. В отличие от фурункула гидраденит не имеет «стержня». Инфильтрат может ликвидироваться без гнойного расплавления. Однако при развитии последнего абсцессы вскрываются через истонченную кожу, выделяя густой гной.
Карбункул — слившиеся между собой несколько фурункулов с общим, проникающим в подкожный жировой слой инфильтратом и отеком тканей. Сопровождается резкой болезненностью и нарушением общего самочувствия (недомогание, повышение температуры, головные боли). При отторжении «стержней» и омертвевшей ткани открываются множественные отверстия, сливающиеся иногда между собой в глубокие изъязвления, заживающие втянутыми, звездчатыми рубцами.
Сикоз — хронический, постоянно рецидивирующий фолликулит со значительной перифолликулярной воспалительной реакцией верхней части дермы. Вследствие вовлечения в процесс соседних фолликулов появляются очаги поражения в виде диффузной инфильтрации кожи. Заболевание наблюдается почти исключительно у мужчин и локализуется в области бороды, усов, щек, бровей, а также на лобке.
Стафилококковое импетиго — конусообразный гнойничок, величиной с просяное зерно; пронизан в центре неизмененным волоском и имеет по периферии эритематозный ободок. Располагается группами на участках тела, покрытых волосами. При вскрытии гнойничков на поверхности появляются желтовато-коричневые корочки.
Стрептококковое импетиго характеризуется появлением на коже (чаще вокруг рта, носа, ушных раковин, реже — на голове, туловище) плоских пузырей с дряблой покрышкой, наполненных прозрачным или гнойным содержимым. При вскрытии пузырей образуются соломенно-желтые или медовые корки. Чаще встречается у детей и является весьма заразным.
Фурункул — гнойное воспаление волосяного мешочка и окружающей его ткани, вызванное стафилококком. Фурункул имеет вид красного, плотного и болезненного узла, в центре которого виден гнойничок. Через несколько дней центральная часть узла размягчается и затем вскрывается с выделением зеленоватого, густого гноя. После отторжения «стержня» (омертвевшего волосяного мешочка) на этом месте остается изъявление, которое вскоре заживает рубцом.
Лечение гнойничковых заболеваний кожи комплексное. Из общих средств назначают антибиотики, аутогемотерапию, стафилококковую вакцину и анатоксин, витамины. В начальном периоде созревания на фурункул, карбункул или гидраденит накладывают чистый ихтиол. Предварительно кожу очищают спиртом, эфиром. Волосы осторожно выстригают. Поверх ихтиола кладут тонкий слой стерильной ваты без повязки и назначают сухое тепло. При вскрывшемся фурункуле или карбункуле на центральный участок накладывают стерильную марлю, смоченную гипертоническим раствором, а вокруг, на инфильтрированную кожу, — ихтиол. Нельзя выдавливать гнойничковые элементы, особенно фурункул и карбункул, так как при этом микробы могут попасть в ток крови и вызвать ряд опасных осложнений, вплоть до сепсиса. Больным противопоказаны баня, душ и пр. Здоровую кожу вокруг очагов поражения следует протирать 2-3 раза в день камфорным или 30-40° салициловым спиртом в направлении от периферии к центру.
Пустулы прокалывают стерильной иглой и смазывают 1-2% спиртовым раствором метиленового синего или бриллиантового зеленого. Пузыри вскрывают, их содержимое осторожно удаляют ватным тампоном. Края отслоившегося эпидермиса срезают ножницами. Поверхность смазывают указанными выше красками и присыпают борным тальком. В дальнейшем накладывают мазь (пенициллиновая, синтомициновая эмульсии и др.). Кожу вокруг очагов поражения тщательно протирают 30-40° спиртом. Ногти следует коротко остричь и смазать йодной настойкой. В коллективах детей с импетиго изолируют.
При сикозе волосы брить нельзя, их подстригают. Систематически проводится тщательная ручная эпиляция в очаге поражения при отсутствии острых воспалительных явлений.
Профилактика. Медицинская сестра, особенно на самостоятельном фельдшерском или медицинском пункте, обязана вести профилактическую работу среди рабочих заводов, совхозов по предупреждению гнойничковых заболеваний. Необходимо следить за выполнением ряда санитарно-гигиенических и санитарно-технических мероприятий: чистота цеха, рабочего места, исправность инструмента и тары, наличие спецодежды, правильная и достаточная освещенность, вентиляция; наличие умывальников, душевых установок и аптечек первой помощи и т. д. Большое значение имеет борьба с мелким производственным травматизмом. Микротравмы рекомендуется обрабатывать дезинфицирующими средствами (жидкостью Новикова или йодной настойкой), а при необходимости накладывать повязку.
Источник
У детей и взрослых очень часто развиваются гнойничковые заболевания кожи. По-другому они называются пиодермиями. В основе лежит воспаление тканей с образованием гноя. Данная патология имеет инфекционную (бактериальную) природу. При отсутствии должной помощи возможны опасные осложнения: бактериемия, сепсис, полиорганная недостаточность.
Пиодермия у взрослых и детей

Гнойничковые заболевания кожи бывают первичными и вторичными
Гнойничковые заболевания кожи — это многочисленная группа болезней, вызванных стафилококками, стрептококками или смешанной флорой.
Распространенность данной патологии очень высока.
В течение жизни с пиодермией сталкивается практически каждый человек. Поражаются следующие структуры:
- эпидермис;
- дерма;
- ногти;
- волосы;
- сальные железы;
- потовые железы.
Инфекция может распространяться на суставы и кости. В тяжелых случаях микробы попадают в кровоток и нарушают функцию внутренних органов.
Пиодермия у детей и взрослых бывает первичной и вторичной. В первом случае она развивается самостоятельно. Вторичная форма бывает осложнением других болезней: чесотки, сахарного диабета, экземы.
Различают стафилодермии, стрептодермии и стрептостафилодермии.

Инфекция может распространяться на суставы и кости
Наиболее широко распространены следующие гнойничковые заболевания:
- фурункул;
- фурункулез;
- карбункул;
- фолликулит;
- везикулопустулез;
- гидраденит;
- сикоз;
- остиофолликулит;
- псевдофурункулез;
- стрептококковое импетиго;
- простой лишай;
- заеда;
- эктима;
- целлюлит;
- паронихия;
- рожа;
- смешанная форма импетиго;
- язвенно-вегетирующая хроническая пиодермия;
- рубцующийся фолликулит.
Наибольшую опасность представляют глубокие пиодермии.
Возбудители гнойничковых болезней
У детей и взрослых пиодермии вызывают стафилококки и стрептококки. Они являются представителями естественной микрофлоры человека. Среда их обитания — кожные покровы. Большинство стафилококков и стрептококков относятся к условно-патогенной микрофлоре, но некоторые из них патогенны.
Стафилококки образуют токсины
Большую роль в развитии пиодермий играют стафилококки. Эти бактерии имеют следующие отличительные признаки:
- являются нормальными обитателями кожи;
- в большом количестве находятся под ногтями и в складках кожи;
- представлены 20 видами;
- неспособны к передвижению;
- шаровидной формы;
- нетребовательны к питательной среде;
- способны вызвать аллергические реакции;
- имеют различные факторы патогенности.
Стафилококки образуют токсины (сфингомиелиназу, альфа-токсин и эксфолиативный токсин). Другими факторами патогенности этих бактерий являются адгезины, протеин А, ферменты и капсула. Все они помогают микробам поддерживать свою численность, проникать в кожу и выживать при неблагоприятных условиях окружающей среды.
Стрептококки у детей и взрослых имеют сферическую форму. Они расположены в виде цепочек. Стрептококки вырабатывают токсины, ферменты и белок М. Эти бактерии выделяются у каждого десятого больного пиодермией. Они очень устойчивы в окружающей среде. Стрептококки выдерживают низкую температуру.
Причины гнойничковых болезней
Гнойники на теле у детей и взрослых образуются по разным причинам. Наибольшее значение имеют следующие предрасполагающие факторы:
- наличие чесотки;
- снижение иммунитета;
- переохлаждение;
- вирусные заболевания;
- переутомление;
- наличие сахарного диабета;
- хронические заболевания почек и сердца;
- очаги хронической инфекции;
- несоблюдение личной гигиены;
- микротравмы кожи;
- злокачественные опухоли;
- облучение или проведение химиотерапии;
- аутоиммунные болезни;
- кахексия;
- гиповитаминоз;
- перегревание;
- ожирение.
Микробы начинают проявлять свои свойства при снижении резистентности организма. Нарушение иммунитета бывает местным и общим. В первом случае снижается барьерная (защитная) функция кожи. Это облегчает проникновение бактерий в кожу.
Факторами риска развития пиодермий являются переутомление, неполноценное питание, детский возраст, контакт кожи с различными химикатами и раздражающими веществами, загрязнение среды и потливость. Часто болеют малыши до 4 лет.
Гидраденит как разновидность пиодермии
У взрослых людей может развиться такая патология, как гидраденит. Это гнойное заболевание, характеризующееся поражением потовых желез. Возбудители инфекции — стафилококки. Гидраденит не развивается в детском и пожилом возрасте, так как в эти периоды потовые железы практически не функционируют.
Предрасполагающими факторами являются половое созревание, климакс, изменение pH кожи, гипергидроз, ожирение, сахарный диабет, нарушение терморегуляции, наличие опрелостей и мацерация кожи.

Гидраденит характеризуется поражением потовых желез
В процесс чаще всего вовлекаются следующие участки:
- подмышки;
- промежность;
- мошонка;
- большие половые губы;
- ореолы молочных желез;
- волосистая часть головы.
У большинства больных поражается подмышечная зона.
Воспаление является односторонним. Наблюдаются следующие симптомы:
- зуд;
- плотные узелки;
- парные угри черного цвета;
- изменение цвета кожи над узлом;
- болезненность;
- отек;
- боль;
- нарушение сна;
- лихорадка;
- головная боль;
- слабость.
Изначально появляется узел величиной до 2 см. Через несколько дней он нагнаивается.

Если лечение не проводится, то имеется риск развития сепсиса
Рядом с узлом возникают черные точки, напоминающие угри или гнойные прыщи на лице. Цвет кожи в области нагноения приобретает красно-синий цвет. Возникает отек. Он обусловлен застоем межтканевой жидкости. Множественные узлы могут сливаться между собой.
В этом случае образуется крупный инфильтрат. Ткань потовых желез разрушается. Образуется полость, которая заполняется гноем. Вначале узел является плотным, но затем он размягчается. Характерен симптом флюктуации.
Некротический стержень при гидрадените не образуется. Гнойник вскрывается. В этот период общее состояние человека улучшается.
На месте узла появляется язва, которая оставляет после себя рубец. Если лечение не проводится, то имеется риск развития флегмоны, сепсиса и лимфаденита. Возможны частые рецидивы. Иногда это гнойничковое заболевание приобретает хроническое течение. Общая продолжительность гидраденита составляет около 2 недель.
Образование на коже фурункулов
У ребенка и взрослого может возникать такая гнойная патология, как фурункул. В обиходе он называется чиреем. Это форма стафилодермии, характеризующаяся гнойным воспалением волосяного фолликула и вовлечением в процесс окружающих тканей. Не нужно путать это заболевание с карбункулом. В последнем случае поражается сразу несколько волосяных фолликулов.
Фурункул имеет 3 стадии развития. Все начинается с появления зоны инфильтрации. Пораженный участок кожи краснеет, отекает и становится плотным. Диаметр инфильтрата достигает 2-3 см. Кожа становится болезненной.
Посередине располагается волос. Наиболее часто фурункулы появляются там, где кожа наиболее загрязняется и подвергается трению.
Это могут быть шея, спина, грудь, паховая область и ягодицы. Иногда поражаются губы, щеки и веки. На второй стадии происходит нагноение. Формируется стержень. Происходит это на 3-4 день. Появляются признаки интоксикации организма. Некротический стержень заканчивается пустулой. Гной представлен отмершими тканями и лимфоцитами. После вскрытия фурункула общие симптомы исчезают. 3 стадия характеризуется заживлением кожи. Образуется рубец, который затем бледнеет и исчезает.
Везикулопустулез у новорожденных детей
У маленьких детей диагностируется такая болезнь, как везикулопустулез. Данная патология чаще всего вызывается стафилококками. Иначе это заболевание называется буллезным импетиго. В процесс вовлекаются терминальные отделы потовых желез малыша. Это наиболее частое дерматологическое заболевание новорожденных. В большинстве случаев первые симптомы появляются на 5-7 день после родов.
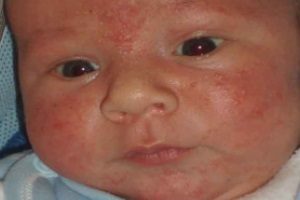
Везикулопустулез чаще всего вызывается стафилококками
В группу риска входят недоношенные малыши. Наиболее частым возбудителем является золотистый стафилококк. В основе патогенеза лежит повреждение кожных покровов. У малышей они более тонкие, нежные и ранимые.
Предрасполагающими факторами являются неправильный уход за ребенком, высокая или низкая температура воздуха, искусственное вскармливание, инфицирование вирусом иммунодефицита человека, повышенная потливость, наличие гнойничковых заболеваний у матери и неправильное пеленание.
При этом кожном заболевании наблюдаются следующие симптомы:
- сыпь розового цвета;
- лихорадка;
- плаксивость;
- сухость слизистых;
- снижение аппетита;
- беспокойность.
Экзантема может быть единственным признаком.

Экзантема может быть единственным признаком заболевания
Она образована везикулами (пузырьками). Данные морфологические элементы имеют следующие особенности:
- до 5 мм в диаметре;
- имеют красный венчик;
- розового цвета;
- содержат серозный секрет;
- одиночные или множественные;
- склонны к слиянию;
- быстро распространяются по телу.
Через некоторое время появляются гнойнички. Они представлены пустулами. Внутри находится гнойный экссудат. Пустулы вскрываются, и образуются эрозии.
Формирующиеся корочки отпадают и не оставляют после себя рубцов. Происходит полное заживление. Изначально сыпь локализуется в области головы, верхней части спины, ягодиц и складок.
Если лечение проводится поздно, то возможны осложнения в виде сепсиса, абсцессов и флегмоны.
Развитие сикоза у взрослых
К гнойничковым заболеваниям кожи головы относится сикоз. В основе развития этой патологии лежит нарушение чувствительности фолликулов волос. Предрасполагающими факторами являются:
- хронический ринит;
- порезы во время бритья;
- микротравмы;
- хронический конъюнктивит;
- выщипывание волос в носу при помощи пинцета.
При этой форме пиодермии поражается волосистая часть лица. Наиболее часто гнойничковые высыпания появляются в области усов, бороды, крыльев носа, бровей и края век.
Иногда в процесс вовлекаются подмышечные области и лобковая зона. Чаще всего болеют мужчины. Изначально развивается фолликулит.
На коже появляется множество мелких гнойничков (пустул). Они вскрываются и иссыхают. Кожа больных людей покрывается корочками желтоватого цвета. Дополнительные симптомы включают покраснение и отечность.
При сикозе морфологические элементы сыпи имеют плотное основание. Они ярко-красного цвета и располагаются группами.
При прикосновении к коже возникает боль. Зуд и жжение возникают редко. Общее состояние не изменяется. Регионарные лимфатические узлы не увеличиваются. При паразитарной форме сикоза симптомы воспаления выражены слабее. Данная патология отличается острым течением.
Рецидивы не наблюдаются. Люпоидный сикоз часто становится причиной выпадения волос.
Рожистое воспаление кожи
В группу стрептодермий входит рожистое воспаление. В процесс вовлекаются слизистые и кожные покровы. Это одно из самых распространенных бактериальных заболеваний. Рожистое воспаление встречается повсеместно. Уровень заболеваемости достигает 20 случаев на 100000 человек. Симптомы чаще всего появляются летом и осенью.
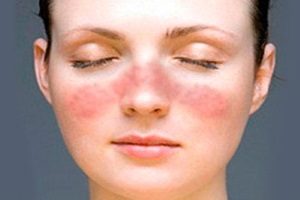
Рожистое воспаление входит в группу стрептодермий
Женщины болеют чаще мужчин. В группу риска входят люди с хроническим тонзиллитом, поражением зубов и глотки. Рожа относится к заразным заболеваниям.
Передача микробов возможна контактным и аэрогенным механизмами.
Предрасполагающими факторами являются:
- редкое мытье рук;
- травмы кожи и слизистых;
- венозная недостаточность;
- нарушение оттока лимфы;
- микозы;
- нарушение трофики тканей;
- избыточный вес;
- наличие сахарного диабета.
Период инкубации достигает 5 дней. Болезнь начинается остро с лихорадки, озноба, боли в голове и мышцах. Иногда наблюдаются нарушение сознания и рвота. Через некоторое время появляется кожный зуд определенной области.

Симптомы рожистого воспаления чаще всего появляются летом и осенью
Данный участок уплотняется и становится болезненным. Возможно жжение. Позже присоединяются отек и покраснение.
Участки гиперемии имеют четкие границы и неровные края. Они ярко-красного цвета, иногда с бурым оттенком. При надавливании гиперемия исчезает на несколько секунд. Повышается местная температура. Появляются пузырьки с серозным или гнойным секретом. Иногда возникают кровоизлияния.
Чаще всего поражается кожа щек, углов рта, носа, предплечья, ног и волосистой части головы. Лихорадка может сохраняться более недели.
Характерным признаком рожистого воспаления является лимфоаденопатия. После исчезновения красных пятен наблюдается легкое шелушение кожи. Если лечение проводится неправильно, то развиваются абсцесс, флегмона, тромбофлебит, сепсис и пневмония.
План обследования больных
Диагностические мероприятия направлены на установление возбудителя и исключения негнойничковых кожных заболеваний. Требуются следующие исследования:
- дерматоскопия;
- бактериологический посев отделяемого сыпи;
- общий анализ крови;
- анализ на наличие грибков;
- полимеразная цепная реакция;
- биохимическое исследование крови.
Большинство гнойных заболеваний можно распознать по клинической картине. Огромную ценность имеет анамнез. В ходе опроса дерматолог выявляет основные жалобы больного, время и условия появления первых симптомов, а также устанавливает возможные факторы риска развития пиодермии. Необходимо исключить такие заболевания, как сибирская язва, акне, розовый лишай, сифилис и токсикодермия.
Методы лечения и профилактика
Лечение гнойничковых заболеваний при отсутствии осложнений и удовлетворительном состоянии проводится в амбулаторных условиях. В тяжелых случаях необходима госпитализация в учреждение, укомплектованное медицинским оборудованием для решений данной задачи. Лечебная тактика определяется формой пиодермии.
При бактериальном фолликулите применяются местные и системные антибиотики (пенициллины, тетрациклины, цефалоспорины, макролиды и аминогликозиды). Учитывается возраст больного, аллергологический анамнез, побочные эффекты и противопоказания.
На ранних стадиях фолликулита кожу обрабатывают Фукарцином
На ранних стадиях фолликулита кожу обрабатывают анилиновыми красителями. Это может быть Фукарцин или бриллиантовый зеленый. Часто применяются салициловый и борный спирт. Дополнительно проводится УФО.
Лечение рожистого воспаления включают обильное питье, применение жаропонижающих препаратов, соблюдение постельного режима, прием или введение антибиотиков.
Может потребоваться инфузионная терапия. При пузырьковой сыпи мази и компрессы применяются осторожно. Нередко от них отказываются. При образовании булл проводится их вскрытие.
При карбункулах назначаются системные антибиотики. Ими можно обкалывать пораженную зону. Поверхность гнойников обрабатывают спиртом.
Повязки должны быть асептическими. Часто применяется синтомициновая мазь. При наличии признаков некроза требуется хирургическое вмешательство. Проводится рассечение. Мертвые ткани удаляют и вводят тампон, смоченный в растворе протеолитических ферментов. В стадию созревания проводится физиотерапия.
Повязки должны быть асептическими
При выявлении везикулопустулеза кожа ребенка обрабатывается антисептиками и прижигается. Предварительно проводится аспирация гнойного секрета при помощи иглы. При поражении кожных складок применяется порошок на основе неомицина.
Назначаются цефалоспорины. При хронической форме пиодермии проводится иммунотерапия. Больным назначается анатоксин, вакцина, бактериофаг или антистафилококковый иммуноглобулин.
Профилактика гнойничковых заболеваний кожи сводится к правильной и своевременной обработке ран, исключении контакта с больными рожистым воспалением, соблюдении личной гигиены, повышении иммунитета, лечении эндокринной патологии и устранении очагов хронической инфекции.
Источник
