Сухая кожа бедер и плеч
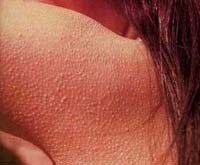
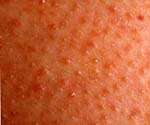
Фолликулярный гиперкератоз – дерматит, обусловленный чрезмерным разрастанием рогового слоя кожи, нарушением слущивания эпидермиса и закупоркой устьев фолликулов чешуйками эпидермиса. Фолликулярный гиперкератоз внешне выглядит как «гусиная» кожа, покрытая мелкими ярко-красными узелками, в области локтей, колен, ягодиц, внешней поверхности бедер. На ощупь кожа, пораженная фолликулярным гиперкератозом, становится шероховатой, сухой, грубой. Лечение осуществляет дерматологом; включает в себя местное применение стероидных средств, проведение химических пилингов (АНА, Джесснера, салицилового), прием витамина А, подбор кератолитических косметических средств для ухода за кожей.
Общие сведения
Под гиперкератозом понимают патологическое изменение эпидермиса вследствие чрезмерного утолщения его верхнего рогового слоя. Поверхностные роговые чешуйки эпидермиса в норме содержат определенное количество белка кератина и слущиваются с поверхности кожи. Задержка слущивания роговых пластинок или усиленное образование в них кератина (в результате постоянного раздражения или нарушения питания кожи) ведут к развитию гиперкератоза. При фолликулярном гиперкератозе в патологический процесс вовлекаются устья волосяных фолликулов с развитием их асептического воспаления. Фолликулярный гиперкератоз, или «гусиная кожа», представляет собой не только эстетическую, но и дерматологическую проблему, требующую комплексного косметологического и медицинского решения.

Фолликулярный гиперкератоз
Причины фолликулярного гиперкератоза
Фолликулярный гиперкератоз возникает вследствие закупорки роговыми чешуйками протока фолликула и его воспаления. В возникновении заболевания большую роль играют наследственная предрасположенность, гиповитаминоз А и С.
- Недостаток витамина А приводит к развитию фолликулярного гиперкератоза I типа. Шейку волосяного фолликула окружают шиповидные узелки и бляшки. Кожа в области ягодиц, локтей и коленей, разгибательных поверхностей рук и ног становится сухой, шероховатой, обезжиренной, грубой. При прикосновении к ней напоминает наждачную бумагу.
- Дефицит витамина С вызывает фолликулярный гиперкератоз II типа. Протоки волосяных фолликулов закупориваются пигментом или кровью. Поражаются зона живота и разгибательные поверхности бедер. Геморрагический характер сыпи наблюдается при недостаточности витаминов С и К.
Фолликулярный гиперкератоз часто встречается в детском и подростковом и возрасте на фоне аллергизации организма. Больных может беспокоить легкий зуд, но чаще они обращаются за медицинской помощью по причине косметических неудобств. У взрослых пациентов иногда наблюдается диффузное поражение кожи, которое сохраняется длительное время.
Симптомы фолликулярного гиперкератоза
Одной из разновидностей гиперкератоза кожи является фолликулярный гиперкератоз. Его типичными проявлениями служат шероховатая, загрубевшая кожа, мелкие красноватые прыщи, сыпь, «гусиная кожа» на руках и бедрах.
Высыпные элементы при фолликулярном гиперкератозе — мелкие, плотные, шиповидные узелки в самом основании волосяного фолликула. Вокруг элемента формируется красный ободок. Обычная локализация высыпаний: на руках — по боковой и задней поверхностям, на бедрах – по боковой и передней поверхностям, на ягодицах. При генерализованной форме фолликулярного гиперкератоза наблюдаются обширное поражение туловища и разгибательных поверхностей конечностей.
Фолликулярные узелки и бляшки размером со спичечную головку многие годы могут оставаться в одной и той же зоне. Кожа здесь грубая, шершавая на ощупь, ее часто сравнивают с «гусиной» или «жабьей» кожей.
Диагностика фолликулярного гиперкератоза
Диагноз фолликулярного гиперкератоза ставится дерматологом, как правило, на основании тщательного осмотра кожных покровов, без специальной лабораторной диагностики. На лице элементы фолликулярного гиперкератоза следует отличать от акне: в первом случае они сухие, грубые, небольшие и одинаковые по размеру.
Лечение фолликулярного гиперкератоза
Фолликулярный гиперкератоз является хроническим заболеванием, и полностью вылечить его на сегодняшний день, к сожалению, невозможно. Правда, в ряде случаев проявление фолликулярного гиперкератоза служит симптомом патологии внутренних органов. Поэтому перед лечением необходима предварительная консультация терапевта, эндокринолога и дерматолога.
Основным мотивом обращения за медицинской помощью у пациентов с истинным фолликулярным гиперкератозом является косметический дискомфорт, т.к. субъективное самочувствие, как правило, не нарушено. Проявления фолликулярного кератоза могут самостоятельно регрессировать к зрелому возрасту. Любое механическое воздействие (трение от тесной одежды, расчесы) и попытки самостоятельного лечения с помощью скрабов и пилингов для тела только вызывают ухудшение состояния.
Применение аналогов витамина А оказывает лишь временный эффект и часто ведет к раздражению кожи. Ежедневное применение крема или лосьона, содержащего молочную кислоту, увлажняет и смягчает кожу, улучшают ее внешнее состояние. Топические (местные) стероидные средства применяются небольшими курсами для снятия воспаления и уменьшения покраснения элементов фолликулярного гиперкератоза. Применение косметических средств с эмолентами (жировыми компонентами) смягчает кожу, уменьшает раздражение и улучшает ее внешний вид, особенно в зимний период.
Локализуясь на открытых участках тела (руки, бедра), фолликулярный гиперкератоз представляет видимый косметический недостаток. Его проявление может стать стартовым механизмом для формирования комплексов, психологических проблем, физического дискомфорта. Не являясь потенциальной угрозой для здоровья пациента, фолликулярный гиперкератоз, тем не менее, передается по наследству.
Шершавая кожа – это состояние поверхностного эпидермиса, обусловленное нарушениями в работе гидролипидной пленки (самого верхнего защитного слоя кожи). Сбои в его работе могут произойти как под влиянием естественных факторов (старения организма, погодных и жилищных условий, неправильного ухода за кожей лица, рук или тела и т.д.), так и возникать как симптом серьезных заболеваний организма (дерматологических, гормональных, наследственных, нервных и др.).
Содержание:
- Почему кожа становится шершавой
- Заболевания, сопровождающиеся шершавостью кожи
- Диагностика
- Лечение шершавой кожи
Внешне шершавость кожи выражается в утрате ею эластичности и влажности. Она становится утолщенной, может изменять свою естественную окраску (краснеть, багроветь, синеть, бледнеть), на ее поверхности могут образовываться бляшки, скапливаться чешуйки, появляться сыпь, пузыри, мацерация. На ощупь участки с шероховатой поверхностью напоминают песок, они грубее и суше, чем здоровая кожа.
Причины
К естественным факторам, вызывающим шероховатость кожи, относятся:
- длительные воздействия высоких или низких температур воздуха (перегревания, переохлаждения), солнечных лучей, ветра, морской воды;
- профессиональная деятельность, связанная с вредными производствами или применением различного рода химических веществ (встречается у людей, занятых в нефтедобывающей или угольной промышленности, медицине или фармакологии, на производствах бытовой химии, при работе в условиях повышенной радиации);
- применение неподходящих средств ухода за кожей или пренебрежение к гигиене тела (длительное отсутствие водных процедур и др.);
- плохое питание с дефицитом белков и витаминов, голодание, строгие диеты или, наоборот, постоянные переедания, злоупотребление жирной, соленной или копченой пищей;
- вредные привычки (табакокурение, алкоголизм, наркомания);
- частое использование в быту средств бытовой химии;
- половое созревание, климактерический период, старение.
Из причин, вызывающих данное явление в результате развития болезней организма, можно выделить:
- высокую чувствительность людей к внешним раздражителям (возникновение аллергических реакций);
- кожные (дерматиты, псориаз, экземы, фурункулез) и венерические (сифилис) болезни;
- заболевания обмена веществ (сахарный диабет, ожирение) и гормональной сферы (тиреотоксикоз, эпидемический зоб, несахарный диабет);
- наследственные аутоиммунные болезни (васкулиты, склеродермии);
- патологии желудочно-кишечного тракта;
- неврозы (психозы).
Заболевания и их симптомы
Симптоматика некоторых заболеваний, сопровождающихся шершавостью кожных покровов.
- Фолликулярный гиперкератоз – болезнь с обширным разрастанием и утолщением рогового слоя. Проявляется патология наличием в области локтевых и коленных сгибов, на внутренней поверхности бедер и ягодицах складок по типу «гусиной кожи» и ярко-красных узелковых образований.
- Сахарный диабет. Эта болезнь протекает с изменениями в работе всех органов и систем организма, страдает и эпидермис. Его нормальная деятельность нарушается, клетки не могут поддерживать должный уровень влаги, поэтому кожа грубеет, легко травмируется и инфицируется. Шероховатость кожи при данной патологии проявляется склеродермией (уплотнением тканей) или акантокератодермией (зудом, сухостью и изменением цвета пораженных участков). Чаще всего эти процессы распространяются в областях шеи, подмышек, паха. Кроме кожных проявлений болезнь имеет ряд характерных признаков: повышенное чувство жажды и (или) голода, слабость, ослабление иммунитета.
- Ихтиоз. Заболевания генетической природы с нарушениями механизмов ороговения кожи. Появляется разрастанием на ее поверхности множества белесых образований, вид которых напоминает рыбью чешую.
- Авитаминозы А, Е и С. Эта группа болезней выражается в утрате кожными покровами своих нормальных свойств (эластичности, упругости). Тургор эпидермиса при них снижен, на нем имеются утолщения, отеки, покраснения. Выраженный дефицит витаминов затрагивает все органы и системы, страдает не только кожа, но и сосуды, кости, мышцы и внутренние органы.
- Аллергии. Шершавость при этих нарушениях обусловлена деятельностью антител, которые активно вырабатываются в ответ на определенный раздражитель. Воспаление эпидермиса в этих случаях приводит к отеку, покраснению и, со временем, к утолщению кожных покровов. Реакции гиперчувствительности сопровождаются специфическими симптомами: кашлем, слезотечением, покраснением слизистой глаз, насморком.
- Псориаз. Эта кожная болезнь с образованием уплотнений эпидермиса. На локтях, волосистой части головы, пояснице появляются шершавые, красного цвета бляшки, которые сильно чешутся.
- Нервные и психические болезни. В этих случаях пациенты могут постоянно травмировать и расчесывать кожу, эти действия приводят к появлению на ее поверхности уплотнений и шероховатостей.
В большинстве случаев жалобы пациентов на шершавую кожу сопровождаются целым рядом других симптомов:
- сухостью и чувствительностью пораженных участков к температурным воздействиям или образованием мокнущих поверхностей, сыпи, микротрещин;
- жжением, болью, зудом;
- образованием чешуек, уплотнений, узелков;
- изменением цвета кожных покровов;
- снижением тургора, вялостью и пастозностью кожи.
Диагностика
Для определения первопричины шершавости кожи необходимо обнаружить болезнь, на фоне которой проявился данный синдром. Для это потребуется проведение инструментальных и лабораторных обследований.
- Рентген, КТ, УЗИ, МРТ, гастро- или бронхоскопия позволят увидеть изменения внутренних органов.
- Анализы крови (общий, биохимический, на сахар) помогут обнаружить отклонения от нормальных показателей во внутренних среде организма.
- Мазки с кожи применяют для диагностики возбудителя болезни.
- Тесты на антитела, уровень гормонов, генетические отклонения выявляют аллергическую, гормональную или наследственную природу патологий кожи.
Лечение
Для устранения шершавости кожи, возникшей по естественным причинам, бывает достаточно:
- нормализовать свое питание и отказаться от вредных привычек;
- проконсультироваться с косметологом и подобрать подходящие средства для ухода за кожей;
- избегать длительного пребывания на жаре, холоде, в водной среде;
- использовать защитные средства и одежду при работе с вредными веществами;
- соблюдать личную гигиену, следить за состоянием жилых помещений (проводить проветривание, соблюдать чистоту, увлажнять воздух).
Шершавость кожи, вызванную заболеваниями, можно вылечить, устранив основную причину. Пройдя полный курс терапии от него, возможно навсегда избавиться от тревожащего симптома.
Для облегчения местных кожных проявлений, в том числе шероховатости, применяют:
- мази и гели с обезболивающими, противозудными и противоотечными свойствами (Фенистил, Акридерм, Экзодерил и др.);
- ванночки с противовоспалительными травами (календулой, ромашкой, чистотелом).
В период лечения не следует принимать контрастный душ, горячие ванны, ходить в бассейн (или плавать в общественных водоемах), загорать на солнце или в соляриях, делать химические пилинги и очищающие маски, применять скрабы.
Романовская Татьяна Владимировна
Дерматологических проблем очень много. Одна из самых распространенных — фолликулярный гиперкератоз, называемый в народе «гусиной кожей». Это состояние не причиняет боли, не наносит непосредственного вреда здоровью, но существенно портит внешность, служит поводом для развития комплексов, затрудняет коммуникацию больного с окружающими. Дефект возникает в любом возрасте, по разным причинам. Чтобы снизить внешние проявления патологии, важно в них разобраться.
Причины появления
Фолликулярный гиперкератоз кожи формируется при нарушении процесса замены клеток эпидермиса. При данной патологии ороговевший верхний слой дермы не отшелушивается вовремя. Он закупоривает волосяные фолликулы, сальный секрет не отходит, волоски не могут выйти наружу, образовывая вместо этого маленькие возвышения на коже. Они могут быть белесыми или сероватыми. Если в области волосяной луковицы возникает воспаление, кожа краснеет, становится грубой, шершавой.
Подобные негативные изменения формируются как самостоятельная болезнь либо выступают симптомом иных патологий.
«Гусиная кожа» чаще возникает на фоне:
- псориаза;
- дерматитов;
- заболеваний ЖКТ;
- сахарного диабета;
- болезней системы кроветворения;
- печеночной недостаточности;
- грибковых инфицирований;
- ихтиоза;
- патологий щитовидной железы.
У здорового человека гиперкератоз могут спровоцировать следующие причины:
- авитаминоз;
- генетическая предрасположенность;
- постоянное переохлаждение;
- регулярный контакт с бытовой химией, сушащей кожу, без защитных перчаток;
- возрастные гормональные перестройки;
- прием определенных фармацевтических препаратов;
- частые стрессы;
- некачественная одежда и обувь;
- неправильное питание.
Разберем подробнее самые распространенные провоцирующие факторы.
Недостаток витаминов
Самой распространенной причиной развития фолликулярного гиперкератоза является нехватка определенных веществ.
Особенно негативно на состоянии кожи сказывается недостаток витаминов следующих групп:
- С — необходим для синтеза коллагена. Он участвует в формировании структуры дермы, обеспечивает ее эластичность. Если витамина недостаточно, сосуды становятся ломкими, кожа «чешуйчатой»;
- А — обеспечивает процессы клеточного обновления. Без него новые ткани не образуются, старые не отторгаются вовремя;
- В — при его дефиците кожа лишается достаточного увлажнения и питания.
Нехватка витамина D оказывает негативное воздействие на работу всех систем организма. Нарушается скорость клеточного деления, насыщения кожи питательными веществами.
Гормональные средства
На фоне приема гормональных контрацептивов (или иных стероидных препаратов) кератоз возникает чаще у молодых девушек.
Под воздействием лекарств процесс деления эпителиальных клеток ускоряется, отмершие частички не успевают отшелушиваться, ткани наслаиваются друг на друга, со временем формируя «гусиную кожу».
Неправильное питание и нарушение психоэмоционального фона
Несбалансированное питание приводит к дисбактериозу, кишечным расстройствам. В результате кожа недополучает необходимые витамины и микроэлементы, что моментально сказывается на ее состоянии. Метаболизм нарушается, волосяные фолликулы закупориваются.
Схожее воздействие на организм оказывают постоянные стрессы. Кроме вышеперечисленного влияния, переживания провоцируют повышенное потребление витамина В. Это провоцирует раннее появление морщин, пересыхание кожи, кератозные бугорки.
Особенности патологии и лечение у детей
У ребенка гиперкератоз чаще бывает врожденным, но может быть также приобретенным. Патологию провоцируют те же причины и заболевания, что у взрослых. Заболевание, вызванное авитаминозом либо аллергией, бывает временным, самостоятельно проходит с возрастом.
У детей с этим заболеванием на коже появляются высыпания в виде многочисленных шероховатых плотных узелочков. Никакого вреда для здоровья они не представляют. В ремиссионные периоды не приносят дискомфортных ощущений. Лечение малышей в это время не проводится.
При обострениях бугорки краснеют, чешутся. В этот период за кожей ребенка требуется специальный уход с применением мазей против зуда с увлажняющим эффектом.
Очаги болезни в детском возрасте обычно симметрично располагаются в области лица, головы, бедер, плеч, ягодиц. Наиболее заметными они становятся у подростков, когда можно начинать основное лечение. Отметинки в сочетании с пересыханием кожи ступней и ладошек позволяют поставить диагноз наследственный кератоз.
Виды кератозного заболевания
По происхождению фолликулярный гиперкератоз подразделяют на врожденный и приобретенный.
К первой группе относятся три формы заболевания:
- папулезная выделяется наличием узелковых уплотнений, выступающих на поверхности кожи;
- атрофирующая приводит к атрофии дермы в проблемных областях;
- вегетирующая на начальных этапах характеризуется образованием серовато-коричневых бугорков с сальной поверхностью. Их размер может быть разным. С развитием болезни они могут соединяться между собой в обширные участки поражения. Пятна чаще появляются в подмышечной и паховой областях, а также на ладошках.
Приобретенный кератоз бывает первичным, который формируется на здоровой коже или вторичным (выступает как симптом основной дерматологической патологии).
Гиперкератоз кожи лица и головы
Кератоз волосистой части головы называют себорейным. Помимо общих внутренних причин к его образованию могут привести:
- ношение париков;
- использование неподходящих средств по уходу за волосами;
- частое мытье головы.
Это хроническое заболевание на начальных этапах часто принимают за обычную перхоть, но, если его своевременно не диагностировать, патология постепенно распространиться на лицо и шею.
Дополнительные симптомы патологии:
- зуд;
- выпадение волос;
- воспаления;
- шершавость кожи;
- папулы под волосами.
Фолликулярный гиперкератоз на лице проявляется весьма специфично. Кожа начинает пересыхать, шелушиться, со временем возникают бугорки (иногда с заостренными кончиками). Если болезнь протекает тяжело, пораженные участки покрываются корочкой. Под глазами она может растрескиваться от мимических морщин. Появляются струпья, ранки.
Одна из форм гиперкератоза (лентикулярная) чаще поражает губы, слизистые оболочки ротовой полости, ушные раковины. От герпеса на губах заболевание отличается тем, что плотные участки формируются по контуру. Они обычно не выступают вверх, а выглядят запавшими.
Гиперкератоз на руках и ногах
Кератоз стоп – самая распространенная форма заболевания. Ее может спровоцировать ношение неудобной обуви, чрезмерная нагрузка на ступни либо неправильный уход за ногами. Сам по себе гиперкератоз не опасен, но в тяжелой форме патология вызывает наслоения обширной площади. Под нагрузкой они растрескиваются, возникает риск инфицирования, капиллярных кровотечений.
На руках болезнь чаще образуется у тех, кто работает с химическими соединениями или постоянно подвергается обветриванию, переохлаждениям.
Без лечения гиперкератоз может распространиться на ногти, привести к утолщению и деформации пластин, создать риск грибкового заражения. На начальных стадиях заболевание хорошо поддается терапии, в запущенной – способно привести к удалению ногтя на руке или ноге.
Гусиная кожа на попе
Гиперкератоз на ягодицах внешне напоминает целлюлит. Основными признаками заболевания являются:
- огрубение кожи;
- красноватые высыпания;
- сухость дермы;
- шероховатые участки.
Без лечения болезнь провоцирует воспалительный процесс в тканях, вызывает боль при трении об одежду.
На локтях и плечах
Проявления гиперкератоза часто образуются на плечах, верхней части спины, а также локтях.
На локтевых сгибах очень мало сальных желез, поэтому кожа здесь суше и плотнее, чем на остальном теле. Под влиянием провоцирующих факторов (например, привычке опираться локтями о столешницу) делают эпидермис грубее, он растрескивается, нарушаются процессы клеточного обмена. В некоторых случаях появляется красная сыпь или плотные бугорки над поверхностью дермы.
Лечение фолликулярного кератоза
Заболевание является хроническим, полностью избавиться от него невозможно. Однако, современная медицина располагает набором средств и методов, которые позволяют улучшить состояние кожи, сделать проявления патологии менее заметными, предотвратить воспаление.
Лечение фолликулярного гиперкератоза должно быть комплексным. В первую очередь необходим контроль за весом и соблюдение специальной диеты. Пища должна быть насыщена витаминами групп А, В, С.
В ежедневный рацион необходимо включить:
- морскую рыбу;
- печень;
- ростки пшеницы;
- свеклу;
- морковь;
- отруби;
- облепиху;
- овсянку;
- петрушку;
- фасоль;
- бананы;
- щавель;
- гречневую крупу;
- клубнику;
- абрикосы;
- капусту;
- тыкву;
- персики;
- орехи;
- бобовые;
- черешню;
- растительное масло;
- грибы;
- болгарский перец;
- кукурузу;
- томаты;
- нежирное мясо.
Помимо диеты нужно принимать назначенные дерматологом фармацевтические препараты, проходить косметологические процедуры.
Препараты
Основу медикаментозной терапии при кератозе составляют ретиноиды – аналоги витамина А).
Приведем некоторые из них:
- Ацитретин – синтетический ретиноид. Назначают для замедления процесса отмирания клеток, ускорения образования новых;
- Алитретиноин – средство природного происхождения. Обладает противовоспалительным, иммуномодулирующим свойствами средство. Эффективен при тяжелых формах дерматологических нарушений;
- Этретинат – синтетический аналог ретиноевой кислоты.
Внимание: любой препарат следует принимать только по назначению врача!
Дозировка, а также продолжительность курса подбираются дерматологом индивидуально для каждого пациента. Переизбыток в организме витамина А может вызвать патологии почек или печени, повышение уровня холестерина в крови, нарушение мочеиспускания.
Мази
Мази от фолликулярного гиперкератоза подбирают с учетом степени развития проблемы, характера течения заболевания, сопутствующих патологий.
Обычно используют средства, содержащие в составе салициловую кислоту, мочевину, АНА-кислоты (например, антралин, тазаротен, дайвонекс). Они оказывают следующие воздействия на организм:
- останавливают воспаление;
- обеззараживают;
- стимулируют клеточное восстановление.
В острый период применяют мази-кортикостероиды:
- дипроспан;
- преднизолон;
- флуцинар;
- гидрокортизоновую мазь;
- синалар;
- дермовейт;
- синафлан.
Такие крема сочетают антиаллергенное, противовоспалительное, отшелушивающее, иммуностимулирующее действие.
При гиперкератозе грибковой природы рекомендованы мази, устраняющие патогенный фактор (такие, как экзодерил, клотримазол).
Косметологические процедуры
Улучшить внешний вид проблемных областей при гиперкератозе, удалить ороговевшие наслоения можно с помощью косметологических процедур.
Приведем наиболее эффективные методы решения проблемы:
- фототерапия разрушает отмершие клетки под воздействием световых вспышек. Кожу перед этим обрабатывают светочувствительным составом;
- броссаж – очищает дерму аппаратом со специальными насадками с обеззараживающим гелем или мелким скрабом;
- лазерная шлифовка разрушает измененные фолликулы волосков, их рост прекращается, узелки пропадают. В зависимости от степени развития болезни подбирают поверхностную либо глубинную обработку;
- криотерапию проводят жидким азотом. Под воздействием низких температур верхний слой эпидермиса отмирает, отторгается, местный метаболизм ускоряется, клетки кожи получают достаточное увлажнение и питание;
- ультразвуковая чистка обеспечивает быстрое, но щадящее удаление ороговевших тканей.
Внимание: механические пилинги при гиперкератозе противопоказаны!
В некоторых случаях косметолог рекомендует провести химический пилинг с использованием составов на основе кислот, которые действуют мягко.
Как избавиться в домашних условиях
Дополнить лечение можно средствами народной медицины. Отметим, что с самой проблемой они не борются, но уменьшают кератозные проявления, увлажняют кожу, останавливают воспалительные процессы.
Приведем несколько эффективных рецептов:
- нижние листья алоэ промыть, проморозить в холодильнике несколько дней. Измельчить мякоть, на ночь накладывать на проблемную область, сверху закрывать пищевой пленкой и марлечкой. Проводить процедуру через день;
- натереть на терке сырой картофель, полученную массу завернуть в хлопчатобумажную ткань, накладывать на лицо на пару часов. Картофель можно заменить свеклой;
- тонким слоем нанести на лицо прополис, накрыть целлофаном, затем марлей. Держать сутки. Периодичность манипуляций – раз в три дня.
Перед проведением процедур желательно распарить пораженную зону в содовой ванночке, чтобы размягчить корочки. Это позволит увеличить эффективность составов.
Осложнения гиперкератоза
Многие воспринимают фолликулярный гиперкератоз как чисто эстетическую проблему, но лечить заболевание необходимо. Так можно избежать осложнений.
На фоне кератозных изменений кожи возникают:
- микроранки, которые создают риск воспалений;
- раздражения;
- экземы;
- потеря зубов;
- гнойные язвы.
В некоторых случаях патогенные ткани перерождаются в рак кожи.
Профилактика заболевания
Снизить риск развития заболевания и вероятность рецидивов при уже диагностированном фолликулярном гиперкератозе поможет соблюдение простых мер профилактики.
Основные из них:
- регулярно ухаживать за кожей. Использовать питательные, увлажняющие средства, подходящие конкретному типу дермы;
- избегать долгого нахождения на солнце (не злоупотреблять солярием);
- не переохлаждаться;
- носить обувь и одежду из натуральных материалов, подходящую по размеру;
- правильно питаться;
- принимать ванны с лечебными травами (чистотелом, ромашкой, чабрецом, крапивой);
- регулярно делать маски для лица.
Важно не заниматься самолечением, при первых признаках нарушений стоит обратиться к дерматологу. Врач проведет диагностику, назначит адекватное лечение.
Появление «гусиной кожи» не представляет непосредственной угрозы для здоровья человека. Однако, в запущенном состоянии она существенно портит внешность. Сегодня существует много способов сделать проявления заболевания практически незаметными. Главное вовремя обратиться к доктору, четко соблюдать его рекомендации.
186
