Стойкое покраснение кожи лица
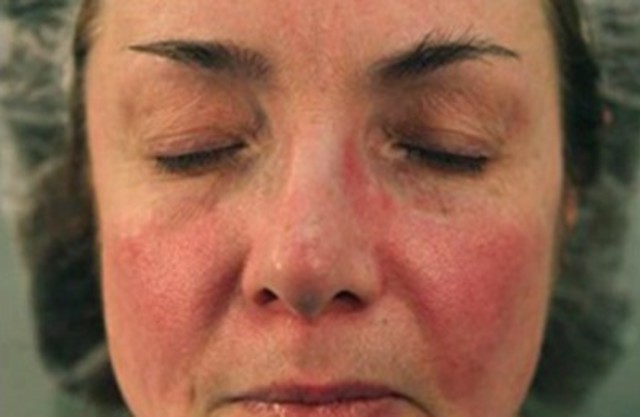
Покраснение на лице может показаться лишь румянцем от смущения или солнечного ожога. Но если румянец долгое время не удаётся убрать, краснота не заживает, то следует подумать о том, что причина его появления кроется внутри организма.
Причины покраснения
Покраснение связано с расширением сосудов в результате увеличения кровотока, регуляция которого контролируется двумя основными факторами – гормонами и нервными импульсами. Гормоны, такие как адреналин, связаны с нервными клетками в стенках кровеносных сосудов, они могут вызвать мгновенное изменение диаметра сосудов.
Маленькие мышечные клетки при этом сокращаются, чтобы сузить сосуд (процесс вазоконстрикци) или расслабляются для расширения сосуда (процесс вазодилатации). Расширение происходит в случае нехватки кислорода, питательных веществ, повышения температуры тела и является вторичной реакцией.
Покраснение поверхности лица происходит при вазодилитации, тогда как вазоконстрикция вызывает побледнение кожи.
Воспаление лица может быть постоянным, как при куперозе, а может быть временным, как реакция на раздражающие факторы. Причины, приводящие к покраснению, разделяются на экзогенные, обусловленные внешней средой и эндогенные, имеющие в основе внутренние источники.
К причинам экзогенным или физиологическим относятся:
- температурные перепады в атмосфере;
- сильный мороз или холодный ветер;
- фотодерматит;
- повышенные физические нагрузки;
- стресс, эмоциональные переживания;
- избыток алкоголя в организме;
- лекарственные препараты;
- употребление острой пищи;
Покраснение на лице, убрать которое можно, связано с физиологическими процессами, а избавиться от красноты, возникшей как симптом кожного или внутреннего заболевания, намного сложнее.
Покраснение может быть вызвано заболеваниями:
- аллергией;
- куперозом;
- диабетом;
- атеросклерозом;
- расстройством в системе ЖКТ;
- алкогольной интоксикацией;
- климаксом;
- сердечными заболеваниями;
- повышенным давлением;
- циррозом печени;
- эндокринными расстройствами;
- кожными заболеваниями;
- иммунными нарушениями.
Щёки краснеют чаще у женщин, чем мужчин, особенно светлокожих. Эстетически это воспринимается положительно, но нередко связано с внутренними расстройствами.
Возможные заболевания
Покраснение кожи наблюдается при скуловой эритеме. Причиной появления красной сыпи в области скул может быть жаркая погода, беременность, стрессовые ситуации, период овуляции. Фотодерматит, или солнечная аллергия, также вызывает покраснение лица из-за гиперчувствительности кожи к воздействию солнца.
Виды покраснений на лице:
- краснота на щеках и переносице;
- кровеносные сосуды в виде паучков, особенно в области щек и носа;
- шероховатые красные прыщи, сопровождающиеся зудом и покалыванием;
- утолщенная красная кожа вокруг носа, на лбу.
Кожные заболевания вызывают гиперемию, которая сопровождается приподнятыми бляшками, папулами, шелушением, сухостью. Для некоторых кожных поражений, розацеа, угревой дерматит, характерно чрезмерное покраснение.
Заболевания, при которых краснеет лицо:
- Юношеские угри или акне. Расстройство, возникающее в период полового созревания в результате повышенной работы сальных желёз. На чувствительной коже, кроме прыщей, развивается краснота, сухость, раздражение.
- Угревая розацеа. Хроническое заболевание кожи, которое имеет циклы рецидивов и ремиссий. Возникает чаще у женщин с белой кожей. Характеризуется краснотой в центральной части лица, гнойными прыщами, повышенной температурой кожи в области воспаления.
- Атопический дерматит. Воспалительное заболевание кожного покрова не только лица, но и тела, сопровождающееся красными папулами, зудом, шелушением.
- Купероз. При заболевании нарушается кровообращение в области лица, отчего страдают мелкие капиллярные сосуды, которые находятся ближе к поверхности кожи. Капиллярный рисунок со временем приобретает чёткость, видны полоски капилляров. Сопутствующими симптомами являются зуд, покалывание, жжение. Со временем сосуды, всё больше расширяясь, не имеют возможности нормально сокращаться. Заболевание развивается поэтапно. На 1 стадии возникает гиперемия без видимой причины, периодические ощущения «приливов» на коже лица. На 2 стадии видна чёткая картина сосудистого рисунка. В ходе 3 этапа нарушение местного кровообращения становится хроническим, увеличивается возможность развития воспалительных реакций.
Покраснение на лице в следствии купероза будет прогрессировать до ринофим
Появление купероза, самой распространённой причины покраснения, врачи связывают с приёмом гормональных контрацептивов, заместительной терапией при расстройстве эндокринной системы, беременностью. А также просматривается связь появления купероза с диетами, вредными привычками, частым потреблением кофе, шоколада.
Покраснение на лице, убрать которое можно только вылечив основное заболевание, часто вызвано инфекциями как системными, так и локальными:
- Инфекционная эритема. Причиной болезни является парвовирус В19. Красная сыпь на обеих щеках имеет чёткий рисунок в виде следа от пощечины. Одновременно с поражением на лице, сыпь выступает на руках и ногах. У людей со здоровой иммунной системой заболевание появляется редко.
- Скарлатина. Красная кожная сыпь появляется одновременно с воспалением горла. При заболевании на коже выступают небольшие красные бугорки, напоминающие наждачную бумагу, кожа на руках и ногах не поражается. Ещё один симптом – ярко-красный язык.
- Стрептококковый фарингит. Воспаление слизистой оболочки рта, вызванное инфекцией. Для заболевания характерно появление сыпи красного цвета.
Иммунные нарушения влияют на появление гиперемии в области лица:
- Аллергия. Это может быть реакция на холод, при этом, кроме покраснения, появляется сухость, шелушение, кожный зуд. Ответ организма на продукты, растения, проявляется не только на лице, но и на теле, руках.
- Менопауза. Уменьшение выработки женских половых гормонов, эстрогена и прогестерона, влияет на организм женщин. Симптомы менопаузы: покраснение лица, частое мочеиспускание, бессонница, депрессия, могут длиться годами в зависимости от состояния здоровья.
- Лекарственная и дискоидная волчанка. При лекарственной форме на щеках развивается бабочковидная эритема красного цвета, под воздействием длительного приёма сульфаниламидов, антибиотиков, нейролептиков. При дискоидной форме на коже лица появляются красные чешуйчатые пятна, которые впоследствии могут привести к атрофии кожи лица.
- Кластерные головные боли. Они возникают сериями приступов, продолжающихся не более 15 мин. Приступы могут повторяться от нескольких недель до нескольких месяцев. Характерные симптомы: прилив крови к лицу, появление слёз, закупорка носовой области, острая головная боль.
Эндокринные расстройства влияют на изменение цвета:
- Гипертиреоз. Активная работа щитовидной железы вызывает симптомы, обусловленные высокой скоростью метаболизма: повышенное АД, потливость, красноту на лице, ломкие волосы, потерю веса, нарушение менструального цикла. Частое и сильное покраснение лица у людей с гипертиреозом происходит в летний период.
- Синдром Кушинга. Расстройство вызвано избытком кортизола в организме. Типичным проявлением является круглое лицо с увеличенной гиперемией, что особенно заметно на щеках. Дополнительные симптомы в виде прыщей, мышечной слабости, высокого кровяного давления.
Сердечно-сосудистые заболевания и болезни крови влияют на изменение цвета лица:
- Стеноз митрального клапана. При сужении клапана, лежащего между левым предсердием и желудочком, происходит скопление крови в сосудах, которые её переносят из лёгких и обратно. Кроме красного лица, возникают и другие симптомы: кашель, иногда с кровью, одышка, головокружение.
- Высокое кровяное давление. При ускоренной работе сердца сосуды сужаются, мышцы сокращаются, что приводит к повышению давления. Одним из симптомов является покраснение лица, другие признаки: одышка, одутловатость, ухудшение памяти, зрения.
- Старение, ожирение. Процессы, которые влияют на состояние сосудистой системы, изменение кровообращения.
Покраснение на лице могут вызвать витамины, лекарственные препараты. Убрать гиперемию можно, отказавшись от их приёма или снизив дозировку.
Препараты, которые влияют на изменение цвета:
- витамин В3 и все добавки, включающие циамин;
- глюкокортикоиды;
- блокаторы кальциевых каналов;
- холинергические препараты;
- опиаты;
- тиреотропин;
- циклоспорин;
- доксорубицин.
Люди, зависимые от стероидных лекарств, часто жалуются на появившуюся красноту, сильный зуд, жжение и сыпь не только на лице, но и по всему телу. Особенно это касается тех, кто применяет лекарственные средства от прыщей, анаболические стероиды.
У людей, страдающих агорафобией, или приступами панического страха, в момент приступа сильно краснеет лицо.
Диагностика
Исследование кожного покрова проводится визуально. Затем врач проведёт опрос. Он должен выяснить какова профессия пациента, влияет ли она на развивающуюся красноту, принимает ли человек лекарства и какие, были ли в прошлом кожные заболевания.
После сбора анамнеза человека направят на обследование, если это будет нужно. Протестировать предлагается кожный соскоб, пройти обследование на аллергены, сдать общие анализы крови и мочи.
Когда необходимо обратиться к врачу
В большинстве случае нет необходимости обращаться к врачу по поводу покраснения лица. Состояние можно контролировать и лечить самостоятельно.
Если краснота сопровождается настораживающими симптомами, тогда следует обратиться за помощью к медицинским работникам:
- появилась угревая сыпь;
- возникли побочные явления в виде кожного зуда, шелушения, нагноения высыпаний;
- краснота длится продолжительное время;
- беспокоят частые головные боли;
- появился отёк во рту или горле;
- краснота распространяется на другие участки тела;
- появились признаки нарушения работы ЖКТ.
Профилактика
Для того чтобы лицо радовало естественным цветом, следует придерживаться простых правил:
- Отказаться от вредных привычек. Курение, алкоголь истончают стенки сосудов.
- Пересмотреть образ жизни и рацион. Закалять организм, потреблять больше фруктов, овощей, полезных жиров, пить больше воды.
- Повышать сосудистый тонус на лице. Укреплять сосуды контрастным умыванием, занятиями спортом, избегать переохлаждения.
- Избегать воздействия солнечных лучей на кожу в недопустимых количествах. В летний период ухаживать за кожей с помощью солнцезащитных и увлажняющих средств. Крем от солнечных ожогов должен быть не менее 30 SPF.
- Использовать защитные средства в зимний период. Увлажнять кожу, питать, не пересушивать её.
- Пользоваться качественной косметикой и гигиеническими средствами.
- С осторожностью применять косметические процедуры.
- Употреблять продукты, содержащие витамин Р (морковь, перец, петрушка), С (лимон, лук, чеснок), К (шпинат), Д (молочные продукты).
- Выпивать в день не менее 1,5 л жидкости, исключая кофе, чай, тоники.
Методы лечения
Этиотропная терапия заключается в лечении первопричины. Лечение симптоматики необходимо для снижения или удаления выраженных симптомов, не связанных с внутренними расстройствами. Тактика лечения предполагает использование не только лекарственных средств, но и физиотерапевтических, ухаживающих процедур, которые защищают кожу от внешних факторов.
Лекарственные препараты
Покраснения на лице убрать можно с помощью средств:
- кератолитических, которые мягко очищают кожу, удаляют чешуйки, предотвращают дальнейшее закупоривание пор;
- противовоспалительных, снижающих уже возникшее воспаление;
- антибактериальных;
- адсорбентов.
Перед применением средств, предлагаемых в таблице, следует проконсультироваться с врачом-дерматологом. Устранение кожных покраснений зависит от первопричины, которую необходимо выяснить.
| Действие препарата | Наименование | Цена в руб. |
| Противовоспалительные | Адвантан | 500 |
| Афлодерм | 230 | |
| Элоком | 100 | |
| Кератолитические | Роаккутан | 1600 |
| Дифферин | 700 | |
| Белосалик | 200 | |
| Базирон | 600 | |
| Лоринден | 350 | |
| Антибактериальные | Скинорен | 600 |
| Белогент | 130 | |
| Гипозоль | 1100 | |
| Масло чайного дерева | 100 | |
| Абсорбирующие средства | Белая глина | 30 |
Применяемые средства не должны содержать спирта, чтобы не сушить и раздражать кожу. Тоники лучше подбирать на основе можжевельника, каштана, хмеля.
Полезные витамины для кожи лица:
- Витамин Д, повышает защитные свойства, регенерирует кожу.
- Витамин К, антикоагулянт, помощник при сосудистых дефектах, осветляет кожу.
- Витамин Е, антиоксидант, восстанавливает повреждённые клеточные мембраны.
- Витамин А, ускоряет заживление, поддерживает синтез коллагена, положительно влияет на иммунную систему.
- Витамин С, укрепляет капиллярные стенки, замедлят старение кожи.
При лечении купероза хорошо помогает гепариновая мазь, курс лечения не должен превышать 1 неделю. При розацеа помогает оксиметазолиновый крем, лечение лазером.
Народные методы
Покраснение лица можно контролировать с помощью моющих средств, тёплой воды. Холодная делает кожу ещё больше воспалённой и раздражённой. Умываться можно, применяя лосьоны и очищающие средства, например, от фирмы Клерасил.
Для раздражённой кожи не подходят продукты на основе:
- гамамелиса;
- мяты;
- эвкалипта;
- гвоздики.
Можно использовать маски на основе зелёного чая, куркумы, огурца, имбиря.
Хорошо успокаивает раздражённую кожу мякоть алоэ:
- Вынуть мякоть из сердцевины листа, нанести на лицо.
- Процедуру выполнять 2 раза в день
Маска на основе кокосового масла, натурального смягчающего продукта, удерживающего влагу в коже:
- Смочить тампон в масле, протереть кожу лица.
- Оставить до высыхания, затем смыть тёплой водой.
Овсяная маска:
- Перемолоть чистый овёс до состояния муки, смешать с молоком или водой.
- После того как овёс впитает всю жидкость, нанести смесь на лицо.
- Процедуру можно проводить каждый день, накладывая маску на 20 мин.
Огуречная маска:
- Свежий огурец, очистить, нарезать на шайбы.
- В положении лёжа положить кусочки огурца на лицо. Держать не менее 20-25 мин.
- Втирать мякоть в кожу не рекомендуется, чтобы не вызвать раздражения.
Примочка на основе зелёного чая:
- Заварить зелёный чай. Дать ему настояться.
- После заваривания, пока напиток ещё тёплый, залить чай в широкую миску и намочить в нём хлопковую салфетку.
- Отжав ткань, нанести её на лицо и оставить на 10-15 мин.
- Активно втирать чай в кожу не следует, чтобы не раздражать её.
Хорошо помогает некомедогенный солнцезащитный крем, наносимый на кожу.
Прочие методы
Покраснения на лице убрать можно с помощью пилинга. Для раздражённой кожи он должен быть щадящий, правильно регулирующий отшелушивание поверхностного слоя.
- Пилинг гликолевый. Молекула гликолевой кислоты очень мала, поэтому она быстро проникает в эпидермис, не вызывая раздражения.
- Молочный. Молочная кислота отбеливает кожу, осветляет и укрепляет стенки сосудов.
- Пилинг с ретиноловой кислотой. Это самый поверхностный щадящий пилинг, нежно воздействующий на кожу.
Для укрепления сосудов можно порекомендовать PQ Age пилинг на основе трихлоруксусной кислоты. После него создаётся отбеливающий, омолаживающий эффект при минимальном отшелушивании.
Сеансы электропорации с гликолевой кислотой помогут восстановить работу капилляров, клеток эпидермиса.
При гормональных нарушениях, возникающих в период менопаузы, следует укреплять иммунную систему, заниматься йогой, физкультурой, делать массаж. Для укрепления нервной системы принимать антидепрессанты: Пароксетин, Венлафаксин. Предлагаемые методики снизят волну «приливов», которые влияют на покраснение лица.
Возможные осложнения
Многие причины покраснения лица не имеют отношения к системным заболеваниям, не угрожают жизни и здоровью. Во многих случаях они представляют эстетические проблемы, которые можно решить самостоятельно или следуя советам доктора. При наличии сосудистых звёздочек на лице целесообразно провести обследование для исключения различных патологий.
В некоторых случаях чтобы остановить процесс повреждения глубоких слоёв кожи вместе с кровеносными сосудами, необходимо провести курс восстановительного лечения, питания кожи, чтобы не допустить преждевременного старение и дряблости кожного покрова.
Если покраснение на лице, не связано с болезнью, то убрать красноту можно самостоятельно или в косметическом салоне. Но в любом случае разумнее проконсультироваться с врачом-дерматологом, чтобы не навредить своей коже.
Автор: Беляева Анна
Оформление статьи: Владимир Великий
Видео о покраснении на лице
Покраснение на лице. Что делать, от чего появляется:
Источник
Что такое розацеа?
Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
Клинические проявления розацеа.
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача — свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
Внешние факторы развития розацеа
Перепады температур (сауна, жара, мороз), длительное пребывание на солнце, сильном ветре. Физические нагрузки, приготовление горячей пищи, использование декоративной косметики.
Внутренние факторы развития розацеа.
Питание: алкоголь, горячие напитки (выше 60 градусов), пряности, цитрусовые. «Острые» эмоциональные реакции (злость, ярость, напряжение, волнение и т.д.).
Влияние микроорганизмов.
При микроскопии и посевах соскобов кожи у пациентов с розацеа может определяться как нормальная микрофлора, так и патогенные микроорганизмы. Болезнетворные микробы обнаруживаются у пациентов с розацеа далеко не всегда. В некоторых случаях розацеа может сочетаться с демодекозом — заболеванием кожи, вызываемым клещом демодексом.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани — возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа.
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека.Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер — это чрезмерные эмоциональные реакции.
Для нормализации состояния сосудов и кожи лица, необходимо:
— уменьшить отек в коже вокруг сосудов; — укрепить сосудистую стенку; — нормализовать работу нервно-мышечного аппарата, отвечающего за сокращение сосудов; — устранить воспаление; — усилить местный иммунитет кожи.
Всеми этими качествами обладает физиотерапия.
Первый этап терапии, самый длительный, — это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия — сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Отличия розацеа от купероза
Купероз — появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.
Источник
