Операция при раке кожи на лице
2 июня 2019
143141 7530
Показать содержание статьи
Рак кожи – группа онкопатологий, которые развиваются из клеток эпидермиса. Все они отличаются ростом, формой, симптомами, но обязательно требуют незамедлительного лечения. Тактика подбирается после обследования и постановки диагноза.
Причины заболевания
Ученые до сих пор не выявили точных механизмов развития раковых болезней. Однако в случае рака кожи известно, что на нее оказывает влияние УФ-излучение. Так, если человек регулярно проводит много времени под солнцем или посещает солярий, у него существенно вырастает риск развития рака. Именно поэтому онкология чаще всего появляется у тех, кто работает на открытом воздухе, а также у жителей солнечных регионов. Кроме того, в группу риска попадают люди с чрезмерно светлой кожей и альбиносы. Для того чтобы снизить негативное воздействие ультрафиолета, обязательно нужно использовать специальные защитные мази и кремы. Еще один фактор риска — это пожилой возраст. Чем старше пациент, тем больше риск развития опухоли и перерождения ее в злокачественное новообразование.
Классификация
- В абсолютном большинстве случаев это базальноклеточная разновидность (80 % от всех случаев).
- Второе место — плоскоклеточный рак (в пределах 4 %).
- Третье — меланома (также около четырех процентов), за свою специфичность выделенная в отдельный вид.
- Остаток поделен между более редко встречающимися заболеваниями (потовых желез, грибовидный микоз, болезнь Боуэна, карцинома Меркеля, саркома Капоши).
Видов рака действительно много, он разнообразен. Например, также различают высокодифференцированные формы плоскоклеточных образований.
Ранняя диагностика
Врачи рекомендуют хотя бы раз в месяц проводить полный осмотр кожи, с головы до ног. Это можно сделать самостоятельно, без обращения в медицинские учреждения. При этом особенное внимание необходимо обращать на веснушки, родинки. Любой необычный участок кожи лучше показать врачу. Например, если вдруг появляется обширное родимое пятно или старое начинает увеличиваться в размерах и/или менять цвет. Только доктор может вынести окончательный вердикт. Почему это так важно? На ранних стадиях рак кожи можно вылечить достаточно легко, относительно недорого и практически безболезненно. Несмотря на то, что кожные образования могут быть вполне безобидны, а сами опухоли редко угрожают другим органам, заболевания приводят к косметическим дефектам, способны повлиять на работу мышечных и нервных тканей, вызывая осложнения. Кроме того, существует достаточно быстроразвивающихся форм, чтобы игнорировать простой способ самодиагностики.
На что обратить внимание?
Вот несколько симптомов рака кожи. Только один из них еще не означает, что заболевание есть, но вот два и более — повод обратиться к врачу.
- Кровоточащая ранка. Открытый порез или язвочка не заживает более двух недель, подсыхает и кровоточит снова? Один из наиболее частых признаков.
- Бугорок на коже. Еще вчера его не было, а теперь он не проходит. Может быть любого цвета.
- Раздраженное место на коже: может болеть, зудеть или даже покрываться корочкой. Иногда выглядит просто как покраснение, которое не вызывает беспокойства. Основание для обращения к врачу, если держится более двух недель.
- Светлый рубец/полоса. Границы видны плохо, кожа блестящая и натянутая. Не нужно путать со шрамами.
- Розовое пятно/родинка. Края образования приподняты, в центре есть углубление. Растет, но довольно медленно. Если большое, можно внутри увидеть кровеносные сосуды.
При внешних признаках других кожных заболеваний также нужен визит к дерматологу. Иногда новообразования маскируются под них или им сопутствуют.
Как врач отличает такие болезни от онкологических?
Кроме обычного осмотра новых родинок или ранок на коже в арсенале у доктора есть и специальные анализы. В основном материал для них собирается при дерматоскопии:
- цитологическое исследование соскобов и мазков из образования;
- биопсия (удаление участка кожи целиком или забор из него материала для анализа);
- пункция (способ взять материал изнутри подозрительного участка с помощью укола);
- УЗИ, КТ, МРТ нужной области.
Для локализации невидимых для невооруженного глаза границ опухоли врач исследует кожу у очага образования и ближайших лимфатических узлов при помощи пальпации. В результате ряда исследований и получения точных результатов будет поставлен максимально точный диагноз и назначено эффективное лечение.
Как проходит операция
Ведущий метод терапии при раке кожи – операция. Онкохирург проводит широкое иссечение новообразования, захватывая при этом здоровые ткани. При традиционном способе удаления толщина слоя составляет 1–2 см. Уменьшить захват здоровых тканей можно с помощью микроскопического интраоперационного обследования краевой зоны. Опухоли небольших размеров (до 2 см) при незначительном прорастании вглубь кожи удаляют при помощи электрокоагуляции, кюретажа или с применением лазерных методик. Наиболее аккуратное иссечение проводят с использованием неодимового или углекислотного лазера. Кроме того, его применение уменьшает кровотечение. Впоследствии на месте удаления остается малозаметный шрам. Кроме операции, в лечении некоторых форм рака кожи могут быть использованы близкофокусная рентгентерапия, радио- и фитодинамическая терапия.
Хирургические методики удаления новообразований
Таких способов устранения кожной онкологии несколько. Операции при раке кожи считаются наиболее эффективным методом борьбы с ним.
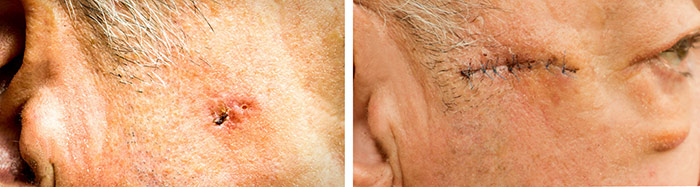
Локальное иссечение. Удаляется пораженный участок эпидермиса вместе с подлежащей клетчаткой. Причем опухоль вырезается с отступлением от границ заражения не менее чем на 3 см на конечностях и на 6 см на туловище: это позволяет гарантированно устранить всю область патологии. Количество удаляемой ткани определяется индивидуально, исходя из особенностей локализации, стадии и характера рака. Конечно, после такой манипуляции будут хорошо заметны следы вмешательства. Для косметического эффекта, если удаление опухоли проводилось с лица, впоследствии может применяться пластическая хирургия.
Регионарная лимфодиссекция. Эта операция необходима в том случае, если опухоль уже поразила лимфатические узлы рядом с новообразованием. В таком случае их удаляют, чтобы прекратить метастазирование.
Амбулаторное иссечение опухоли. Для процедуры применяются либо хирургические методы, либо специальный аппарат радиочастотной деструкции. Выполняется такая операция в случае незначительного поражения тканей и позволяет сократить пребывание пациента в стационаре до одного дня.
Помните, чтобы любые злокачественные образования лучше начинать лечить на ранних этапах. Это даст больше шансов на полное выздоровление и отсутствие рецидивов в дальнейшем. Поэтому, если на коже появились странные пятна, старые родинки начали разрастаться или менять окраску, возникли постоянные боли, необходимо срочно обратиться к специалисту и сдать все назначенные анализы.
Источник
Базалиома представляет собой эпителиальную злокачественную опухоль, для которой характерен медленный рост и крайне редкое метастазирование. Сегодня существует широкий выбор методик удаления базальноклеточного рака — от классического хирургического способа до криодеструкции и лазеротерапии. Выбор метода лечения зависит от характеристик самой опухоли и индивидуальных особенностей пациента.
Показания и противопоказания к удалению опухоли хирургическим путём
Хирургическое удаление базалиомы — эффективный и весьма распространенный способ лечения. Как и любой метод, он имеет показания и противопоказания.
Показания к проведению операции:
- Первичное новообразование различных размеров.
- Поверхностное расположение опухоли.
- Узелковая форма.
- Четкие границы очага.
- Локализация на коже конечностей, туловища.
Противопоказания:
- Труднодоступность новообразования для полного удаления из-за особенностей локализации (периорбитальная область, кожа ушной раковины).
- Преклонный возраст пациента.
- Наличие тяжелых сопутствующих заболеваний.
Оперативные вмешательства не проводятся и при рецидивирующей базалиоме. Пациенты, которые пожизненно принимают антикоагулянты, имеют повышенный риск развития кровотечения, поэтому для этой группы больных не рекомендовано классическое удаление опухоли.
Общие правила хирургического удаления
Хирургический метод является ведущим в лечении базалиомы и используется чаще других. Основное преимущество оперативного удаления опухоли — возможность проведения гистологического анализа иссеченной ткани. Особенное внимание уделяют изучению краев резекции. В них не должно быть опухолевого роста.
Целью операции является полная элиминация злокачественных клеток. Поэтому при иссечении новообразования, частично производят захват и здоровых тканей вокруг очага. Общепринятым является отступ в пределах 0,5 см.
Общее удаление базалиомы
При классическом хирургическом лечении опухоли происходит веретенообразное или эллиптическое иссечение участка пораженной кожи. Разрез стараются осуществить вдоль основных линий натяжения. Вмешательство проходит с применением местной анестезии.
После окончания операции накладывается косметический или обычный шов. В связи с преимущественным расположением базалиомы на коже лица, косметические швы применяются чаще.

Круговое иссечение кожи
При определенных особенностях локализации новообразования закрыть дефект может помешать повышенное натяжение кожи места поражения. В таких случаях применяют круговое иссечение с наложением кисетного шва.
Удаление базалиомы с применением кожных лоскутов
Кожные лоскуты используются хирургами в случаях, когда отсутствует возможность закрытия дефекта обычным соединением краев раны. Например, этот способ часто применяют при удалении новообразования на лице, когда натяжение краев приводит к смещению ближайших участков кожи и влечет за собой неудовлетворительный результат в функциональном или косметическом плане.
Для закрытия послеоперационной раны используются как местные лоскуты, так и участки кожи отдаленных областей. При формировании местных лоскутов вблизи раны, производятся разрезы и полученные участки сшиваются таким образом, чтобы достичь наилучшего результата.
Хирурги чаще всего по возможности применяют способ закрытия дефекта простым натяжением краев. Обычно чем проще техника, тем лучше конечный результат.
Кюретаж и электродиссекция
Данные методы часто применяются для удаления базалиомы в связи с простотой выполнения и быстротой получения результата. Однако электродиссекция и кюретаж имеют и ряд существенных минусов: невозможность гистологического контроля, опасность повреждения сосудов и нервов, высокая степень рецидивирования (до 40%). Косметический результат процедуры часто бывает недостаточным из-за образования рубцовой ткани и появления гипопигментации.
Показаниями к применению являются:
- Первичная базалиома.
- Поверхностная форма размерами менее 2 см.
- Расположение вне зон повышенного риска рецидивирования.
При наличии инфильтративной или склеродермоподобной формы рака, рецидивирующей базалиомы, новообразования крупнее 2 см, кюретаж и электрокоагуляция противопоказаны. Не проводятся эти процедуры и при локализации опухоли на коже носогубной области, ушных раковин.
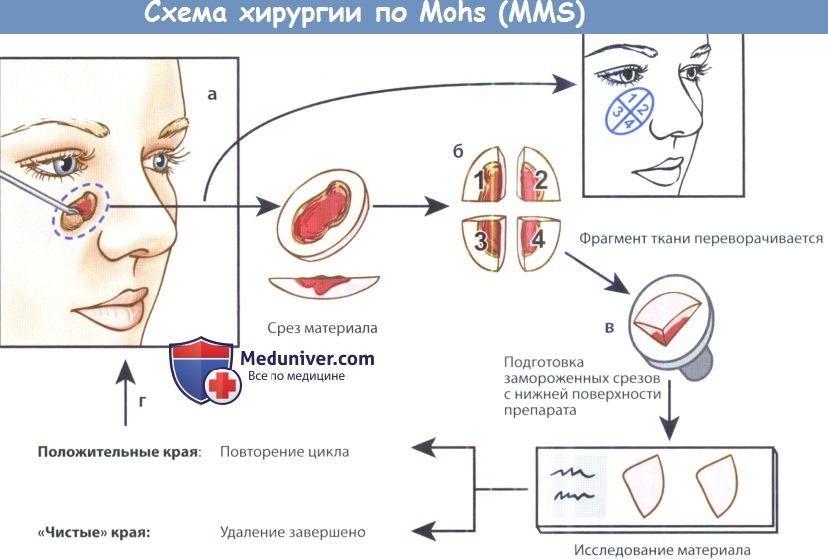
Микрографическая хирургия Мооса — техника операции
Операция Мооса представляет собой удаление новообразования с одновременным гистологическим исследованием послойных срезов. Хирургическое вмешательство проходит под местной анестезией. С помощью скальпеля хирург-онколог снимает верхнюю часть пораженной ткани слой за слоем. Удаленные слои отправляются на срочный гистологический анализ. При обнаружении в нем злокачественных клеток, операция продолжается до тех пор, пока вся область вмешательства не будет состоять из здоровых тканей. Таким образом, происходит наиболее эффективное удаление опухоли с максимальным сохранением непораженных участков.
Показаниями к использованию методики являются:
- Размер опухоли более 2 см.
- Рецидивирующая базалиома.
- Склеродермоподобная и инфильтративная форма опухоли.
- Агрессивный рост новообразования по данным гистологии.
Также показано проведение таких операций при локализации образований в Н-зоне лица (вокруг ушей, рта, носа, глаз). Базальноклеточный рак этих областей кожи особенно склонен к рецидивированию.
Восстановление после операции
Рана после хирургического вмешательства может быть как закрыта швами, так и оставлена заживать открытым способом. Тактика ухода зависит от вида проведенной операции.
Если дефект кожи был закрыт лоскутами, то на данную область производят умеренное давление при помощи эластичных бинтов или специальных тампонов в течение первых 2 суток после операции. Для того чтобы уменьшить отечность послеоперационной области, используют холодные компрессы. И закрытую, и открытую рану ежедневно обрабатывают антисептическими растворами.
С целью формирования на поверхности открытого послеоперационного дефекта корки, которая необходима для полноценного заживления раны, используют банеоциновый порошок, линкомициновую, эритромициновую мазь 2 раза день. Если появились признаки нагноения раны, то применяются антисептические растворы, например, мирамистин. С целью ускорения заживления также назначают прием поливитаминов.
Лазерное удаление опухоли
Лазеротерапия базальноклеточного рака отличается высокой эффективностью и хорошими косметическими результатами при удалении небольших очагов размером 1-2 см.
Преимущества и недостатки метода
Лазерное удаление базалиомы имеет ряд преимуществ:
- Минимальный риск развития кровотечения и раневой инфекции.
- Процедура практически безболезненна.
- Хорошие косметические результаты.
Несмотря на очевидные плюсы процедуры, лазеротерапия имеет недостатки. К ним относится, в частности, отсутствие гистологического контроля и возможное развитие осложнений.
Показания и противопоказания
К показаниям лазеротерапии относятся:
- Опухоли размером до 2 см поверхностного типа.
- Множественная базалиома.
- Рецидивирующий базальноклеточный рак.
- Труднодоступная локализация новообразования.
Не проводится лазерное удаление базалиомы при ее локализации в периорбитальной области, а также при склонности кожи к образованию келоидных рубцов. Также процедура противопоказана при наличии у пациента сахарного диабета и острых инфекционных заболеваний.
Подготовка к процедуре и процесс удаления опухоли
Вопрос о возможности лечения базалиомы с помощью лазера решает онколог или онкодерматолог. Перед процедурой лечащий врач может назначить стандартное обследование с целью исключения противопоказаний.
Лазерное лечение проходит в амбулаторных условиях. Как правило, это безболезненный процесс, но, при необходимости, врач может выполнить местную анестезию.
Перед началом процедуры пациент надевает специальные очки для защиты сетчатки глаз от случайного воздействия лазером. После обработки поверхности пораженной кожи антисептиком, специалист направляет луч на новообразование. Удаляется базалиома за счет некроза ее тканей. В это же время, лазер коагулирует поврежденные сосуды.
Реабилитация
После удаления опухоли лазером, пациент не нуждается в госпитализации, так как процедура не сопровождается кровопотерей и имеет небольшой риск бактериального инфицирования раны. В послеоперационном периоде необходимо обрабатывать место воздействия лазера любым антисептическим раствором 2 раза в сутки.
На 2-4 день на поверхности раны появляется корка, под которой происходят активные процессы заживления. Полностью ткани восстанавливаются за 2-3 недели. В течение этого времени следует избегать воздействия на кожу прямого солнечного света, запрещено посещение сауны, бани вплоть до полного заживления послеоперационного дефекта.
Возможные осложнения
При использовании лазерного лечения, осложнения развиваются редко. Возможно образование рубца большого размера и глубины на месте удаления образования. В некоторых случаях наблюдается временная потеря чувствительности участка кожи, на котором было произведено вмешательство. Появление осложнений воспалительного характера чаще всего может наблюдаться при нарушении правил асептики и антисептики в процессе выполнения процедуры или во время периода реабилитации.
Источник
Показания и методика хирургии по Mohs при раке кожиа) Хирургия по Mohs при немеланомном раке кожи. Каждый год в США диагностируется около двух миллионов случаев немеланомного рака кожи (базальноклеточного и плоскоклеточного рака). В США количество случаев рака кожи превышает количество всех остальных форм рака вместе взятых; по приблизительным расчетам, у каждого пятого американца в течение жизни разовьется рак кожи (из них более 95% придется на немеланомный рак кожи). Как уже упоминалось выше, при помощи микрографической хирургии по Mohs (MMS) можно добиться оптимального контроля опухолевого роста и максимального сохранения здоровых тканей при лечении пациентов с немеланомными формами рака кожи. И хотя детальное описание показаний к MMS выходит за пределы данной главы, Американской академией дерматологов были разработаны следующие рекомендации, в которых описываются следующие общие показания: В других случаях могут использоваться прочие методы лечения (обычное удаление, каутеризация и кюретаж, криохирургия, топическая химиотерапия, лучевая терапия).
б) Хирургия по Mohs при базальноклеточном раке. Базалиома представляет собой злокачественную опухоль, происходящую из неороговевающих клеток базального слоя эпидермиса, она является самой распространенной формой рака у людей. Патогенез включает в себя избыточное воздействие ультрафиолетового света, особенно спектра УФ-Б (290-320 нм), который вызывает мутации в генах-супрессорах опухолевого роста. Таким образом, базальноклеточный рак чаще всего возникает на участках кожи, подвергающихся избыточной инсоляции, обычно у пожилых людей в области головы и шеи. Лор-хирурги очень часто сталкиваются с данным новообразованием. Клинически базальноклеточный рак имеет полупрозрачный вид, определяются участки изъязвления и телеангиоэктазии, края скошенные. Но необходимо отметить, что внешний вид опухоли зависит от ее формы: узелковая (наиболее распространенная форма головы и шеи), поверхностная, морфеаформная, пигментированная, а также фиброэпителиальная опухоль Пинкуса. Обычно базалиомы характеризуются медленным ростом, но при локализации в области ушей, носа, век или губ они считаются достаточно опасными, требующими удалениями по методике MMS, поскольку здесь их отличает высокий риск рецидива и способность к локальной инвазии со значительным разрушением окружающих важных структур. Излюбленной локализацией базалиомы является нос, где истинный размер опухоли может значительно превышать тот, о котором можно судить лишь по одному осмотру. Базальноклеточный рак подразделяют не только на клинические формы, но и на гистологические, имеющие разную степень агрессии: относительно благоприятные (узелковая и поверхностная) и более агрессивные (инфильтративная, микроузелковая, и морфеаформная или склерозирующая). Клинически определить границы агрессивных опухолей бывает очень сложно, их отличает непредсказуемый радиальный рост, который ведет к субклиническому глубокому распространению злокачественных клеток. При обычном исследовании поперечных тканевых срезов такое распространение легко пропустить, в результате чего будет получен ложноотрицательный результат. При неполном удалении базалиом лица риск рецидива колеблется от 12% до 41%. Показано, что при первичном базальноклеточном раке риск полного удаления опухоли при помощи MMS достигает 99% в сравнении с 91,3% для других методик. Если MMS проводится по поводу рецидива, то вероятность вторичного рецидива после MMS составляет 5,6% по сравнению с 17,6% при стандартном удалении, 9,8% при проведении лучевой терапии и 40% после кюретажа с выжиганием. При выборе метода лечения по поводу рецидива базалиомы хирургу следует иметь в виду результаты последних исследований, согласно которым риск рецидива после MMS значительно ниже, чем после стандартного удаления. Как уже говорилось выше, хотя большинство базалиом являются скрытыми, медленно растущими опухолями, всегда имеется вероятность и периневральной, и пери васкулярной инвазии. Приблизительная вероятность метастазирования при базальноклеточном раке составляет менее 0,003-0,5%. Периневральная инвазия (обнаружение опухолевых клеток в периневральном пространстве нервных стволов) встречается менее чем в 0,2% случаев. При обнаружении периневральной инвазии следует приложить все усилия для полного удаления опухоли, предпочтительно при помощи MMS, иногда для этого требуется привлечение других специалистов. При наличии данных о клинически выраженном поражении нервных стволов, перед операцией рекомендуется выполнение МРТ, позволяющей оценить степень распространения опухоли. Классическими примерами является неподвижность брови вследствие поражения височной ветви лицевого нерва и парестезии средней зоны лица вследствие поражения тройничного нерва. Приблизительная вероятность метастазирования базалиомы составляет 0,0028% (28 случаев на один миллион базалиом), но по некоторым данным может достигать 0,5%. Для оториноларингологов важно знать, что 80% метастатических базалиом возникают при первичной локализации очага на голове и шее. И хотя данный вопрос выходит за рамки этой главы, стоит упомянуть, что в настоящее время ведутся исследования в сфере молекулярной фармакотерапии, воздействующей на сигнальный путь «hedgehog», который участвует в патогенезе базальноклеточного рака. Для лечения метастазирующего базальноклеточного рака Управлением по контролю за продуктами и лекарствами был одобрен новый препарат, висмодегиб. Микрографическая хирургия по Mohs (MMS) позволяет добиться полного излечения при злокачественных новообразованиях кожи лица. Не следует пренебрегать психосоциальными аспектами операций на голове и шее и принимать в расчет последствия реконструктивных вмешательств и рубцевания. Учитывая высокую частоту осложнений при рецидивах, которые могут возникать после стандартного удаления или проведения других методов лечения, а также низкий риск рецидива после MMS, хирург должен серьезно относиться к психологическому дискомфорту и беспокойству, которые пациенты испытывают при проведении операций в области лица. Одно крупное перспективное исследование показало, что по сравнению со стандартным удалением или кюретажем, MMS является независимым фактором, увеличивающим долгосрочную удовлетворенность пациента результатами лечения. Что касается дальнейших рекомендаций, то после хирургического удаления базалиомы всем пациентам дерматолог должен проводить регулярный скрининг на предмет рака кожи, им следует избегать воздействия солнечного света, а также регулярно самостоятельно осматривать свои кожные покровы, т. к. примерно у 40-50% пациентов с первичным базальноклеточным раком кожи в течение пяти лет разовьется еще хотя бы одна базалиома.
в) Хирургия по Mohs при плоскоклеточном раке кожи. Плоскоклеточный рак является злокачественной опухолью, происходящей из ороговевающих клеток. Для него характерны анаплазия, быстрый рост, местная инвазия и высокая метастатическая активность. Ежегодно в США диагностируется более 250000 случаев плоскоклеточного рака в год, что делает его вторым по распространенности раковым заболеванием после базальноклеточного рака. Если, как уже упоминалось выше, течение базальноклеточного рака зависит в первую очередь от его гистологической формы, то риск рецидива и развития осложнений при плоскоклеточном раке связан со степенью дифференцировки клеток и глубиной проникновения опухоли в сетчатый слой дермы и подкожные ткани. В отличие от базальноклеточного рака, который, как считается, образуется de novo, плоскоклеточный рак эпидермиса (рак in situ) чаще всего возникает на фоне имеющегося лучевого кератоза, обычно на коже, поврежденной воздействием солнечного света. Клинически плоскоклеточный рак кожи имеет вид эритематозного чешуйчатого пятна или слегка возвышающейся бляшки, но у пациентов с иммунодефицитом возможно более агрессивное течение, в том числе с метастазированием. И хотя считается, что плоскоклеточный рак кожи имеет низкую вероятность метастазирования, при отсутствии лечения рак in situ может переходить в инвазивный рак и затем метастазировать. Вероятность появления метастазов при инвазивном плоскоклеточном раке кожи составляет 3-5%, более высокий показатель (10-30%) характерен для рака слизистых оболочек (губы, гениталии) и на месте предыдущего повреждения кожи (рубцы, язвы). Следует отметить, что особую группу риска составляют пациенты, получающие иммуносупрессивную терапию по поводу трансплантации органов, т.к. у них риск развития плоскоклеточного рака кожи повышен в 60 и более раз. Также риск рецидива и метастазирования повышается при периневральной инвазии опухоли, на признаки которой всегда следует обращать внимание при опухолях, которые клинически относятся к группе низкого риска. При локализации плоскоклеточного рака на голове и шее, вероятность рецидива после проведения MMS ниже, чем после традиционного хирургического удаления по поводу первичного рака уха (3,1% и 10,9%), первичного рака губы (5,8% и 18,7%), рецидива (10,0% и 23,3%), рака с периневральной инвазией (0% и 47%), при размере опухоли более 2 см (25,2% и 41,7%), при низкодифференцированном раке (32,6% и 53,6%). Рекомендации по поводу лечения пациентов с периневральным распространением опухоли разнятся, но некоторые авторы предлагают использовать междисциплинарный подход, в ходе которого пациента должен осмотреть радиолог и решить вопрос о проведении лучевой терапии. Одной из анатомических областей, заслуживающих особого внимания со стороны ЛОР-хирурга, является волосистая часть кожи головы, поскольку опухоли этой локализации требуют к себе особого отношения из-за своего возможного агрессивного течения. Предположительно, оно объясняется «эффектом поля» или «полевой канцеризацией», который возникает в результате взаимодействия участков лучевого кератоза и раков клеток, поражающих фолликулы. В результате этого взаимодействия вероятность рецидива после поверхностного удаления опухоли оказывается выше ожидаемой, а достичь отрицательных краев резекции оказывается очень сложно. Кроме того, распространению опухоли способствуют обильное кровоснабжение и обширная сеть лимфатических сосудов. Особые риски связаны с возникновением метастазов или очагов плоскоклеточного рака. Транзиторные опухолевые клетки возникают в коже или подкожных тканях вне первичного опухолевого очага. Они возникают между первичной (или рецидивировавшей) опухолью и ближайшим регионарным лимфатическим узлом, и, как считается, представляют собой местные лимфатические метастазы. Очень важно обследовать таких пациентов на предмет отдаленных и регионарных метастазов. Удаления транзиторных метастазов можно достичь как простой резекцией, так и MMS, после которых обычно проводится курс лучевой терапии. MMS может быть особенно полезна в случаях, когда сложно отличить единичный транзиторный метастаз от глубокого краевого рецидива.
— Вернуться в оглавление раздела «отоларингология» Оглавление темы «Новообразования кожи лица»:
|
Источник