Лицо проблемная кожа купероз
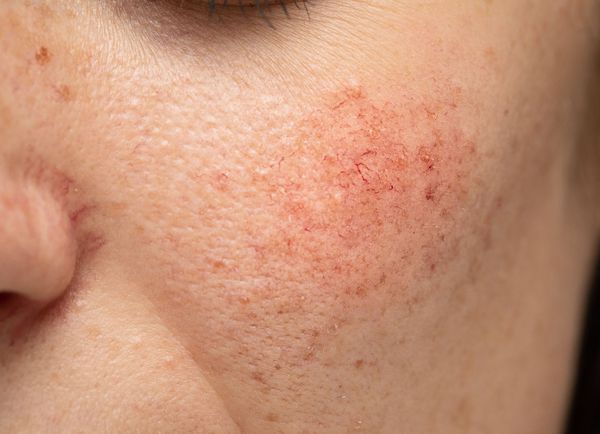
Масштаб проблемы на самом деле огромен и подобен взрыву сверхновой. Чтобы не пустословить, опишу мой тип: комбинированная кожа (местами жирная, местами сухая с шелушениями), проблемная с периодическими, а иногда и постоянными высыпаниями больше похожими на аллергические, чувствительная (иногда реактивная), с близко расположенными сосудами и куперозом (что сразу накорню отметает почти половину средств и косметологических процедур, подходящих для комби кожи). Большинство декоративной косметики забивают поры и делают кожу ещё хуже. Казалось бы, куда? Ну ей всегда «есть к чему стремиться», чтобы огорчать меня 🙁
Так и живем.
Теперь масштаб проблемы вам больше понятен.
Некоторые дерматологи (да, у меня их много) уже склоняются к тому, что высыпания на моей коже похожи на аллергические (сигнализирующие о вялотекущем воспалительном процессе в ЖКТ, которое к сожалению, ни один анализ не покажет. Ну конечно! Может кто-нибудь скажет мне что-то хорошее наконец? 🙂 ) Мечтаю попробовать кетодиету хотя бы на месяцок, чтобы проверить противовоспалительный эффект на организм и как следствие на кожу. Позже напишу о ней подробнее. Но пока у меня кишка тонка, я даже от молочки на время отказаться не могу.????
Кстати, заметила, что лучшее время пробовать что-то кардинально новое в питании это летний период, когда в изобилии свежие фрукты, овощи, ягоды, выращенные на нашей почве.
Вернёмся к коже.
Первое, что нужно сделать имея проблемный тип и периодические высыпания:
???? сдать анализ на демодекоз и золотистый стафилококк. В Казани есть единственное место, где его нормально берут и результатам можно доверять. Казанский научно-исследовательский институт эпидемиологии и микробиологии (Большая Красная, 67). В остальных городах нужно искать подходящее проверенное место.
Подготовка к анализу
Подготовка к нему нужна особенная. Три дня не умываться никакими средствами, не мочить лицо вообще, естественно, не краситься. В наших реалиях это очень сложно, но просто необходимо! Потому что если у вас одно из вышеперечисленных заболеваний (или оба сразу ????), то здесь необходимо лечение. Долгое и муторное. И просто уходом не обойдёшься.
Что если анализы сданы и ничего не обнаружили?
Радуйтесь! Нет, даже так: ВЕРЕЩИТЕ ОТ ВОСТОРГА! 🙂 потому что одной глобальной проблемой меньше.
Способы воздействия на проблемную кожу
Проблема настолько глобальная, что подход должен быть комплексный (не только уходовый), воздействуя и на организм в целом, и на кожу с разных сторон.
1. Нормализовать сон. Спать 8 часов в сутки. Ложиться в одно и то же время, желательно до 23:00, чтобы нервная система успевала отдыхать и восстанавливаться. Идеальное время для отхода ко сну с 21:00 до 22:30 — то время, когда мелатонин (гормон сна) активно вырабатывается и способствует быстрому засыпанию и качественному ночному сну.
2. Нормализовать питание. Исключить продукты, провоцирующие акне. Исключить сахар, выпечку и фастфуд, все продукты с пищевыми добавками (Е-шки), загустителями, ароматизаторами и т.д. Выбирать мясо и молочку проверенных производителей (в идеале местных фермеров), кушать больше зелени и растительной клетчатки. Главная задача — защелачивание организма.
3. Принимать биодобавки. Главные БАДы для проблемной кожи: цинк, витамин А, витамин Д, витамин С + рутин и различные венотоники (при куперозе), сера (MSM), Омега 3. Если принимать их все одновременно курсами, состояние кожи заметно улучшается в сравнительно короткие сроки. Обязательно сдайте анализ крови на эти вещества до приема биодобавок, чтобы убедиться, что у вас нет переизбытка. В противном случае, можно нехило себе навредить.
4. Разобраться с кишечником. Исключить болезни органов жкт (при наличии пролечить), СРК, синдром дырявого кишечника, пищевые аллергии. Балансировать жкт правильным питанием, клетчаткой, достаточным употреблением воды, биодобавками, которые бодрятся с воспалением и восстанавливают повреждённую слизистую оболочку стенок кишечника, например l-glutamine и куркумин
5. Подключить умеренные физические нагрузки, чередуя кардио и силовые тренировки.
Ежедневный уход за проблемной кожей.
Любая кожа требует базового трехступенчатого ухода, проводимого каждый день утром и вечером:
Очищение + Тонизация + Увлажнение
Это база. В случае с такой сложной кожей, как у меня, есть определённые нюансы в уходе. Средства для очищения должны быть мягкими, без ароматизаторов, не раздражающими (в идеале, аптечная марка, типа La Roche Posay). Тоники должны быть только бесспиртовыми, с увлажняющими компонентами (с гиалуроновой кислотой, например) и с экстрактами, укрепляющими сосудистую стенку, такими, как конский каштан, гамамелис, календула. Увлажняющие крема для чувствительной склонной к покраснениям кожи. НЕКОМЕДОГЕННЫЕ! (Это охренеть, как важно!) и желательно с высоким SPF фактором.
Жирную кожу нельзя пересушивать, иначе она станет обезвоженной и работа сальных желёз усилится вдвойне (это замкнутый круг!) Нужно использовать уходовые средства и процедуры, направленные на нормализацию работы сальных желёз. Следует отметить, что некоторые продукты питания усиливают выделение кожного сала (это сахар, жирные продукты (животные жиры в основном), жареное, солёное, копченое, фастфуд и все вредные добавки). Их просто нужно исключить раз и навсегда! Они к тому же поддерживают то самое вялотекущее воспаление в ЖКТ и в ответ на него кожа включает защитные функции на полную мощность (а сальный секрет это одна из защитных функций кожи, прикиньте?)
Почему кожа становится жирной?
Жирность кожи бывает вызвана усиленной деятельностью сальных желез. Это происходит при расстройстве и нарушениях нервной системы; заболеваниях желез внутренней секреции; хронических расстройствах желудочно-кишечного тракта; злоупотреблении острой и пряной пищей с большим количеством животных жиров; при длительном и чрезмерном употреблении жирных кремов и мазей. Усиленное выделение кожного сала может быть связано с повышенной деятельностью половых желез в период полового созревания. Имеет значение характер питания, работа желудочно-кишечного тракта, состояние вегетативной нервной системы. Особенности салоотделения могут передаваться по наследству. Жирность кожи усиливается при злоупотреблении косметическими средствами.
Ну , ладно. С жирной проблемной кожей вроде разобрались. А теперь самое сложное. Вторая проблема, которая усложняет уход за проблемной кожей в разы и как бы имеет совершенно противоположные рекомендации. Купероз.
Что такое купероз и каковы его причины?
Причина купероза кроется в нарушении кровообращения и может быть вызвана, как наследственным фактором, так и агрессивными неблагоприятными воздействиями окружающей среды.
При нарушении кровообращения нарушается доставка питательных веществ к клеткам кожи, а также затрудняется процесс вывода из клеток токсинов и продуктов распада. Все эти вещества, плюс, собственно, кровь, задерживаются в тонких капиллярах и сосудиках кожи лица и растягивают их. Последствия мы видим — тёмные сосудистые звёздочки, краснота кожи, одутловатость.
Купероз или розацеа? В чем отличия?
Купероз — это эстетический дефект кожи, когда тонкая разветвленная сеточка кровеносного сосуда просвечивает через эпителий. Сама кожа при этом может иметь нормальный оттенок или может быть слегка розоватой. Кожа, подверженная куперозу, часто имеет чувствительный тип, легко реагирует покраснением и зудом на холод, ветер, воду и чрезмерную инсоляцию.
Розацея же является довольно серьезным кожным заболеванием, зачастую имеющим хронический характер. Прежде всего, розацеа — это воспаление кожи, которое проявляется как сыпь, похожая на акне/дерматит/псориаз. Сыпь эта может быть вызвана огромным количеством различных причин, таких как раздражение, аллергия, инфекция, заболевания внутренних органов и структурные дефекты кожи, включая забитые поры или гиперактивную работу сальных желез. Кожа, подверженная розацеа, становится красной на постоянной основе, чувствительный и воспаленной с периодическими или постоянными высыпаниями.
В американских источниках часто можно встретить такую информацию, что причины появления розацеа не до конца известны (существует много различных триггеров) и заболевание не имеет как такового лечения, которое способствует полному излечению. Все средства и косметологические процедуры при розацеа используются для поддержания состояния кожи в «презентабельном» виде и направлены на уменьшение красноты, приливов жара и отечности.
В российских источниках, наоборот, главная причина развития розацеа очевидна. Вызывает ее подкожный клещ «демодекс». По разным данным, от 60 до 97% людей являются носителями демодекса. И 99% из них не испытывает никаких проблем и даже не подозревает о присутствии на их лице этих микроскопических клещей. Но, например, снижение местного кожного иммунитета, продолжительный стресс, нездоровая диета и агрессивное воздействие внешней среды могут способствовать активизации клеща и его неконтролируемому размножению на коже, что впоследствии и приводит к прогрессированию заболевания розацеа и глубокому повреждению кожи.
Вот почему так важно, имея проблемную кожу, в первую очередь сдать анализ на демодекоз!
Важно понимать, что ни купероз, ни розацеа не являются взаимоисключающими понятиями и одно может быть следствием или причиной другого. Чаще всего купероз является следствием розацеа. А розацеа, в свою очередь, может стать причиной купероза. Так бывает не всегда, но при отсутствии должного лечения и ухода и в целом нездорового образа жизни (+ отягощение наследственностью — если в семье есть история подобных дефектов кожи), шансы заполучить оба недуга довольно велики.
Поэтому очень важно разбираться в особенностях обоих заболеваний, предпринять всевозможные меры и сдать необходимые анализы, чтобы выявить данные заболевания (или исключить их), а уже потом выстроить правильный уход за проблемной кожей.
Клиническая картина протекания розацеа и купероза (критерии различия)
Розацеа
Существуют три основные стадии заболевания (если опустить четвертый тип глазного воспаления):
1. Эритематозно-телеангиэктатическая розацеа: характеризуется покраснением лица, приливами жара, видимыми кровеносными сосудами (наиболее распространенный тип)
2. Папуло-пустулезная розацеа: характеризуется акнеподобными высыпаниями на лице и повышенной чувствительностью кожи (чаще всего среди женщин среднего возраста); наряду со стойким покраснением часто встречаются подкожные воспаления (папулы) и/или гнойнички (пустулы)
3. Фиматозная розацеа: характеризуется отеком, задержкой жидкости, утолщающейся кожей, особенно вокруг носа (ринофима), покраснением и различными симптомами из других стадий.
Купезроз
При данном кожном дефекте стадийности как таковой не наблюдается. Основным симптомом являются видимые сеточки кровеносных сосудов (телеангиэктазии), которые постепенно становятся все более заметными и многочисленными. На поздних стадиях кожа становится дряблой и сухой, легко шелушится.
Возможные причины возникновения розацеа (американский источник со ссылками на различные научные исследования)
Существует ряд различных факторов, который, вероятнее всего, способствует развитию розацеа, в том числе:
1. Проблемы с кровеносными сосудами в коже
2. Повреждение кожи под действием ультрафиолета, которое вызывает сосудистые изменения. Исследователи из Медицинской школы Бостонского университета пришли к выводу, что воздействие ультрафиолетового излучения на солнечный свет стимулирует производство сосудистого эндотелиального фактора роста (VEGF), вещества, которое связано с развитием видимых кровеносных сосудов (телеангиэктазия).
3. Воспаление / аномальные воспалительные реакции в соединительной ткани кожи
4. Демодекс. Микроскопический клещ, который является нормальным обитателем кожи человека. «Установлено, что избыток Demodex может вызвать иммунный ответ у людей с розацеа, или что воспаление может быть вызвано определенными бактериями, связанными с данным клещом»; в Журнале Европейской Академии Дерматологии и Венерологии демодекс был обнаружен у пациентов с розацеа в количестве, превышающим норму в 15-18 раз больше, чем у здоровых людей
5. Реакции и побочные эффекты на определенные лекарства
6. Подтипы розацеа, по-видимому, имеют генетический фактор и могут протекать в семьях
7. Люди, имеющие светлую, чувствительную кожу и светлые глаза, чаще подвержены розацеа (в том числе северного или западноевропейского происхождения).
В одном из исследовании, проведенных в 2009 году Амбулаторной Дерматологической Клиникой от Медицинской Школы Ягеллонского Университета в Кракове (The Dermatology Outpatient’s Clinic of Jagiellonian University School of Medicine in Cracow ), было обнаружено, что среди 43 женщин и 26 мужчин с розацеа, факторами, которые чаще всего вызывали изменения кожи, были: стресс (58%), воздействие солнца (56,5%), алкоголь (33,3%), физические упражнения (29%), употребление кофе (21,7%) и горячих блюд (20,3%).
Как и чем лечить розацеа?
1. Изменение диеты для устранения любых аллергических реакций (в частности скрытых), чувствительности или общих раздражителей кишечника
2. Использование рецептурных лекарств (выписанных врачом) либо местно на коже, либо в таблетированной форме (в том числе антибиотики по предписанию врача)
3. Использование солнцезащитного крема. Каждый день. Даже зимой! Даже при отсутствии солнца. Крем с высоким SPF фактором (лучше выше 30) помогает предотвратить раздражение от ультрафиолетового света, покраснения и высыпания
4. Проведение различных дерматологических процедур вашим лечащим врачом, включая дермабразию, лазерную терапию или другие формы светотерапии (например, электрокоагуляцию).
Розацеа это заболевание, которое требует лечения под контролем врача! Большинство препаратов, воздействующих на данный недуг, рецептурные. Их невозможно купить самостоятельно. Никогда не занимайтесь самолечением!
Как и чем лечить купероз?
Всегда легче предупредить развитие заболевания определенными мерами, чем лечить. К куперозу это также относится, потому что процесс хронический и со временем без должного ухода будет становится только хуже.
Главные методы воздействия на кожу с куперозом:
1. Солнцезащитный крем
2. Достаточное увлажнение и питание кожи лица
3. Использование специальных кремов для лица с активными компонентами для укрепления сосудистой стенки
4. Употребление биодобавок для тонизации сосудов
5. Отказ от алкоголя и курения (эти вредные привычки делают сосуды еще более слабыми и ломкими)
6. Использование теплой воды для умывания (не горячей и не холодной)
7. Использование щадящей уходовой косметики для мягкого очищения кожи (без содержания мыла, агрессивных и абразивных веществ, искусственных добавок и ароматизаторов). В идеале, это органическая косметика. При выборе ориентируйтесь на пометку Organic.
Если появившиеся сосудистые сеточки на лице вас сильно беспокоят, то удалить их можно с помощью электрокоагуляции, лазеротерапии или фототерапии. Для этого нужно обратиться к врачу за консультацией.
Что нельзя при куперозе
• использовать косметические кислоты (высокие концентрации)
• применять жёсткие абразивные скрабы для лица (выход: скрабы с мелкодисперстными частицами, которые мягко отшелушивают кожу)
• использовать лёд для протирания лица
• делать массаж и разогрев лица (паровые ванночки в том числе)
• использовать средства, содержащие спирт и спиртовые растительные экстракты
• использовать косметику с минеральными маслами, химическими отдушками, красителями и ароматизаторами
• использовать косметику с разогревающими активными компонентами
Можно ли делать пилинг при куперозе?
Пилинги делать можно, но только мягкие, воздействующие на поверхностные слои кожи. Мои личные фавориты — это миндальный пилинг (когда кожа в более менее хорошем состоянии с минимальным количеством высыпаний) и салициловый пилинг 25% (когда кожа становится более жирной и появляются стойкие высыпания).
Вообще, кожу лучше лишний раз не трогать, не делать чистки (ни ультразвуковые, ни ручные — что травмирует кожу и мелкие сосуды еще больше!) Карбоновый пилинг также не рекомендую особам с куперозом. У меня кожа после него долго была намного краснее и реактивнее обычного (около месяца). А эффекта как такового я не заметила. Так что он того не стоит! А лазерная шлифовка вообще может привести к незаживающим гематомам из-за повреждения капилляров (ее я не делала, мне не за чем, но предупредить считаю нужным).
Нельзя при куперозе использовать агрессивные пилинги с высоким содержанием химических кислот и грубых абразивных частиц, которые могут повредить сосудистую стенку. Я пока об этом не задумываюсь, поскольку еще слишком молода для подобных пилингов. Но вот лет в 35-40 придется искать иные способы воздействия на кожу для сохранения молодости.
Диета при куперозе
Полноценное правильное питание это в целом залог здорового организма. Поэтому, в первую очередь из рациона нужно исключить весь мусор.
Существуют продукты, которые укрепляют стенку сосудов.
Продукты, которые полезно употреблять при куперозе:
Омега 3 ПНЖК
Морские водоросли
Фрукты и овощи
Мясо нежирных сортов (органическая курица и индейка без гормонов и антибиотиков! Попробуй такую найди :))
Грецкие орехи
Оливковое масло
Продукты, которые следует исключить при куперозе:
Кофеин (я плачу! Потому что мне кажется, от кофе я никогда не смогу отказаться…)
Алкоголь
Газированные напитки
Сладкие и мучные изделия
Красное мясо
Фастфуд
Любые продукты с загустителями, добавками Е, искусственными ароматизаторами и прочими вредностями
Резюме по методам воздействия на сложный тип проблемной кожи (жирная чувствительная кожа с высыпаниями + купероз)
Еще раз повторюсь, что подход к такой сложной коже должен быть комплексным.
Нормализация сна, питания, водного режима, исключение аллергенов, правильно подобранный уход за кожей, использование солнцезащитных кремов в любое время года, физические нагрузки для тонизации сосудов, а также употребление биодобавок и проведение поддерживающих косметологических процедур (легкие пилинги, мезотерапия, биоревитализация, увлажнение и питание кожи гиалуроновой кислотой) — вот главные составляющие успешного ухода за невероятно сложной проблемной кожей. Только комплексный подход позволит поддерживать кожу в хорошем презентабельном состоянии. Комплексный подход и, конечно же, позитивный настрой! 🙂
И всегда помните:
«Болезнь легче предупредить, чем лечить»
Гиппократ.
Если данная статья была вам полезной, пожалуйста, поставьте лайк и подписывайтесь на канал. Я пишу много интересного на тему здоровья, изучая различные источники (как российские, так и зарубежные), опираюсь на научные исследования и всегда перепроверяю информацию.
Мой инстаграм (там тоже много интересного)
Дата публикации 25 ноября 2020Обновлено 25 ноября 2020
Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1].
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.

Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
- розацеа — основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5];
- сердечно-сосудистые заболевания (артериальная гипертензия и атеросклероз);
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника, болезни печени и поджелудочной железы);
- склеродермия и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы:
- вредные привычки (курение, злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9]. Это обусловлено эластичностью и небольшой толщиной кожи.
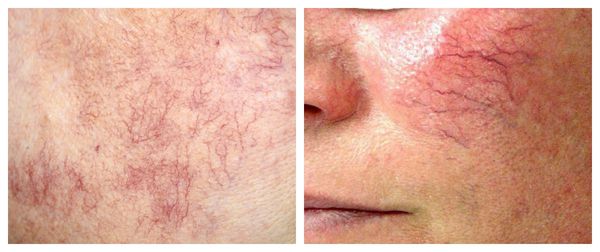
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
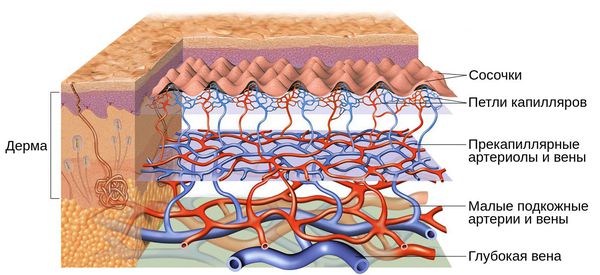
Патогенез купероза
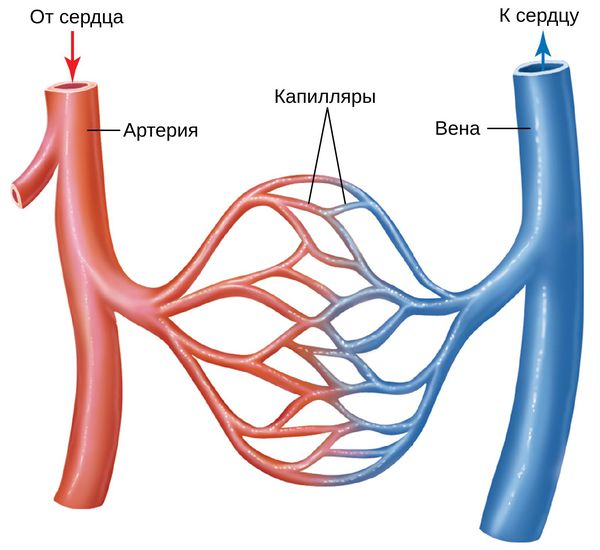
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2].
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2]. Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
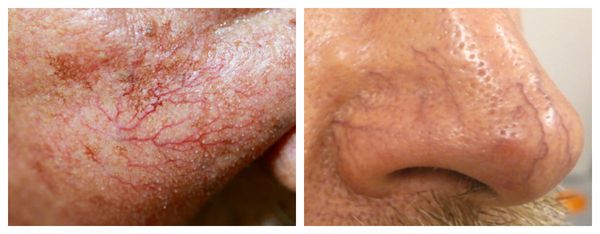
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.
Классификация и стадии развития купероза
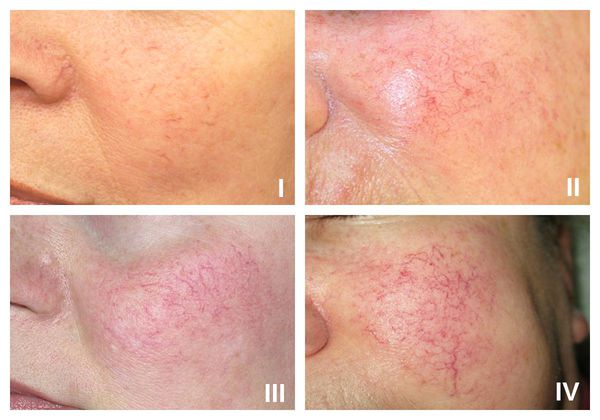
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения «приливов». Кожа краснеет на щеках, иногда на туловище, руках и кистях [6]. На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8]. В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3].
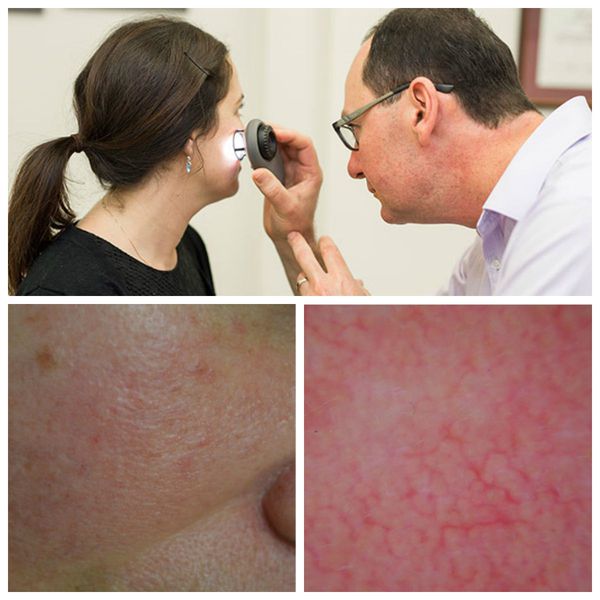
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза:
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин), таблеток Аскорутин, а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5].
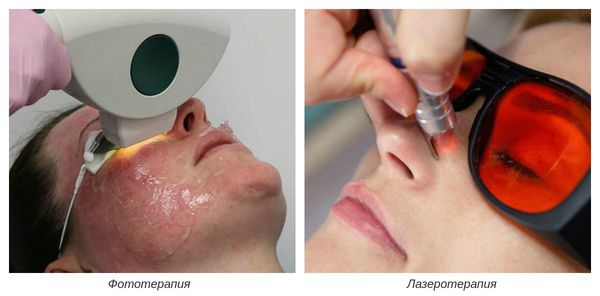
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10].
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4]. Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы «запаивает» сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1]. Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11].
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5].
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10].
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масл?
