Выпот на коже руки
Выпот – это патологическое состояние, характеризующееся скоплением какой-либо биологической жидкости в одной из полостей тела. Выпот представляет собой симптом воспаления или избытка крови во внутренних органах или тканях, и лечение должно быть направлено на устранение основного заболевания.
Плевральный выпот
 Плевральный выпот сопровождается болью в грудной клетке и одышкой. Это накопление следующих жидкостей в плевральной полости:
Плевральный выпот сопровождается болью в грудной клетке и одышкой. Это накопление следующих жидкостей в плевральной полости:
- Крови. Гемоторакс может происходить вследствие травм грудной клетки, аневризмы аорты или нарушений системы свертывания крови;
- Гноя. Эмпиема является осложнением пневмонии, разрыва пищевода, абсцесса брюшной полости или операции;
- Лимфы. Хилоторакс возникает при различных повреждениях основного лимфатического протока или при его закупорке опухолью.
Заболевания, которые могут спровоцировать плевральный выпот:
- Травмы грудной клетки;
- Операции на сердце;
- Опухоли;
- Сердечная недостаточность;
- Эмболия легочной артерии;
- Пневмония;
- Туберкулез;
- Гистоплазмоз;
- Криптококкоз;
- Бластомикоз;
- Кокциоидомикоз;
- Панкреатит;
- Цирроз печени;
- Ревматоидный артрит;
- Абсцесс под диафрагмой;
- Системная красная волчанка;
- Низкое содержание белка в крови.
Причиной выпота может стать некорректное введение внутривенных катеторов или пластиковых трубок, а также некоторые лекарственные препараты – гидралазин, прокаинамид, изониазид, фенитоин и другие.
Диагностика скопления жидкостей в плевральной полости включает в себя:
- Рентгенологическое исследование грудной клетки – выявляет жидкость;
- Компьютерная томография – подтверждает результаты рентгена, обнаруживает абсцесс легких, пневмонию или опухоль;
- Ультразвук – определяет расположение наименьшего количества плевральной жидкости, что облегчает врачу ее дренирование.
В случаях, когда источник плеврального выпота не удалось выявить во время этих процедур, проводят пункцию, биопсию или бронхоскопию. Пункция позволяет установить наличие в химическом составе жидкости грибов, бактерий и злокачественных клеток. Для этого иглой отделяют жидкость, одновременно дренируя полость. Если образца для постановки диагноза мало, то делают открытую биопсию плевры – грудную клетку немного разрезают и берут ткань при помощи торатоскопа. Иногда прибегают к бронхоскопии – прямому визуальному изучению дыхательных путей посредством бронхоскопа. По статистике, в 20% случаев причины выпота так и не удается определить.
В зависимости от тяжести выпота излишки жидкости устраняют иглой, катетером или пластиковой трубкой, подключенной к дренажной системе.
Выпот коленного сустава
Выпот коленного сустава обычно вызван воспалительными заболеваниями, травмами или чрезмерными нагрузками. Для определения причин накопления жидкости в колене требуется изучить ее образец. Появление выпота в суставе обусловливают такие факторы, как возраст, ожирение и род деятельности. Риск повышается после 55 лет, так как у пожилых чаще возникают заболевания суставов. Дополнительная нагрузка на колени может возникать у людей с лишним весом или у профессиональных спортсменов. Со временем перегрузки приводят к повреждениям хряща, а это – распространенная причина выпота.
Жидкость может накапливаться после переломов костей, разрыва мениска или связок, а также при хронических болезнях:
- Неправильной свертываемости крови;
- Опухоли;
- Кисте;
- Остеоартрозе;
- Бурсите;
- Ревматоидном артрите;
- Септическом артрите;
- Подагре;
- Псевдоподагре.
Признаками выпота в суставе являются:
- Отечность. Вокруг коленной чашечки наблюдается набухание тканей, которое особенно заметно при сравнении больного и здорового колена;
- Скованность. Избыток жидкости препятствует свободному движению сустава и не позволяет полностью выпрямить ногу;
- Боль. Выпот может ограничивать передвижение. Иногда боль приводит к тому, что человек не может встать на ноги.
Диагностика заключается в проведении ряда процедур:
- Рентген. Показывает признаки артрита, деструкции сустава, переломы костей;
- Ультразвук. Выявляет заболевания сухожилий и связок;
- Магнитно-резонансная томография. Определяет незначительные повреждения суставов и тканей.
К инвазивным методам относятся анализ крови, аспирация сустава и артроскопия. Анализ крови позволяет диагностировать инфекционные и воспалительные заболевания, сопутствующие выпоту, например, болезнь Лайма или подагру. Аспирация сустава, или артроцентез, проводится для того, чтобы в скопившейся жидкости проверить наличие бактерий, крови, кристаллов мочевой кислоты и других включений. Образцы также могут быть взяты во время осмотра поверхности сустава при помощи артроскопа, который вводится в сустав.
Медикаментозное лечение выпота коленного сустава призвано устранить его первоначальную причину, а в тяжелых случаях хирургическое вмешательство может состоять в удалении жидкости или замене сустава.
Выпот в малом тазу
Выпот в малом тазу – это скопление свободной жидкости, которое может наблюдаться и в норме. Например, у женщин сразу после овуляции жидкое содержимое из разорвавшегося фолликула попадает в пространство позади матки, а через 2-3 дня исчезает. Этот признак используют при лечении бесплодия как своеобразный маркер овуляции.
 Причинами выпота могут быть следующие патологии:
Причинами выпота могут быть следующие патологии:
- Заболевания печени;
- Эндометриоз;
- Разрыв кисты яичника;
- Гнойный сальпингит;
- Внематочная беременность;
- Злокачественная опухоль;
- Кровотечения в брюшной полости любого происхождения.
Диагностика проводится в основном с помощью ультразвукового исследования. Лечение может быть консервативным или оперативным в зависимости от сопутствующих болезней.
Наличие выпота в суставе, плевральной полости или в области малого таза является важным диагностическим симптомом различных воспалительных заболеваний и требует немедленного обращения к врачу.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
Причины возникновения и способы лечения выпота в суставе.
Выпот в суставе — распространенный недуг, который часто поражает людей, независимо от их возраста. Необязательно этому недугу предшествуют травмы. Существует много причин возникновения данного недуга. В этой статье мы ознакомимся с причинами возникновения болезни и способами лечения.
Выпот в суставе: причины
Выпот в суставе (синовит) представляет собой скопление жидкости в синовиальной сумке. В зависимости от состава этой жидкости выпот может быть как специфическим так и неспецифическим. Существует несколько вариантов болезни.
Список причин:
- Причинами возникновения выпота являются травмы
- Системные заболевания
- Раны с нагноением неподалеку от сустава
- Пожилой возраст
- Другие заболевания суставов, которые могут спровоцировать отек и скопление жидкости
Синовит колена
Виды выпота в суставе
Виды выпота:
- Инфекционный. Он может быть спровоцирован как условно-патогенными микроорганизмами, так и внутренними инфекциями. Чаще всего причиной возникновения выпота становится инфицирование сустава стафилококками, стрептококками, пневмококками, то есть условно-патогенными микроорганизмами.
- Недуг появляется и из-за туберкулеза или сифилиса. Эти инфекции также провоцируют возникновение воспаления в суставах.
- Серозный
- Серозно-фибринозный
- Геморрагический
- Гнойный
Инфекционные недуги поддаются лечению антибиотиками и специальными веществами. В зависимости от того, что же стало причиной недуга, выпот в суставе бывает инфекционным, асептическим и аллергическим. Как указывалось выше, инфекционный возникает из-за патогенных и условно-патогенных микроорганизмов, которые начинают разрастаться, размножаться в суставе.
Асептический синовит возникает как последствие механической травмы. То есть это может быть перелом или ушиб, сильное растяжение. Часто возникает из-за эндокринных болезней или при нарушении обмена веществ. Нередко встречается и аллергический вариант выпота, которые становятся следствием воздействия аллергена на организм.
Синовит (выпот)
Симптомы выпота в суставе
Среди симптомов заболевания можно выделить:
- Сильный отек
- Покраснение
- Боль
Симптомы часто зависят от вида выпота. При инфекционном недуге симптомы наиболее выражены. Часто болезнь сопровождается температурой, общим недомоганием, сильной режущей болью в области сустава. При серозном выпоте симптомы не столь яркие, температуры практически нет. Боль может нарастать, иногда человек может абсолютно нормально сгибать, разгибать сустав. При этом боль может усиливаться только к вечеру.
Касательно диагностики заболевания, то в основном это осмотр, а также рентген. Для того чтобы определить вид недуга, часто берут пункцию жидкости, которая скапливается в сумке.
Боль в колене
Выпот в суставе: как и чем лечить?
Варианты лечения выпота в суставе зависят от того, что же стало причиной возникновения. Если это эндокринные заболевания, то занимаются лечением именно этих недугов. Если врач не понимает по какой причине возник синовит, он неизвестной этиологии, то в таком случае пациента госпитализируют. После травм также больных госпитализируют в травматологическое отделение, занимаются лечением травмы и параллельно лечат выпот в суставе.
Виды лечения:
- Если синовит является не гнойным, то для лечения часто используют физиотерапию. Это ультрафиолетовое воздействие, фонофорез и электрофорез, а также разнообразные прогревания озокеритом. Часто назначают электрофорез с гиалуроновой кислотой или гидрокортизоном.
- Для того чтобы снизить количество жидкости в синовиальной сумке, если выпот в суставе гнойный, то в таком случае полностью обездвиживают конечность, если это рука или нога. Проводят пункцию, высасывают жидкость, устанавливают специальный дренаж, для того чтобы гной не скапливался внутри сумки. Если это хронический синовит, то чаще всего проводится медикаментозная терапия, несколько раз в год проводят профилактику, для того чтобы не развивались осложнения или обострения. Для этого используют парафин, озокерит, а также магнитотерапию.
- Основная задача при лечении выпота в суставе — это устранить причину его возникновения. То есть, если это травма, стоит максимально обездвижить сустав. Если внутри имеются какие-то обломки костей, собирается фиброзная ткань, стоит ее удалить. В основном занимаются лечением с применением физиотерапии. При инфекционных недугах требуется лечение антибиотиками. Если не устранить причину недуга, то жидкость в синовиальной сумке будет скапливаться. Поэтому время от времени придется все равно заниматься удалением жидкости или же устранить причину.
- Запускать заболевание нельзя, потому что из-за выпота в суставе может возникнуть большое количество осложнений. Это гнойный артрит, полиартрит, а также серьезные недуги, которые вовлекают практически всю костную ткань и хрящи. В таком случае человек может получить инвалидность. Поэтому лечение синовита необходимо проводить в обязательном порядке.
Пораженное колено
Основное преимущество данного заболевания в том, что практически все пациенты вынуждены обращаться в больницу. Это происходит потому, что возникает очень сильная боль, сустав опухает, увеличивается в размерах. Запустить данный недуг практически невозможно, из-за того что симптомы ярко выраженные и не позволяют жить полноценной жизнью.
ВИДЕО: Выпот в суставе
Источник
Выпот – это патологический процесс накопления либо появления биологической жидкости в какой-либо полости тела, он является симптомом воспалительных заболеваний или избытка лимфы и крови в тканях и внутренних органах. В зависимости от состава жидкости выпот подразделяется на кровянистый, серозный, фибринозный и гнойный, по локализации – на брюшной, плевральный, перикардиальный и суставной.
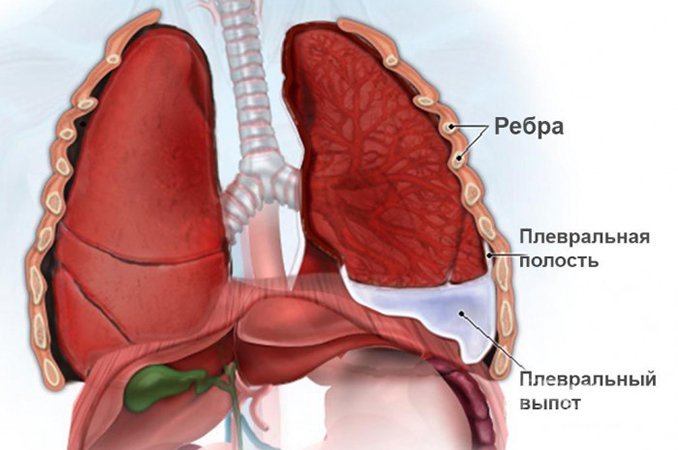
Типы и причины плеврального выпота
Плевральный выпот представляет собой излишнее скапливание жидкости (в норме – 10-20 мл) в полости между двумя слоями плевры, это состояние может сопровождаться одышкой, кашлем, болью в грудной клетке, ночной потливостью. В плевральной полости может собираться:
- Гемоторакс (накопление крови) возникает вследствие нарушения свертывания крови, травмы грудной клетки, разрыва кровеносного сосуда;
- Хилоторакс (скапливание лимфы) происходит при нарушении основного лимфатического грудного протока, в том числе при его закупорке опухолью;
- Эмпиема (появление гноя) наблюдается при операциях на грудной клетке, осложнении пневмонии, разрыве пищевода, а также при абсцессе брюшной полости;
- Холестериновый выпот (с высокой концентрацией холестерина) отмечается при длительной болезни спровоцированной туберкулезом, ревматоидным артритом.
К заболеваниям, при наличии которых возможно появление плеврального выпота, относят:
- Хроническую сердечную недостаточность;
- Новообразования;
- Инфаркт легкого;
- Пневмонию;
- Туберкулез;
- Системную красную волчанку;
- Перфорацию желудка;
- Абсцесс;
- Микозы;
- Панкреатит;
- Ревматоидный артрит;
- Инфаркт миокарда;
- Цирроз печени, нефротический синдром;
- Асбестоз;
- Травмы грудной клетки;
- Гипопротеинемию;
- Синдром Дрёсслера.
Также причиной выпота может быть неверное введение внутривенных катетеров и прием некоторых лекарственных препаратов (гидралазина, изониазида, прокаинамида, аминазина, фенитоина и др.).
Диагностика плеврального выпота
Для проведения диагностики выпота в плевральной области применяют:
- Обзорную рентгенографию грудной клетки в прямой и латеральной проекции – для выявления жидкости в количестве более 300 мл;
- УЗИ – метод позволяет дифференцировать выпот от утолщения плевры, визуализировать плевральную жидкость даже небольшого количества;
- КТ – наиболее точный способ для обнаружения жидкости различного объема, выявления пневмонии, абсцесса лёгкого, доброкачественных и злокачественных новообразований плевры;
- Биопсию плевры и фибробронхоскопию – назначаются в случае невозможности определения причины выпота предыдущими методами.
Для этих целей проводят и пункцию плевральной полости наиболее часто с помощью иглы. Лабораторный анализ позволяет определить химический состав жидкости и наличие в ней бактерий и грибов, также назначается цитологическое исследование биологического материала. Эти мероприятия необходимы для постановки диагноза и дальнейшего адекватного лечения основного заболевания, вызывающего плевральный выпот. При накоплении большого объема жидкости для дренажа требуется пункция полости, проводимая с использованием катетера, иглы или трубки с дренажной системой, при данной процедуре возможно удаление до полутора литров жидкости выпота.
Причины и признаки выпота коленного сустава
Появление выпота обусловлено травмами, нарушениями обменных процессов в организме, поражениями воспалительного характера. Негативными факторами, приводящими к накоплению выпота в суставе вследствие повреждений хрящей, являются нагрузки на колено в результате профессиональной деятельности, занятий спортом, лишнего веса. К заболеваниям, вызывающим скапливание выпота коленного сустава, относят:
- Остеоартроз;
- Нарушение свертываемости крови;
- Ревматоидный и септический артрит;
- Опухоли;
- Подагру;
- Гнойную инфекцию;
- Синовит;
- Бурсит;
- Кисту.
Также возникает выпот коленного сустава при переломах костей, оторванном мениске и других повреждениях, к группе риска относятся, прежде всего, люди пожилого возраста, так как они чаще подвержены заболеваниям суставов. Симптомами выпота в суставе является деформация контура колена и увеличение его объема, ощущение набухания ткани в этой области, ограничение движения больной ноги, невозможность сделать упор на нее, боли в коленной чашечке.
Диагностика выпота коленного сустава
Для диагностики выпота проводится: рентген, УЗИ, МРТ, выявляющие повреждения сустава, связок и сухожилий, также назначается анализ крови для определения инфекционных и воспалительных поражений. Для обнаружения микроорганизмов (стрептококков, стафилококков, микобактерий туберкулеза), наличия крови и прочих включений проводят аспирацию или артроскопию сустава, с помощью вводимого в него артроскопа. Лечение выпота коленного сустава направлено на устранение первоначального заболевания и может включать в себя как консервативную терапию, так и оперативное вмешательство – удаление жидкости и замену сустава.
Причины выпота в малом тазу
Выпот в малом тазу накапливается в результате возникновения:
- Разрыва кисты яичника;
- Эндометриоза;
- Внематочной беременности;
- Опухолей;
- Поражений печени;
- Гнойного сальпингита;
- Кровотечений в брюшной полости.
Выпот в малом тазу наблюдается также в течение 2-3 дней в пространстве позади матки в результате овуляции при разрыве фолликула. Этот процесс является нормой и используется для лечения бесплодия (как признак овуляции). Для диагностики выпота применяют УЗИ, лечение основного заболевания может быть медикаментозным или хирургическим в зависимости от показаний.
Обнаружение выпота в любом органе или полости тела требует незамедлительного обращения к специалистам, так как накопление жидкости является признаком различных патологий, эффективность лечения которых зависит от своевременно начатой терапии.
Источник
Лимфа – прозрачная жидкость, циркулирующая по всему организму. Второе ее название – сукровица. Она выполняет важные функции, очищая и защищая организм от токсинов и инфекций. Вытекание небольшого количества лимфы, или сукровицы, – это нормальная реакция при глубоких ранах и повреждениях эпидермиса. В то же время существует ряд патологий, при которых лимфа может выделяться без видимых нарушений целостности кожи. Почему течет лимфа из ноги и как остановить этот процесс – разберемся детальнее.
Почему из ноги течет лимфа?
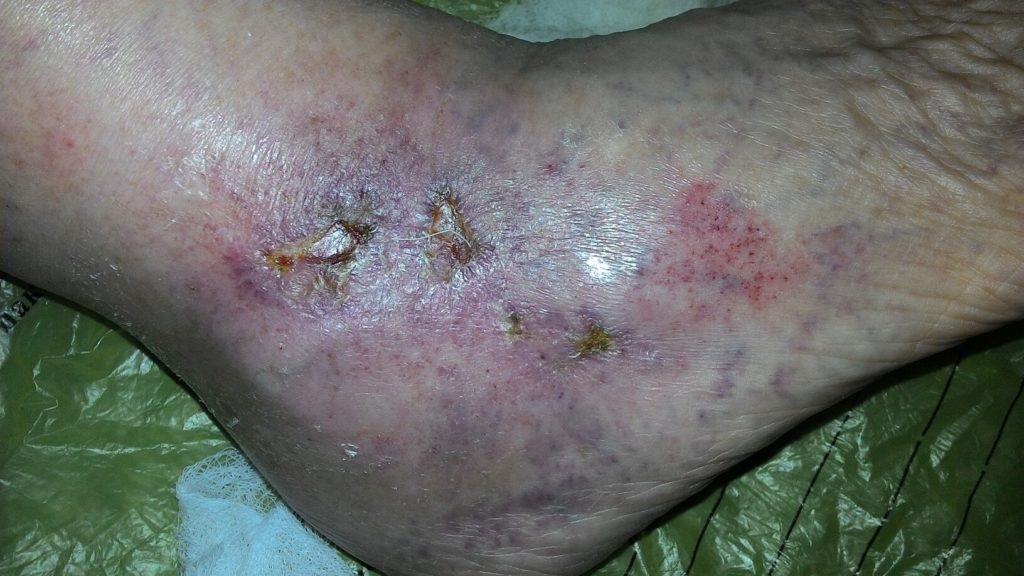
Обильное выделение лимфы наблюдается при трофических язвах ног
Движение лимфы осуществляется снизу вверх, в направлении от нижних конечностей до ключиц. Лимфа омывает весь организм, собирая и обезвреживая токсины и болезнетворные микроорганизмы. При повреждении целостности кожного покрова сначала течет кровь. После того, как кровь будет остановлена, в течение некоторого времени может выделяться сукровица из раны – прозрачная жидкость без специфического запаха. При этом чем глубже рана, тем больше лимфы будет выходить из нее. В этом случае выделение лимфы из раны является совершенно нормальной реакцией организма, который пытается “залатать” повреждение и не допустить инфицирования пореза.
В норме после остановки крови из раны выделяется небольшое количество сукровицы, а затем начинается процесс регенерации. Это свидетельствует о том, что инфицирования ранки не произошло.
Если же из раны длительно вытекает прозрачная жидкость, причина может скрываться в заражении крови. Такое происходит при инфицировании раны с последующим нагноением, вследствие чего патогенные микроорганизмы могут проникать в кровь.
Гной, выделяющийся из ран и повреждений кожи и слизистой – это продукт распада лимфы.
Сукровица из раны может выделяться после тяжелой травмы либо после операции. Если такой симптом наблюдается долго (больше нескольких часов), следует обратиться к врачу.
Обильное выделение лимфы наблюдается при трофических язвах. Это повреждение эпидермиса наблюдается при трофических нарушениях, например, на фоне варикозного расширения вен, рожистого воспаления или сахарного диабета.
Еще одна причина выделения сукровицы – застой лимфы в нижних конечностях. Такое состояние называется лимфостазом и представляет серьезную опасность.
При лимфостазе и нарушении трофики нижних конечностей развиваются выраженные отеки. При этом происходит скопление жидкости в лимфатических сосудах. Она не находит выхода, поэтому образуется выпот. Этот выпот просачивается в межклеточное пространство, а затем выходит на поверхность кожи через поры. Такое нарушение может наблюдаться также при различных патологиях сердечно-сосудистой системы (ишемическая болезнь сердца, мерцание предсердий, сердечная недостаточность, инфаркт миокарда.)
Как правило, при возникновении отеков в нижних конечностях у пожилых людей в первую очередь врачи назначают ЭКГ. В большинстве случаев ноги “текут” у бабушек и дедушек именно из-за нарушения движения крови по большому кругу кровообращения. Нарушение лимфотока при этом является закономерным осложнением патологий сердечно-сосудистой системы, так как застой лимфы развивается на фоне других застойных явлений в нижних конечностях.
Таким образом, прозрачная жидкость из раны может выделяться по следующим причинам:
- трофические нарушения тканей нижних конечностей;
- инфицирование раны;
- абсцесс кожи;
- сепсис (заражение крови);
- язвы и рожистое воспаление;
- лимфостаз;
- ИБС и другие сердечно-сосудистые патологии.
Точно разобраться в причинах такого явления сможет только врач. Не стоит паниковать, если выделяется прозрачная жидкость из раны в течение нескольких минут, а затем кожа постепенно заживает и не вызывает дискомфорта. Такое явление абсолютно нормально и не требует лечения. Следует незамедлительно обратиться к врачу в случаях, когда на коже образуется выпот без наличия видимых повреждений, рана долго не заживает, либо наблюдается сильный отек конечностей.
Типичные симптомы и осложнения

Дискомфорт и боль в ногах при ходьбе – распространенные симптомы данного заболевания
Прежде чем понять, как остановить вытекающую лимфу, следует разобраться в симптомах этого явления. Здесь речь идет не о естественном выделении нескольких капель сукровицы при глубоких порезах, либо в результате случайного срывания зажившей корочки на ране, а о патологическом состоянии, когда на нижних конечностях наблюдается выделение лимфы из кожных пор или из ранок.
Типичные симптомы этого состояния:
- выраженное набухание голени и стопы;
- дискомфорт при надавливании на ногу;
- усталость и боль в ногах при ходьбе;
- образование небольших ранок;
- выраженное покраснение кожи;
- выделение прозрачной жидкости;
- общее недомогание, быстрая утомляемость.
Прозрачная жидкость из раны – это лимфа. Она может выделяться из трофических язв. При этом течение лимфы из язвы может быть очень обильным. В тяжелых случаях накладывание тугой повязки из нескольких слоев бинта спасает буквально на 10-15 минут, по истечении которых перевязочный материал становится полностью мокрым.
Разобраться, когда из раны течет лимфа, достаточно просто. Однако при лимфостазе или отеках на фоне тяжелой сердечной недостаточности выделение жидкости происходит через поры в коже. При этом постоянное раздражение сукровицей вызывает сильное покраснение кожи, и со временем образуются небольшие язвы.
Лимфа прозрачная, немного вязкая. Если же из раны вытекает зеленовато-желтая жидкость – это гной, а не сукровица.
Для выявления отека нижних конечностей можно провести несложный тест. Для этого необходимо сильно нажать пальцем на голень и подержать несколько секунд. Затем следует оценить глубину получившейся ямки и скорость восстановления упругости кожи. При лимфостазе и нарушении трофики тканей такая ямка будет долго виднеться на коже, в то время как у здорового человека кожа за долю секунды восстановит прежнюю упругость.
Первое, что необходимо делать, заметив, как течет вода из ноги – это обратиться за помощью к врачу. Если пустить болезнь на самотек, высока вероятность тяжелого нарушения трофики с поражением тканей ноги. Осложнениями такого нарушения могут стать трофические язвы, некроз тканей нижней конечности и гангрена.
Диагностика
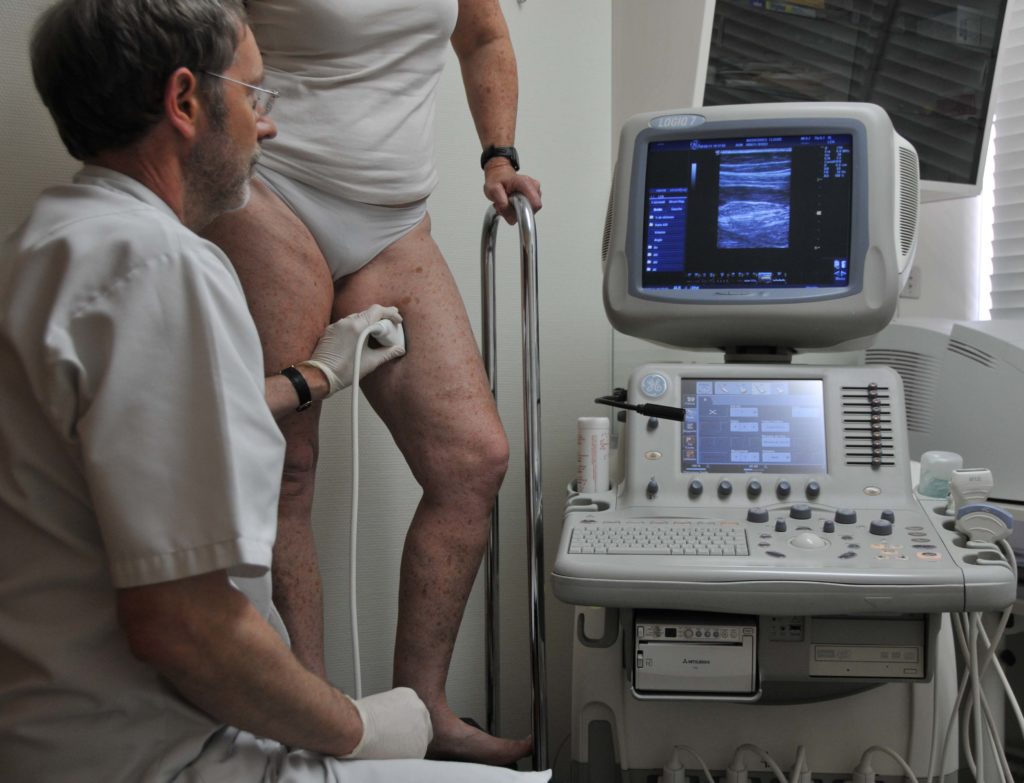
Допплерография лимфатических сосудов помогает выявить их повреждения
Если течет лимфа из ноги, как ее остановить, скажет врач, но только после проведения комплексного обследования.
Основные обследования:
- допплерография лимфатических сосудов;
- рентгенография пораженной конечности для исключения патологий суставов;
- лимфосцинтиграфия;
- лимфография;
- анализ лимфы.
Допплерография лимфатических сосудов помогает выявить их повреждения. Лимфография – это рентген сосудов с введением контрастного вещества. Обследование позволяет выявить различные патологии лимфатической системы и определить степень тяжести нарушения венозного оттока. Лимфосцинтиграфия позволяет определить проходимость лимфатических сосудов и является одним из важнейших диагностических методов при лимфостазе.
Анализ состава лимфы проводится для исключения бактериальной природы заболевания.
В среднем стоимость допплерографии сосудов составляет около 400 рублей. Лимфосцинтиграфия стоит примерно 1500 рублей. Лимфография проводится не во всех клиниках, стоимость этого обследования – от 12000 рублей. Бактериологический анализ лимфы стоит около 400 рублей.
Дополнительно врач может назначить ЭКГ, особенно это обследование рекомендовано пожилым пациентам. При патологиях нижних конечностей следует обратиться к флебологу или лимфологу. Если такого специалиста в клинике нет, первичный осмотр может провести терапевт, он же направит пациента на необходимые анализы.
Как остановить течение лимфы?
Как остановить лимфу на ногах – это зависит от причины развития нарушения. Лечить пораженные ноги при лимфостазе и выделении лимфы должен только врач, после определения причины патологии.
Первое, что необходимо делать, заметив выделение лимфы из конечностей, – это занять удобное положение так, чтобы ноги спокойно лежали выше уровня сердца. Для этого необходимо лечь, подложив под ноги несколько крупных подушек. Затем следует обработать ногу раствором марганца и перебинтовать конечность. Если же лимфа обильно вытекает из раны при повреждении или ранении кожи, несмотря на принятые меры, следует обратиться к врачу.
Медикаментозная терапия
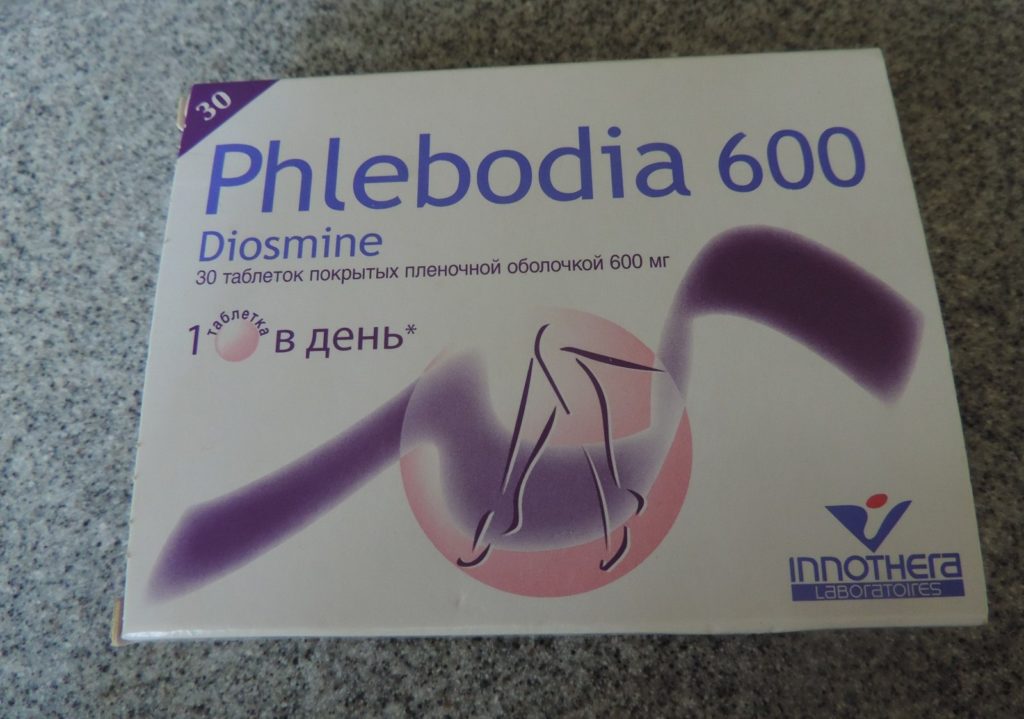
Для лечения хронической венозной и лимфовенозной недостаточности при отсутствии осложнений (легкой степени тяжести) рекомендован прием Флебодиа по 1 таблетке (600 мг) однократно в сутки, в течение 2 месяцев
Выделение через кожу лимфы может быть связано с различными заболеваниями. Медикаментозная терапия назначается врачом индивидуально для каждого пациента. При сердечно-сосудистых патологиях обязательно назначают диуретики и препараты против тромбообразования (Кардиомагнил и аналоги).
При лимфовенозной недостаточности назначаются ангиопротекторы – Флебодиа, Диосвен, Веносмин, Детралекс.
Для местного нанесения применяют препараты, укрепляющие стенки сосудов, например, мазь Троксевазин.
При трофических язвах применяют антибактериальные мази наружно, сосудорасширяющие средства, антикоагулянты. Обязательно используются повязки, ускоряющие регенерацию тканей (Бранолинд, Альгипор и др.).
Физиотерапия
Если из кожного покрова сочится лимфа и вытекает через кожу, могут применяться физиопроцедуры. Цель такого лечения – улучшить трофику тканей и нормализовать ток лимфы. Для этого используют магнитотерапию, лазерную терапию, гидромассаж.
Для ускорения заживления трофических язв применяется магнитолазерная терапия.
Количество необходимых процедур определяется индивидуально для каждого пациента. В среднем показано как минимум 10 сеансов физиотерапии.
Лимфодренажный массаж
Если лимфа скапливается под кожей, лечить необходимо лимфатическую систему. Для улучшения оттока лимфы показан лимфодренажный массаж. Его следует выполнять в клинике, у квалифицированного массажиста. После курса лечебного массажа процедура может быть продолжена дома. В домашних условиях достаточно регулярно массировать конечность снизу вверх мягкими растирающими движениями, чтобы улучшить лимфоток.
Компрессионный трикотаж
Если выделяется прозрачная жидкость из раны, необходимо наложить тугую повязку. Течение лимфы помогает остановить компрессионное белье. При лимфостазе назначают изделия 3 класса компрессии. Такие чулки обеспечивают необходимое давление в лимфатических сосудах и венах нижних конечностей, предотвращают их перерастяжение.
Останавливать сукровицу, сочащуюся из небольшой ранки, можно с помощью обычной тугой повязки. При этом важно обеспечить адекватную обработку раны для ускорения восстановления тканей.
Компрессионный трикотаж показан для регулярного ношения всем людям, столкнувшимся с проблемами лимфообращения, особенно при лимфостазе.
Диета

При нарушении лимфооттока, употреблять кофе противопоказано
При нарушениях трофики нижних конечностей следует придерживаться специального рациона. Диета основана на отказе от продуктов, задерживающих жидкость в тканях. Так, следует ограничить потребление соли. Допускается употреблять не более 2 г соли в день во время лечения. Нельзя употреблять кофе и крепкий чай, любую острую и соленую пищу, от жареных блюд также следует отказаться.
Народные средства
Народные средства не помогут, если длительно выделяется сукровица из раны, но их можно использовать в дополнение к медикаментозному лечению. Для борьбы с отеками и застоем лимфы народная медицина предлагает использовать мочегонные средства. Можно употреблять настой шиповника, петрушки, отвар листьев одуванчика.
Для обработки ран можно использовать отвар ромашки или календулы.
Составить оптимальную схему лечения в каждом конкретном случае сможет только врач. Не нужно заниматься самолечением и полагаться на народную медицину, так как эффективно справиться с проблемой можно только при выявлении причины ее возникновения.
Источник
