У ребенка кожа ширшавая

Нередко у ребенка кожа становится сухой и шершавой. Это явление может поразить как все тело, так и отдельные места. В такой ситуации нужно обязательно посетить врача, так как причины могут быть весьма серьезными.
Какие же причины вызывают шершавость?
- Красные высыпания и сухость могут быть проявлениями угревой сыпи, что обусловлено избытком гормонов в организме. Обычно это явление проходит самостоятельно по достижении полутора месяцев;
- Сухой воздух в помещении;
- Недостаток жидкости;
- Дефицит витаминов;
- Плохая вода для купания, использование подсушивающих трав (кора дуба, ромашка, череда);
- Мороз и ветер. В данном случае пятна возникают только на открытых участках тела;
- Частое применение шампуня провоцирует сухость кожи головы;
- Чрезмерное использование детской присыпки;
- Врожденный сахарный диабет. Заболевание сопровождается повышением аппетита, жаждой, увеличением уровня глюкозы в крови;
- Врожденный гипотиреоз. Обмен веществ замедляется, поверхностный слой кожи не успевает обновляться. Особенно сильно страдают локтевые и коленные суставы;
- Наследственная патология. Проявляется зачастую в возрасте 2-3 лет;
- Ихтиоз. Нарушается ороговение клеток кожи: она становится сухой, потом покрывается серыми и белыми чешуйками, которые в дальнейшем отслаиваются. Кожа напоминает рыбью чешую. Нарушаются обменные процессы и работа внутренних органов;
- Гиперкератоз приводит к утолщению ороговевшего слоя кожи. Сильно поражаются стопы, локти, бедра и голова. Заболевание может передаться по наследству или возникнуть в результате дефицита витаминов А, Е, С. Провоцирующим фактором является прием гормональных препаратов, стресс, сухость кожи, чрезмерная инсоляция, заболевания ЖКТ, воздействие бытовой химии;
- Глистная инвазия;
- Атопический дерматит – аллергическая реакция организма, проявляющаяся в виде шершавых пятен.
Риск аллергии у ребенка повышается, если мать во время беременности принимала гормональные и другие медикаментозные препараты, курила, бесконтрольно пользовалась витаминными комплексами.
Грудное вскармливание частично защищает от аллергии. Кормящая мама должна питаться сбалансировано и правильно. Исключить из меню жареное, жирное, копченое и приправы. Важную роль играет наследственная предрасположенность к аллергии, наличие у родственников крапивницы, бронхиальной астмы и т. п.
При атопическом дерматите аллергенами могут выступать:
- Продукты питания, молоко матери, адаптированный молочные смеси. У более старших детей сыпь часто возникает после сладостей;
- Синтетическая одежда;
- Средства гигиены и бытовая химия;
- Шерсть животных;
- Табачный дым (пассивное курение).
Сухость может иметь локальный характер. Если произойдет инфицирование стрептококком, образуются корки с мокнутием и неприятным запахом. Однако такие явления могут быть результатом плохой гигиены, например, при срыгивании родители плохо вытирают малыша.
Симптомы атопической формы заболевания зависят от возраста малыша. У грудничков это преимущественно опрелости, шелушение на лице и голове, зуд, покраснение. Особо сильно поражается кожа на ягодицах и щеках.
При соответствующей терапии эти явления быстро купируются. Если вовремя не обратиться к врачу, поражаются более глубокие слои кожи, возникают пузырьки и язвочки. Воспаление распространяется на конечности и туловище. Ребенок становится капризным из-за кожного зуда. Часто происходит заражение бактериальной или грибковой инфекцией.
Атопический дерматит у детей старше года характеризуется затяжным течением и частыми обострениями. Может возникнуть осложнение в виде экземы. Без адекватной терапии происходит развитие аллергического ринита и бронхиальной астмы.
Если шершавость вызвана бытовыми причинами, ее легко устранить с помощью детского крема. Недостаток жидкости в организме тоже очень просто восполняется.
В будущем ребенка лучше одевают, если он остро реагирует на мороз и ветер.
Но в случае с аллергией необходимо принять серьезные меры. В терапии участвует как врач, так и родители.
Родители должны свести к минимуму неблагоприятное воздействие окружающей среды. Квартиру следует регулярно проветривать. В комнате ребенка воздух должен быть свежим, прохладным и увлажненным. Если у крохи сухая кожа является особенность организма, в комнате устанавливают климатическую технику.
Игрушки нужно мыть горячей водой. Из комнаты лучше убрать ковры, тяжелые шторы, мягкие игрушки. Влажную уборку нужно делать ежедневно.
Курящие члены семьи должны делать это за пределами квартиры. Контакт с такими людьми нужно свести к минимуму. Почему? Дело в том, что курильщик выдыхает воздух, загрязненный вредными веществами из сигарет.
Нательное и постельное белье должны быть выполнены полностью из натуральных материалов, например, льна, хлопка. Стирать вещи малыша лучше бесфосфатными гипоаллергенными порошками, полоскать трижды. При тяжелом течении заболевания для полоскания используют кипяченую воду. Детскую посуду моют без использования бытовых очищающих средств.
Собираясь на прогулку, кроху одевают по погоде. Чрезмерно теплая одежда приводит к потливости. Гулять нужно ежедневно не менее 3 часов. Зимой перед прогулкой лицо обрабатывают жирным детским кремом (за час до выхода), чтобы на нем не возникли сухие пятна.
Для купания лучше всего использовать отфильтрованную или отстоявшуюся воду. Разрешено добавлять отвары таких трав, как тысячелистник, крапива, лопух. Исключается использование подсушивающих растений. Во время водных процедур не используют мочалку. Мыло и шампунь применяют только раз в неделю. После купания кожу обрабатывают кремом, молочком или увлажняющим лосьоном.
- В первую очередь нужно наладить питание малыша и кормящей матери. Она вместе с педиатром должна проанализировать свой рацион, чтобы выявить продукт, вызывающий негативную реакцию. Отслеживается регулярность стула у женщины, так как при запорах токсины всасываются в кровь из кишечника, а затем попадают в грудное молоко.
- Когда грудничок находится на искусственном вскармливании, его переводят на соевые смеси для. При отсутствии результата их заменяют на гидролизаты белков коровьего молока.
- Если у ребенка сухая, красная и шершавая кожа возникла после введения прикорма, возвращаются к привычному ранее питанию. Затем снова вводят прикорм, наблюдая за реакцией организма. Начинают с минимальных порций. Это позволит выявить пищевой раздражитель.
- Это касается и более старших детей. Родители должны завести дневник, где будут записывать что съел кроха, какую порцию и какова его реакция. Самые распространенные аллергены – цитрусовые, клубника, курятина, рыба, сыр, яйца.
- Из меню полностью исключают сладкое. Оно усиливает брожение и увеличивает всасывание аллергенов. Нельзя употреблять кисели, мед, сладкие напитки, экзотические фрукты, продукты, содержащие консерванты, красители и т. п.
- Должно быть обеспечено достаточное питье и регулярный стул. При запоре применяют Лактулозу, Нормазе, Дюфалак. Если настало время введения первого прикорма, его начинают с овощного пюре. Лучше всего с кабачков и капусты.
- Для выведения раздражителей применяют сорбенты.
- Шершавые пятна смазывают мазями наподобие Фестила.
- Аллерголог может назначить в тяжелых случаях глюкокортикостероиды (мази, кремы), препараты кальция, антигистаминные средства (диазолин, супрастин, тавегил).
- Для устранения капризности назначают на ночь Фенобарбитал.
Уважаемые родители, не занимайтесь самолечением, и при первых проявлениях заболевания незамедлительно обращайтесь к педиатру.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
Часто детская кожа становится сухой и шершавой. Появляются такие участки на отдельных частях тела или полностью покрывают малыша. Иногда вызывают шелушение банальные причины, связанные с условиями жизни или гигиеной. В некоторых случаях сухая и шершавая кожа может стать первым сигналом о развитии серьезного заболевания.

Если неправильно ухаживать за кожей малыша, многих проблем не избежать
Причины сухости и шершавости кожи
Причин сухости кожи малышей много. Шершавая кожа у ребенка появляется из-за атопического дерматита. Вызывается он аллергическими реакциями и нарушениями работы иммунной системы.
На заметку. Атопическим дерматитом страдают дети, у родителей которых встречалась такая же проблема.
Спровоцировать развитие шелушения на коже могут другие заболевания или несоблюдение правил гигиены и условий содержания.
Грибковые поражения
Если у ребенка шершавые ноги (появились пятна), руки или другие участки тела, то исключают грибковое поражение. Возбудитель легко передается. В зависимости от типа грибка, симптомы различаются.
Чаще всего грибковые заболевания проявляются следующим образом:
- На месте попадания грибка образуется очаг поражения. Здесь появляется шершавое пятно. Его цвет может быть разным: розовым, бурым, красным.
- По мере развития пятна распространяются и увеличиваются в размерах. На поверхности могут появиться высыпания.
- Воспаленные участки доставляют дискомфорт ребенку: начинают чесаться, появляются трещины и боль.
Лечат специальными противогрибковыми препаратами, первоначально врач должен определить тип возбудителя.
Лишаи разных видов
Пятна с признаками шелушения могут оказаться лишаем. Существует несколько видов заболевания, они различаются между собой тяжестью протекания, симптомами и видом возбудителя:
- Отрубевидный лишай. Возбудителем являются дрожжеподобные грибы. На теле образуются сухие пятна, которые по структуре напоминают отруби. Они имеют темный красно-коричневый цвет.
- Розовый лишай. Возбудитель не известен. Чаще всего поражаются дети старше 10 лет с ослабленным иммунитетом. Сначала появляется материнская бляшка, размер которой достигает 2 см в диаметре. Через несколько дней образуются многочисленные пятнышки.
Причиной шелушения может стать лишай разного вида
При отсутствии лечения лишай может перерасти в сложное заболевание – псориаз.
Диатез (экссудативный и аллергический) у ребенка
Шершавые пятна на лице у грудничков могут свидетельствовать о диатезе. Многие не считают диатез заболеванием, но это мнение ошибочное.
Различают два вида диатеза:
- Экссудативный. Его вызывает неправильно подобранная смесь или слишком раннее введение прикорма. Пятна с чешуйками появляются на щеках, постепенно увеличиваются. Через некоторое время на теле (в складках бедер, живота, на боку, спине) развиваются опрелости.
- Аллергический. Вызывается эта форма попаданием в детский организм инфекции или пищевой аллергией. Аллергический диатез передается по наследству. При аллергическом диатезе у грудничка становятся шершавыми ноги, руки, тело, лицо.
Для составления схемы лечения детского диатеза требуется консультация врача. Он поможет грамотно скорректировать питание и назначит необходимые препараты.
Холод, ветер
Иногда у ребенка становятся шершавыми руки, появляются цыпки или прыщи. Это значит, что на них неблагоприятно воздействуют ветер, мороз и влага.
На заметку. Часто причиной шелушения и покраснения становится игнорирование детьми требования одевать в холодную пору на улицу перчатки или рукавички.
От ветра и холода часто у малышей начинает шелушиться кожа
Вмешательства врача в таком случае не требуется. Достаточно использовать лечебную или жирную косметику и научить ребенка соблюдать все правила.
Водные процедуры
Неправильный уход за детской кожей нередко провоцирует ее шелушение. Самая распространенная ошибка родителей – это купание малыша с добавлением раствора марганцовки. Она еще больше подсушивает детский эпидермис, вызывая шелушение.
Правильнее всего купать кроху первые дни в кипяченой отстоялой воде без добавления каких-либо отваров и косметических средств. Простое детское мыло рекомендуют использовать не чаше 1 раза в неделю.
Пеленочный дерматит
Шершавые ножки и попа у ребенка 6-10 месяцев могут стать по причине развития пеленочного дерматита. Кожа контактирует с подгузником при высокой влажности. Поврежденные места становятся красными и плотными, наблюдается небольшая отечность. Красный участок не имеет четких границ. После того, как спадают отечность и краснота, поврежденная кожа начинает шелушиться и становится сухой.
Контактный дерматит
Частая причина шершавой кожи на ногах и руках у ребенка – это контактный дерматит. Причины разнообразные:
- неправильный выбор детской косметики;
- воздействие высоких и низких температур;
- авитаминоз;
- нарушения в работе иммунной системы;
- пищевая аллергия.
О развитии дерматита свидетельствует появление круглых пятен. Они имеют четкие границы. После появления образования приносят дискомфорт: болят, зудят, покрываются красной коркой и шелушатся.
Гормональные изменения
Вызвать появление прыщей и мелкой угревой сыпи на коже у годовалого малыша могут гормональные изменения, которые являются результатом адаптации. Сыпь в таком случае может иметь различный характер, в том числе появляются участки раздражений, которые впоследствии шелушатся.
Высыпания и шелушение могут быть спровоцированы гормональными перестройками грудничка
Как появляется
Появлению первых признаков шелушащейся кожи детского организма способствует употребление в пищу белков коровьего происхождения, яиц, клубники, цитрусовых, земляники, овсянки и других каш.
При грудном вскармливании причиной высыпаний становятся продукты, которые употребляет мама. У детей на искусственном вскармливании появление дерматита спровоцировано составом смели или введением прикорма.
Реже провоцирует проблему одежда, например, трение от носочков или внутренних швов. Вызвать высыпания может стиральный порошок.
Уход за кожей
Если соблюдать все правила гигиены и рекомендации по уходу, то появление проблем с кожей можно избежать полностью. Очень часто именно неправильные действия родителей провоцируют возникновение шелушений. Самые распространенные ошибки:
- продолжительное купание или использование слишком горячей воды;
- редкая смена подгузников;
- удаление корочек на голове;
- отсутствие воздушных ванн.
При неправильном уходе кожа детей становится сухой и уязвимой к поражению инфекциями и бактериями. Купание помогает поддерживать малыша в чистоте, а также способствует лучшей циркуляции крови.
После снятия памперса необходимо каждый раз очищать кожу на попе и ножках. Не стоит часто пользоваться влажными салфетками, лучше всего подмывать кроху.
Чтобы избежать пеленочного дерматита, подгузники меняют каждые 2-3 часа
В жаркое время младенцу как можно чаще моют личико, используя влажный ватный тампон. Одежда детей должна быть чистой и изготовленной из натуральных тканей. Первое время лучше использовать вещи, швы у которых расположены на лицевой стороне. Это поможет избежать лишних трений.
Советы доктора Комаровского
Решить большинство проблем с детской кожей, по мнению доктора Комаровского, можно, создав оптимальные условия для малыша:
- в комнате должно быть чисто;
- влажность воздуха – 50-70%;
- температура – в пределах 18-20 С.
Если у малыша все же возникли проблемы с кожей, то следует придерживаться простых правил, чтобы быстро справиться с лечением:
- купать в теплой, а не горячей воде;
- только в крайних случаях использовать пенки, гели;
- время купания детей с кожными поражениями не должно превышать 10-15 мин.;
- вытирать кожу нельзя, только бережно промакивать;
- внимательно выбирать одежду, чтобы она не натирала эпидермис.
Детям с сухой кожей не стоит долго находиться под прямыми солнечными лучами. При отдыхе на море для малышей обязательно используют специальные защитные УФ-средства.
Профилактика атопического дерматита
Профилактика является действенным способом предупредить проблемы с кожей. Если обеспечить грудничку благоприятные условия, следить за его гигиеной, приобретать качественные вещи, то вероятность появления шероховатых участков, прыщиков и раздражений сводится к нулю.
Прогулки на свежем воздухе
При появлении на коже шелушений прогулки не отменяют. Они должны быть ежедневными. Не стоит новорожденного с сухой кожей долго держать под прямыми солнечными лучами.

Ребенка с проблемами кожи защищают от попадания прямых солнечных лучей
Если на улице жарко, для защиты используют УФ-кремы. В любом возрасте деткам полезны регулярные воздушные ванны, а также непродолжительный легкий массаж.
Уборка помещений
Чтобы сухость и шелушения не повторились, малышу создают благоприятные условия. Комната, где проводит время ребенок, должна быть чистой. Не помешает каждый день проводить влажную уборку, стирать пыль, которая часто может быть аллергеном. Зимой используют увлажнители воздуха.
Не стоит пугаться сухости кожи младенцев. Часто это нормальное явление для детей, которые адаптируются к окружающей среде. Но и игнорировать ее появление также не стоит, так как иногда шелушения свидетельствуют о начале серьезных заболеваний, которые могут стать хроническими и беспокоить ребенка на протяжении всей жизни.
Видео
Источник
Трудно не встревожиться, когда нежная детская кожа вдруг становится грубой и шершавой. Что произошло, отчего кожа стала шершавая и опасно ли это? Идти к врачу или пытаться справиться самостоятельно?
В целом, ситуации, когда приходится разбираться, почему у ребенка шершавая кожа, можно разделить на несколько принципиально разных групп:
Когда это не болезнь
Сухая шершавая кожа у ребенка может появиться как в результате болезни, так и просто под воздействием внешних факторов: холод, ветер, трение.
Трение
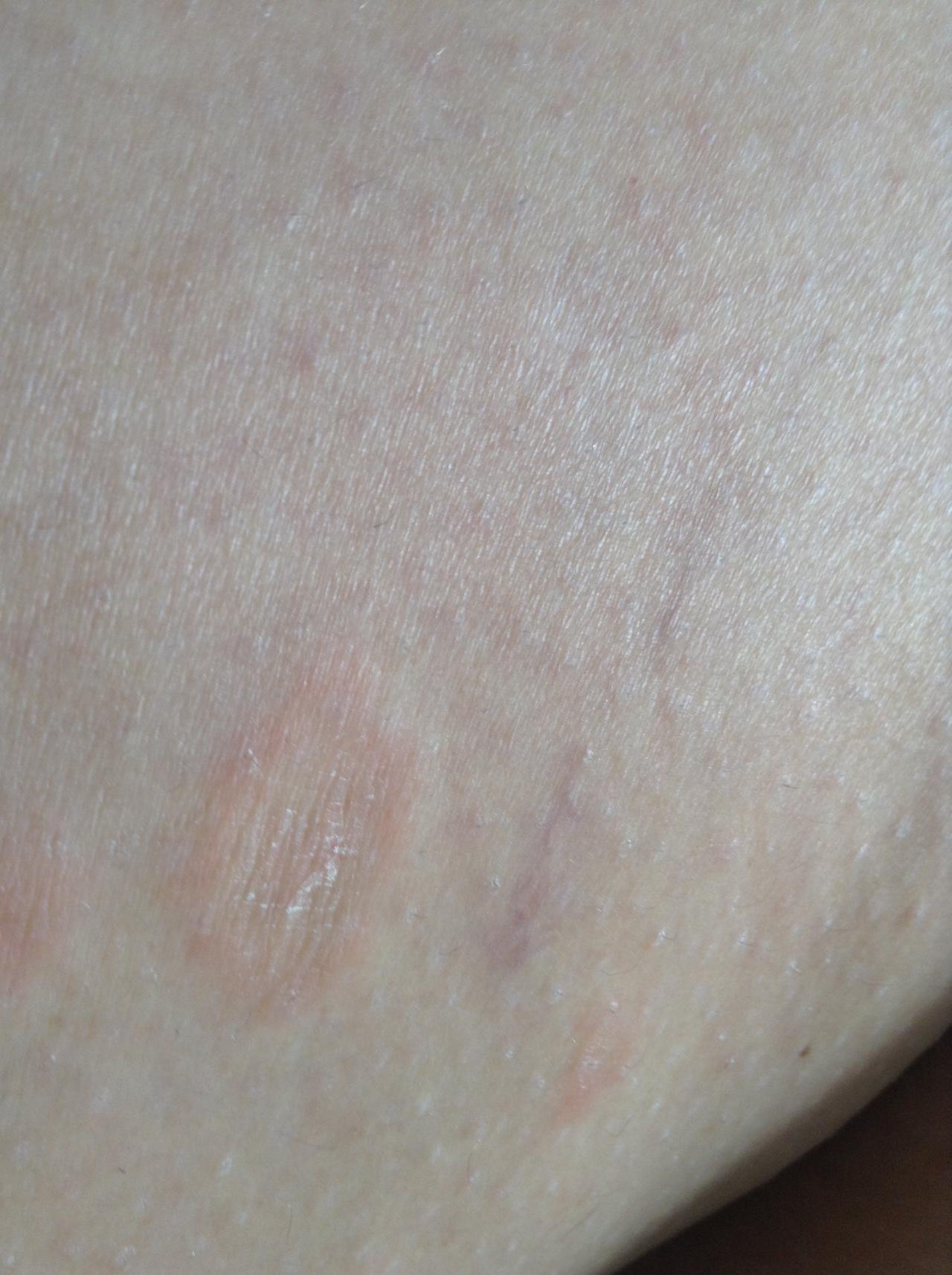
Например, на локтях у ребенка кожа может стать грубой, сморщенной и темной просто потому, что на них часто опираются, лежа смотря телевизор или играя с гаджетами. Такие же грубые коричневые или розоватые сухие шершавые пятна могут появиться на верхней части стопы, если у ребенка есть привычка сидеть, подвернув под себя одну ногу, которая постоянно трется об обивку стула.
Что-то подобное может произойти и с кожей голеней, реже – появиться на бедрах, если носить шерстяные штаны прямо на тело. В этом случае шершавые красные пятнышки выглядят как гусиная кожа. Собственно, это она и есть, раздражение появляется из-за воздействия грубой шерсти на ставшую чувствительной на морозе детскую кожицу (впрочем, подобные проблемы бывают и у взрослых).
Холод, ветер
У детей 7 – 10 лет, которые начинают гулять самостоятельно, могут появиться цыпки на руках: результат воздействия холода, влаги и ветра (чаще всего – при прогулках в мокрых варежках или вообще без варежек). Появляются мелкие шершавые пупырышки на коже, она краснеет, шелушится.
Все эти случаи не требуют вмешательства врача. Достаточно изменить привычки ребенка, чтобы кожа не травмировалась снова и снова, а сами места шелушений смазывать жирным питательным кремом.
- Это может быть отечественный крем для рук с витамином F, синяя Nivea, вазелин.
- Из народных средств – гусиный жир.
- Использовать масла в чистом виде не рекомендуется: любое масло эффективно увлажняет только после пилинга, когда удалены ороговевшие частицы эпидермиса. Подвергать же скрабированию и без того раздраженную чувствительную кожу не стоит, чтобы дополнительно ее не травмировать.
У новорожденного и ребенка до года
В первые две недели жизни сухая шершавая кожа, мелкое шелушение на животе, на боках ребенка может быть вариантом нормы: такое случается примерно у трети малышей. После удаления первородной смазки кожа становится более чувствительной к внешним воздействиям и сухой воздух в помещении (особенно зимой, когда работает центральное отопление) уменьшает количество влаги в коже. Какие-то особые меры здесь не нужны: достаточно регулярно купать малыша (при условии, что пупочная ранка зажила) и после купания смазывать кожу детским маслом или молочком.
Сохнуть и шелушиться кожа здорового малыша может при:
- слишком сухом воздухе в доме,
- избыточном использовании детской присыпки,
- слишком частом купании с мылом или пенкой,
- добавлении в ванну череды, ромашки, коры дуба.
Все это довольно легко обнаружить и устранить.
Пеленочный дерматит
Шершавая кожа на попе у грудного ребенка, может стать проявлением пеленочного дерматита, когда кожа начинает преть из-за избыточной влажности или травмируется подгузником. В этом случае, кроме шелушения на коже, появляются красные отечные участки, которые кажутся более плотными и словно бы возвышаются над поверхностью. Покраснения не имеют четких очертаний, плавно сходят на нет, часто покрыты мелкими папулами (бугорками), которые могут распространяться и за пределы участка покраснения. Когда процесс начинает сходить на нет, краснота исчезает, но остается шелушение, местами шершавая кожа. Пеленочный дерматит всегда ограничен областью подгузника, пятна неравномерные, часто видны «затеки» у резинок.
Такую ситуацию уже трудно назвать вариантом нормы, но и поводов для паники нет. Если принять меры своевременно, не допуская присоединения инфекции, можно справиться с проблемой и без врача. Менять подгузник нужно не реже чем раз в 2 часа. Кожа ребенка должна содержаться в чистоте, при смене подгузника остатки мочи нужно удалить влажными салфетками. Участки воспаления обрабатывают присыпкой с цинком или цинковой мазью. Если проблема ограничивается легкой краснотой и шелушением, можно использовать кремы с заживляющим действием (Бепантен).
Если при регулярном уходе, своевременной смене подгузника, ситуация не меняется в течение 5 дней, нужно обратиться к врачу.
Когда шершавая кожа — это болезнь
Аллергические заболевания:
- Крапивница
- Атопический дерматит
- Экзема
- Псориаз
Вызвать сухость и шелушение кожи могут и другие заболевания:
- фолликулярный гиперкератоз (гусиная кожа);
- врожденная недостаточность щитовидной железы (гипотиреоз);
- врожденный сахарный диабет;
- редкое наследственное заболевание – ихтиоз;
А также некоторые состояния организма:
- недостаток витаминов;
- глистная инвазия.
Заболевания аллергической природы
Аллергия – одна из главных проблем современности: под данным ВОЗ уже сейчас треть населения развитых стран страдает от тех или иных ее проявлений, и в дальнейшем число таких пациентов будет расти. Сторонники гигиенической теории аллергии считают: проблема в том, что мы живем в слишком чистом, почти стерильном мире, и иммунная система из-за недостатка настоящих «врагов» атакует белки собственного организма.
Аллергические реакции и заболевания, связанные с чрезмерной аллергической готовностью организма часто проявляются на коже.
Крапивница
По своему виду эта реакция похожа на следы ожога крапивы; кожа становится шершавой, бугристой, отекает иногда появляются волдыри (а иногда дело ограничивается отеком). Высыпания чешутся и могут быть болезненными при прикосновении. Поражаются кожа и слизистые, сыпь может распространяться по всему телу, на спине и животе или располагаться только на определенных участках (например, при повышенной чувствительности к ультрафиолету солнечная крапивница появляется только на открытых участка тела).
 Спровоцировать крапивницу могут пищевые аллергены (мед, цитрусовые), лекарства, укус насекомого, даже холод и солнце.
Спровоцировать крапивницу могут пищевые аллергены (мед, цитрусовые), лекарства, укус насекомого, даже холод и солнце.
От кожных заболеваний крапивницу отличает быстрое появление множества элементов, тогда как при кожных болезнях высыпания начинаются с 1 – 2 элементов и распространяются некоторое время. Также, в отличие от болезней кожи, высыпания при крапивнице сохраняются 1 – 2 часа, после чего исчезают. Опасность этого состояния в том, что отек слизистой может нарушить распространиться на ткани гортани и нарушить дыхание – это называется отек Квинке. Такое состояние требует немедленной медицинской помощи.
Для лечения крапивницы необходимо устранить аллерген и принять противоаллергическое средство (лоратадин, фексофенадин, цетрин). При пищевой аллергии рекомендованы сорбенты (Смекта, Полисорб, Энтеросгель, Фильтрум), они свяжут часть аллергенов, не давая им поступать в кровь. Местно можно использовать Фенистил.
Атопический дерматит
Это одна из самых причин шершавой кожи у ребенка. По данным ВОЗ, атопическим дерматитом страдает до 15% всего населения земли. Девочки болеют чаще мальчиков. Болезнь имеет наследственную предрасположенность: если у одного из родителей есть любая аллергия, вероятность, что у малыша появится атопический дерматит – 20%, если аллергики оба, вероятность болезни возрастает до 60%.
 По сути, атопический дерматит – это иммунозависимое воспаление кожи, во время которого нарушается формирование нормального рогового слоя и липидный состав кожи. Говоря по-русски, из-за вызванного аллергической реакцией воспаления кожа производит слишком мало жира и слишком много отмерших роговых клеток, которые в норме должны защищать ее от внешних воздействий, а при атопическом дерматите, накапливаясь в чрезмерном количестве, делают кожу сухой и грубой.
По сути, атопический дерматит – это иммунозависимое воспаление кожи, во время которого нарушается формирование нормального рогового слоя и липидный состав кожи. Говоря по-русски, из-за вызванного аллергической реакцией воспаления кожа производит слишком мало жира и слишком много отмерших роговых клеток, которые в норме должны защищать ее от внешних воздействий, а при атопическом дерматите, накапливаясь в чрезмерном количестве, делают кожу сухой и грубой.
Симптомы
Проявление атопического дерматита зависят от возраста. Обычно болезнь проявляется на 1 году жизни. У малышей (у ребенка в 1 – 2 года) преобладает активное воспаление. Появляются красные шершавые пятна на коже, покрытые мелкими узелками (папулами) маленькими пузырьками, которые лопаются. образуя мокнущие язвочки (эрозии). Такие высыпания располагаются у годовалого ребенка на щеках, реже – в области лба и подбородка, на кистях.
По мере взросления ребенка меняется и характер высыпаний и их распространенность. Обычно после двух лет шершавые пятна на коже у ребенка становятся не такими яркими, перестают мокнуть, начинают шелушиться. А сама кожа становится грубой, усиливается ее рисунок и очаги поражения выглядят как бы морщинистыми, могут трескаться. Высыпания переходят на шею и плечи, локтевые ямки, голени, подколенные ямки, ягодичные складки, кисти и стопы. Все эти места активно чешутся, ребенок их расцарапывает и может занести инфекцию. Тогда появляются гнойные корки, повышается температура.
Возможны изменения и на лице: веки темнеют, шелушатся, становятся морщинистыми. Ногти из-за постоянного расчесывания становятся гладкими, блестящими, края их стачиваются.
Обычно болезнь протекает как череда обострений и ремиссий. Обострения чаще возникают в холодное время года, провоцируются не только аллергенами, но и стрессами, простудой.
Лечение
Лечение атопического дерматита сложное и часто не дает результата. Прежде всего, необходимо минимизировать контакт с аллергенами.
- Для этого назначается специальная диета
Из питания исключаются яйца, шоколад, цитрусовые, клубника, фабричные соки, полуфабрикаты, копчености. Иногда этого бывает недостаточно и приходится целенаправленно выявлять продукты, которые ребенок не переносит, например, коровье молоко.
Остановимся подробней на питании при атопическом дерматите, потому что у малышей именно пищевые аллергены чаще всего провоцируют заболевание. Если болезнь появилась до введения прикорма, маме придется заняться своим рационом, исключив из него упомянутые выше продукты. Аллергия может проявиться и на молочную смесь, тогда проблему нужно обсудить с педиатром, который поможет выбрать гипоаллергенный продукт (увы, ни один гипоаллергенный продукт на самом деле не гарантирует отсутствие реакции.
Если один или оба родителя – аллергики, у малыша есть предрасположенность к атопическому дерматиту. В этом случае прикорм нужно вводить особенно осторожно: не пытаться разнообразить вкусы, добавляя один продукт раз в неделю. Да, процесс пойдет медленней, но будет возможность отследить реакцию малыша.
Если момент уже упущен, и на каком-то этапе введения прикорма появились высыпания, придется все начинать сначала. На две недели ребенок возвращается исключительно на грудное вскармливание. Потом прикорм начинают с минимальных доз одного нового продукта, постепенно увеличивая количество в течение двух недель. Только если он нормально переносится, добавляют следующий.
У детей постарше, для которых материнское молоко уже не необходимость, а дополнение к питанию, приходится использовать другие схемы. Сначала из рациона исключается практически все. Разрешается только рис или гречка на воде без масла и соли. Обычно этот этап пережить очень трудно: возмущается и ребенок и, особенно, бабушки, норовящие сунуть что-нибудь « вкусненькое» и обвиняющие молодую маму в издевательствах над ребенком. Постарайтесь найти в семье союзника, который примет огонь на себя.
После недели такой строгой диеты добавляется один новый продукт. Далее новые продукты допускаются раз в три дня. Все съеденное и выпитое в течение дня тщательно записывается в дневник питания. Обратите внимание на скрытые аллергены: например в домашние котлеты часто добавляют яйца.
- Смена обстановки
Если дома малыш с атопическим дерматитом, придется изменить и обстановку. Из квартиры нужно убрать ковры, портьеры и другие «пылесборники», в которых заводятся пылевые клещи. Если в доме остались перьевые подушки и пуховые одеяла, придется убрать и их. Проверьте ванную на грибок: часто он заводится в труднодоступных местах, щелях плитки. Грибок придется тоже регулярно удалять. Уборку в доме придется делать каждый день: мытье полов можно заменить пылесосом с HEPA-фильтром, который не пропускает мелкие частицы. Обычный пылесос, наоборот, только рассеивает аллергены в воздухе. Если позволяют финансы, хорошим помощником может стать мойка воздуха, которая поддержит нужный уровень влажности (что благоприятно скажется на коже не только малыша, но и мамы), попутно очистив воздух от пыли.
- Купание
Купать малыша лучше без мыла и пенок. Не стоит добавлять в воду марганцовку – после заживления пупочной ранки стерильность малышу не нужна, а марганец сушит кожу. Не полезны и травы – они сами по себе могут стать мощным аллергеном. После купания можно смазать кожу малыша специальными кремами – эмолентами. Такие кремы выпускаются многими производителями аптечной косметики. Их можно использовать несколько раз в день.
Медикаментозная терапия работает в двух основных направлениях.
Наружная терапия
Используются мази с противовоспалительным и противоаллергическим действием.
- Часто врачи назначают мази с гормонами (например, метилпреднизолона ацетат) – бояться их не нужно, эти препараты в клинических рекомендациях указываются как терапия первой линии. Современные мази с глюкокортикоидами безопасны при условии короткого курса (не более месяца). Но необходимо строго соблюдать дозировку. Полоски крема, покрывающей концевую фалангу указательного пальца достаточно для распределения на площадь двух ладоней взрослого. Если площадь высыпаний меньше, соответственно, нужно брать минимальные количества средства. Нельзя смешивать гормональные мази с вазелином, детским кремом – при этом снижается концентрация действующего вещества и эффективность препарата.
- В качестве альтернативы гормональным мазям можно посоветовать препараты пимекролимус (Элидел), разрешенный с трехмесячного возраста, или такролимус (Протопик), разрешенный с двух лет. При частых обострениях пимекролимус или такролимус можно использовать для профилактики, нанося два раза в неделю – по такой схеме их разрешено применять год и более.
- Очаги поражения в волосах лечат шампунями с пиритионом цинка.
- Деготь как народное средство лечения атопического дерматита эффективен, но обладает канцерогенным действием.
Общая терапия или системные противоаллергические препараты
Лоратадин (Кларитин), эбастин (Кестин), цетиризин (Зиртек). Они уменьшают зуд, особенно ночной, и отечность кожи.
Детям старше трех лет при обширных кожных проявлениях полезно ультрафиолетовое излучение: если нет возможности позагорать, можно воспользоваться специа
