Туберкулез кожи у ребенка
Постоянное улучшение материальных, жилищно-бытовых и санитарно-гигиенических условий жизни населения нашей страны привело к значительному снижению заболеваемости многими инфекционными заболеваниями, в том числе туберкулезом кожи.
Практически исчезли тяжелые, уродующие формы туберкулезной волчанки, скрофулодермы и уплотненной эритемы Базена. Резко уменьшилось число детей в возрастной структуре заболеваемости. Однако отдельные случаи туберкулеза кожи у детей все еще наблюдаются, что объясняют активизацией скрытых очагов туберкулезной инфекции вследствие изменения клеточного и гуморального иммунитета.
 Этиология и патогенез туберкулеза кожи. Туберкулезные заболевания кожи, весьма разнообразные по клинической симптоматике, представляют собой проявление общей туберкулезной инфекции организма и возникают в результате проникновения в кожу микобактерии туберкулеза, открытой Робертом Кохом в 1882 г. Микобактерия туберкулеза морфологически весьма изменчива и имеет различные стадии развития: нитевидную, бациллярную, зернистую и фильтрующуюся. Она кислотоустойчива, грамположительна, не имеет капсулы и не образует спор. Известны 3 типа туберкулезных микобактерии: человеческий (typus humanus), бычий (typus bovinus) и птичий (typus avium). В очагах кожного туберкулеза преимущественно обнаруживают микобактерии человеческого типа, реже — бычьего и в исключительных случаях — птичьего.
Этиология и патогенез туберкулеза кожи. Туберкулезные заболевания кожи, весьма разнообразные по клинической симптоматике, представляют собой проявление общей туберкулезной инфекции организма и возникают в результате проникновения в кожу микобактерии туберкулеза, открытой Робертом Кохом в 1882 г. Микобактерия туберкулеза морфологически весьма изменчива и имеет различные стадии развития: нитевидную, бациллярную, зернистую и фильтрующуюся. Она кислотоустойчива, грамположительна, не имеет капсулы и не образует спор. Известны 3 типа туберкулезных микобактерии: человеческий (typus humanus), бычий (typus bovinus) и птичий (typus avium). В очагах кожного туберкулеза преимущественно обнаруживают микобактерии человеческого типа, реже — бычьего и в исключительных случаях — птичьего.
Способствуют туберкулезному заболеванию кожи многочисленные эндо- и экзогенные факторы. Немаловажное значение имеют вирулентность возбудителя, его количество и состояние кожи как функционирующего органа. По сравнению с паренхиматозными органами кожа является неблагоприятной средой для туберкулезных микобактерии из-за недостаточной васкуляризации, сравнительно низкой температуры и значительной аэрации. Еще в 1912 г. Hoffman писал, что «кожа является могилой для туберкулезных палочек». Резистентность кожи к туберкулезным заболеваниям подтверждена многими экспериментальными работами. Однако в детском возрасте кожа отличается недостаточной зрелостью ряда структурных компонентов, повышенной проницаемостью, сниженным иммунным барьером, высокой аллергической реактивностью.
Микобактерии туберкулеза могут проникать в кожу гематогенным и лимфогенным путем, что создает сложные взаимоотношения иммунитета и аллергии. О большом значении аллергического компонента в развитии туберкулезных поражений кожи свидетельствует высокий уровень специфической и неспецифической сенсибилизации. В то же время при наличии гиперчувствительности немедленно-замедленного типа имеет место иммунодефицит Т-системы, который может быть как приобретенным, так и генетически обусловленным.
О специфической сенсибилизации свидетельствует чувствительность к туберкулину, что используют в качестве диагностического теста.
Особенно ценна реакция Пирке на малые (1,5-5-10%) концентрации туберкулина. Однако чувствительность к туберкулину у больных туберкулезом в последнее время отчетливо снизилась в результате планово проводимой вакцинации, ослабления инфицированности населения и уменьшения числа контактов с бацилловыделителями. Поэтому в настоящее время для диагностики туберкулеза кожи применяют и другие методы.
К факторам, содействующим возникновению туберкулезной инфекции, относят также нервно-эндокринные расстройства, гипофункцию коры надпочечников, изменения водно-солевого обмена кожи, повышенную проницаемость сосудов, функциональные нарушения печени, патологию белкового, витаминного обмена (особенно витаминов комплекса В и А, С, D, Е). В возникновении туберкулеза кожи, как и туберкулеза любой локализации, существенное значение имеют условия быта, режим ухода и питания ребенка. Таким образом., при комплексном сочетании эндо- и экзогенных патогенетических факторов складываются условия для повышения вирулентности возбудителя и его аллергизирующей способности. Чем слабее иммунитет, тем активнее аллергическая реактивность. Специфическая гиперергическая чувствительность замедленно-немедленного типа усугубляется парааллергическими и неспецифическими аллергизирующими воздействиями. В этом плане особенно опасны любые инфекционные заболевания, снижающие иммунитет и сопровождающиеся нарастанием сенсибилизации. Известно, что после кори, коклюша, гриппа наступает обострение туберкулезного процесса. Травмы кожи и слизистых оболочек, как разрешающие факторы, могут обусловить место возникновения туберкулезного поражения — при наличии органного туберкулеза и специфического аллергического состояния. Это подтвердил еще Я. Л. Раппопорт при экспериментальном моделировании туберкулеза кожи (туберкулезная волчанка у морских свинок возникала на месте введения разрешающей дозы нормальной лошадиной сыворотки).
Многочисленные клинические проявления туберкулеза кожи подразделяют на локализованные и диссеминированные формы. К наиболее часто встречающимся локализованным разновидностям причисляют: туберкулезную волчанку, колликвативный туберкулез кожи или скрофулодерму, бородавчатый туберкулез, индуративную эритему Базена и язвенный туберкулез. Группу диссеминированного туберкулеза кожи составляют лишай золотушных и папулонекротический туберкулез. Прежнее деление туберкулеза кожи на истинный туберкулез и туберкулиды не выдержало испытания временем.
Известно, что туберкулез кожи проявляется как суперинфекция с распространением инфекта гематогенно, лимфогенно или per continuitatem из основного туберкулезного очага при изменении иммунного гомеостаза и реактивности кожи. Поэтому существует несколько методов выявления туберкулезной этиологии поражения кожи: туберкулиновые тесты (Пирке, Манту), высевание микобактерии на питательных средах, обнаружение их при прививках патологического материала морским свинкам, которые обладают высокой и специфической чувствительностью к возбудителю туберкулеза, наличие туберкулоидной структуры инфильтрата в очагах поражения при гистологическом исследовании. Оказалось, что «туберкулиды» обладают всеми свойствами туберкулезной инфекции и поэтому в настоящее время их трактуют как истинный туберкулез кожи.
Туберкулез кожи у детей отличается недостаточностью иммунных резервов, гиперреактивностью, склонностью к генерализованным ответным реакциям, что обусловливает преобладание форм с выраженным экссудативным характером воспаления. Поэтому наиболее тяжелые, диссеминированные проявления туберкулеза кожи наблюдают у детей первых лет жизни, а в дошкольном и школьном возрасте преобладают локализованные формы с более благоприятным течением.
 Лечение туберкулеза кожи у детей. Методы лечения всех форм туберкулеза кожи идентичны таковым при органном туберкулезе другой локализации. Этиологическое лечение сочетают с патогенетическим, направленным на стимуляцию иммунных резервов, снижение гиперчувствительности немедленно-замедленного типа, уменьшение воспалительного потенциала тканей кожи. В качестве этиологических терапевтических средств применяют активные противотуберкулезные антибиотики — рифамицин и его производное рифампицин (рифадин). Детям до 12-летнего возраста рифампицин назначают из расчета 10-20 мг на 1 кг массы тела в сутки (в 2 приема) внутрь, а рифам и цин — внутримышечно или внутривенно — в возрасте от 1 года до 3 лет из расчета по 10-30 мг на 1 кг массы тела в сутки, а в возрасте от 4 до 15 лет — по 15- 20 мг на 1 кг массы тела 2-3 раза в сутки, на курс от 5 до 20 г.
Лечение туберкулеза кожи у детей. Методы лечения всех форм туберкулеза кожи идентичны таковым при органном туберкулезе другой локализации. Этиологическое лечение сочетают с патогенетическим, направленным на стимуляцию иммунных резервов, снижение гиперчувствительности немедленно-замедленного типа, уменьшение воспалительного потенциала тканей кожи. В качестве этиологических терапевтических средств применяют активные противотуберкулезные антибиотики — рифамицин и его производное рифампицин (рифадин). Детям до 12-летнего возраста рифампицин назначают из расчета 10-20 мг на 1 кг массы тела в сутки (в 2 приема) внутрь, а рифам и цин — внутримышечно или внутривенно — в возрасте от 1 года до 3 лет из расчета по 10-30 мг на 1 кг массы тела в сутки, а в возрасте от 4 до 15 лет — по 15- 20 мг на 1 кг массы тела 2-3 раза в сутки, на курс от 5 до 20 г.
Не утратил своего значения в терапии туберкулезного процесса и стрептомицин. Он так же, как и рифампицин, легко проникает в ткани и биологические жидкости, активирует фагоцитоз, активность лизоцима и систему комплемента. В детской практике используют преимущественно пантомицин-дигидрострептомицина пантотенат (пантотеновая кислота уменьшает токсико-аллергическое влияние стрептомицина). Детям стрептомицин вводят в 2 приема (внутримышечно) из расчета: до 5 лет по 0,01-0,02 г на 1 кг массы тела в сутки, с 5 до 8 лет — по 0,25-0,3 г, с 8 до 14 лет — по 0,3-0,5 г в сутки, на курс до 20-40 г препарата. Стрептомицин дает лучший терапевтический эффект при туберкулезной волчанке, скрофулодерме, бородавчатом и язвенном туберкулезе кожи. Лечение стрептомицином может сопровождаться аллергическими дерматитами, токсико-аллергическими реакциями со стороны сердечнососудистой системы, почек и желудочно-кишечного тракта. Наиболее серьезное осложнение — вестибулярные расстройства и нарушение слуха. Стрептомицин противопоказан при повышенной чувствительности к нему, при органических поражениях нервной системы, особенно вестибулярного аппарата, слухового нерва и при остром нефрите.
При лечении одним рифампицином или стрептомицином через 2-4 месяца развивается устойчивость туберкулезных микобактерии, которую можно предотвратить применением препаратов различного механизма действия. Поэтому вначале используют рифампицин, затем — стрептомицин, а после этого — производные гидразида изоникотиновой кислоты: фтивазид, тубазид, метазид и др. Последние являются бактериостатическими и бактерицидными препаратами, особенно активными в отношении микобактерии туберкулеза. Детям до 1 года фтивазид назначают из расчета: 0,02-0,3 г на 1 кг массы тела в сутки в 3 приема, с 2 до 3 лет — по 0,3-0,5 г, от 3 до 7 лет — по 0,6- 0,7 г, от 8 до 15 лет -от 0,5 до 1 г в сутки, на курс от 40 до 250 г. Общие дозы рифампицина, стрептомицина и производных гидразида изоникотиновой кислоты зависят не только от возраста детей, но и от течения болезни и переносимости препаратов.
Натриевую соль ПАСК детям в настоящее время назначают редко из-за ее выраженного аллергизирующего действия. Витамин D2 применяют только при лечении туберкулезной волчанки у больных без активного туберкулеза внутренних органов, так как установлено, что он способен активизировать туберкулезный процесс в легких, лимфатических узлах и в костно-суставном аппарате. Наиболее целесообразно использование витамина D2 при язвенной форме туберкулезной волчанки, а также в целях предупреждения рецидивов этого заболевания. Детям до 10 лет его назначают по 10 000-15 000 ЕД в сутки во время еды в 2-3 приема, а от 11 до 16 лет — по 20 000- 25 000 ЕД 2-3 раза в сутки в течение 2-3 мес. Лечение контролируют пробой Сулковича.
Противотуберкулезное лечение проводят на фоне бессолевой диеты и увеличенного содержания в ней белка. Вследствие того, что Na+ и С1 усиливают воспаление, снижение в рационе количества хлорида натрия не только уменьшает воспалительный потенциал пораженных тканей, но и служит предупреждению аллергических осложнений. В лечении туберкулеза кожи широко используют витамины, особенно аскорбиновую кислоту, рутин, кальция пантотенат, которые снижают проницаемость сосудов, уменьшают пролиферативные изменения в тканях и действуют десенсибилизирующе.
Наружное лечение также не утратило своего значения. При скрофулодерме применяют 5-10 % дерматоловую мазь, примочки этакридина лактата на язвенные поверхности, а в фистулезные ходы-10% йодоформную эмульсию. При бородавчатом туберкулезе кожи используют 30 % резорциновую пасту, криодеструкцию, а также диатермокоагуляцию, рентгено- или радиотерапию.
Весьма полезны при многих формах туберкулеза кожи гелиотерапия, УФО и санаторно-курортное лечение. Особенно благотворно действие курортотерапии в период ремиссии, что предупреждает рецидивы на долгие годы. Показано пребывание на курортах Крыма, Средней Азии и Башкирии.
Профилактика туберкулеза кожи. Огромное влияние на заболеваемость туберкулезом оказывают окружающая среда и социальные факторы. Все, что неблагоприятно действует на состояние макроорганизма, ослабляет его резистентность и иммунитет, способствует возникновению и ухудшает течение туберкулезного процесса. Это учитывается при организации борьбы с туберкулезом в нашей стране, где особое внимание уделяется здоровью детей и подростков, их питанию, организации правильного режима учебы, труда и отдыха. В целях профилактики органного туберкулеза, в том числе туберкулеза кожи, осуществляются активные оздоровительные мероприятия государственного масштаба. Рациональное диспансерное наблюдение, трудоустройство подростков, обеспечение детей всех возрастов в летнее время пребыванием в загородных условиях, предоставление бесплатного лечения как в стационаре, так и амбулатории, обеспечение дополнительной жилплощадью и санаторно-курортным лечением привели к резкому снижению заболеваемости туберкулезом внутренних органов и практическому исчезновению кожных форм туберкулеза.
Источник
![]()
Специфические поражения кожи могут развиваться в любом периоде туберкулезной инфекции. Данный раздел сайта посвящен описанию специфических процессов в коже, связанных преимущественно с первичным периодом туберкулезной инфекции. Наряду с разными формами туберкулеза кожи, рассматривается также и узловатая эритема, представляющая собой не собственно туберкулезный процесс, а его важный аллергический феномен.
![]()
Классификация туберкулеза кожи у детей. Синонимы
- Туберкулез кожи, связанный с первичным комплексом
а. Первичный фокус (инокуляционный туберкулез, туберкулезный шанкр).
б. Поражения кожи, возникающие при туберкулезе прилежащих лимфатических узлов (скрофулодерма, коликвативныи туберкулез кожи).
2. Гематогенный туберкулез кожи.
а. Специфические изменения, возникающие при гематогенной диссеминации:
— множественные мелкие поражения (папулонекротический туберкулез кожи);
— одиночные крупные поражения (бородавчатый туберкулез);
— вторичные поражения кожи при подкожных и внутримышечных туберкулезных абсцессах.
б. Поздние поражения. Хронический или прогрессирующий туберкулез кожи.
3. Туберкулез кожи, возникающий при реинфекции (экзогенная реинфекция).
4. Инъекционные абсцессы.
Проявление и распространение туберкулеза кожи у детей
В литературе, посвященной туберкулезу у детей, имеется множество сообщений о первичной туберкулезной инфекции кожи и слизистых оболочек, но все они ограничиваются описанием одного — двух наблюдений. В связи с этим создается впечатление о редкости подобных поражений.
В то же время явные хорошо видимые поражения пропускаются, так как клиницисты весьма мало знакомы с клиническими проявлениями туберкулеза кожных покровов и ориентированы преимущественно на легочную локализацию первичной инфекции. Правильное распознавание первичного туберкулеза кожи имеет существенное значение в освещении ряда вопросов эпидемиологии туберкулеза.
Первичный туберкулез кожи (первичный фокус) локализуется, как правило, на участках кожи, наиболее подверженных травме и загрязнению. Так, первичный фокус обычно находят на лице, па волосистой части головы, на передней поверхности голени у колена, реже — на кисти и предплечье. Описаны отдельные случаи первичного туберкулезного фокуса, локализующегося в области ануса и на ягодицах, также связанные с травмой.
Более половины детей с установленным туберкулезом кожи находились в тесном контакте со взрослыми бактериовыделителями: родителями, родственниками, гостями. У трети из них была установлена предшествовавшая заболеванию травма — от небольшой царапины до несчастного случая на транспорте. Туберкулезная инфекция, проникшая через раненую поверхность, обычно проявлялась спустя 2—4 нед, когда само повреждение нередко успевало зажить. Размеры вновь развившегося поражения кожи были меньше, чем первоначальное повреждение.
Предшествовавшая травма облегчала диагностику туберкулеза кожи, который из-за своей слабой выраженности и безболезненности мог бы в иных условиях остаться незамеченным. Специфические изменения кожи в этих случаях нисколько не напоминали язвы, образующиеся на месте введения вакцины БЦЖ. Они производили впечатление поверхностных субэпидармальных процессов. Над поверхностью эпидермиса и частичной его толще определялись серебристые слипшиеся чешуйки. При легком надавливании на пораженную зону предметным стеклом описанные изменении как бы просвечивают, создавая картину, напоминающую яблочное желе. Сам процесс производит впечатление поверхностного, напоминающего экскориацию, и нередко остается незамеченным. Одной из наиболее характерных черт данной формы туберкулеза является наличие множественных мелких узелков вокруг основного очага поражения. Каждый из этих мелких узелков является миниатюрным повторением главного фокуса. Биопсия подтверждает, что центральный фокус и окружающие его узелки состоят из специфической грануляционной ткани. После заживления на месте каждого из узелков остается небольшое кратерообразное углубление, окружающее более крупный центральный рубец. Для последнего характерны ровная и гладкая поверхность в центральной части и четко очерченные приподнятые края.
Подробнее по теме: ТУБЕРКУЛЕЗ
Оценка статьи:
(Пока оценок нет)
Загрузка…
Источник
Первичный туберкулез кожи
Первичный туберкулез кожи у детей редко встречается в США, но с наибольшей частотой у детей раннего и младшего возраста. Первичное поражение обусловлено туберкулезной микобактерией, которая внедряется в измененную кожу или слизистую оболочку в месте ее повреждения. Излюбленной локализацией служат подбородок, губы, нос, ноги и гениталии. Первичные изменения, называемые туберкулезным шанкром, появляются через 2-3 нед после внедрения микроорганизма. Красно-коричневая папула постепенно увеличивается в размере и изъязвляется, образуя вялотекущую, твердую, четко отграниченную язву. Некоторые кожные элементы покрываются коркой, что напоминает импетиго, а другие возвышаются и становятся бородавчатыми по краям. Примерно через 3-4 нед появляется регионарная аденопатия с лимфангитом или без него.
Первичное повреждение представляет собой туберкулезную гранулему с казеозным некрозом. Туберкулезную микобактерию обнаруживают в области повреждения кожи и регионарном лимфатическом узле. Клинически гранулема может напоминать сифилитический шанкр или глубокую грибковую инфекцию. Спотанное заживление совпадает с развитием иммунитета и кальцификацией кожных изменений и пораженных лимфатических узлов. Показано лечение противотуберкулезными препаратами.
Милиарный туберкулез
Милиарный туберкулез редко может быть представлен кожными изменениями. Они обусловлены гематогенным проникновением большого числа микобактерий. Изменения представлены симметричными эритематозными папулами, покрывающимися корками и изъязвляющимися. Может появиться зуд. При этом часты подкожные гуммозные узлы. В активном элементе легко обнаруживают микобактерии. Во избежание скоротечного процесса необходимо провести активную противотуберкулезную терапию.
Простая волчанка
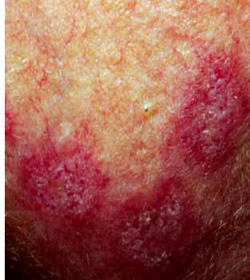
Простая волчанка у детей, к счастью, редко встречается в настоящее время и представляет собой реинфекцию туберкулеза у детей с развившимся иммунитетом за счет ранее произошедшего инфицирования. Инфекция развивается после инокуляции в травмированную кожу микобактерий или дренирования туберкулезного лимфатического узла. Типичные элементы представляют собой мелкие, красного цвета папулы, развивающиеся в мелкие узелки. При исследовании с помощью диаскопии эти элементы выглядят четко очерченными желто-коричневыми пятнами. Непрерывное прогрессирование сопровождается периферическим распространением узелков с образованием неправильных бляшек разного размера, часто со спонтанным заживлением в центре. Обычно они изъязвляются и приводят к сильному обезображиванию с образованием атрофических и гипертрофических рубцов.
Простая волчанка чаще всего локализуется на голове и шее, но ни один участок тела не гарантирован от поражения. Вовлечение в процесс слизистых оболочек носа, щек и конъюнктивы приводит к их выраженной деформации. Характерно хроническое (в течение многих лет) течение и нередко персистирование бляшек. Гистопатологические изменения характерны для туберкулезной гранулемы без казеозного распада. Микроорганизмы обнаружить очень трудно. Мелкие поражения можно иссечь. Лечение противотуберкулезными препаратами обычно предупреждает их дальнейшее распространение и приводит к инволюции.
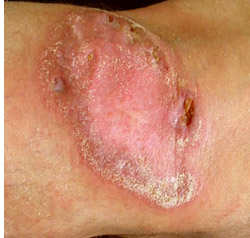
Скрофулодерма
Скрофулодерма у детей обусловлена инфицированием кожи микобактериями при казеозном туберкулезном шейном лимфадените. Инфекционный процесс начинается в области гортани, и считается, что ее вызывает молоко, зараженное микобактериями туберкулеза. Лимфатические узлы увеличиваются, они начинают флюктуировать, изменяется лежащая выше кожа, на которой образуются струп, язвы и множественные фистулы. Выздоровление сопровождается образованием рубцов с перемычками. Казеозные туберкулезные бугорки обнаруживаются в глубоких слоях дермы и подкожной жировой ткани. Легко выявляются туберкулезные палочки.
Скрофулодерма иногда может напоминать актиномикоз, споротрихоз и пиогенный лимфаденит. Течение вялое, и общая симптоматика обычно отсутствует. Как правило, эффективно лечение противотуберкулезными средствами. Туберкулиды представляют ряд инфекционных кожных поражений, связанных с гиперчувствительностью к туберкулезным палочкам. Чаще всего развивается реакция по типу папулонекротических туберкулидов. Они появляются группами в виде симметрично расположенных стерильных папул, изъязвляющихся в центре с последующим заживлением и четко очерченными, круглыми, атрофическими рубцами. Излюбленной локализацией служат разгибательные поверхности рук и ног и тыльная сторона кистей и стоп. Гистологически выявляют сочетание неспецифического воспаления, туберкулезных гранулем и минимального казеоза наряду с облитерирующим васкулитом в глубоких слоях дермы. Длительность течения различна, но кожные проявления обычно исчезают после излечения больного от первичной инфекции.
Скрофулезный лишай
Скрофулезный лишай, другая форма туберкулид, характеризуется группами розового или красного цвета папул, размером с булавочную головку, образующих крупные бляшки, главным образом на туловище. Клинически и гистологически они могут напоминать саркоидоз. В таких случаях в пользу туберкулеза свидетельствует гиперчувствительность к туберкулину. Заживление происходит без образования рубца.
Инфицирование атипичными микобактериями (гранулема плавательных бассейнов)
Инфицирование атипичными микобактериями (гранулема плавательных бассейнов) может сопровождаться кожными изменениями у детей. Mycobacterium marinum, обнаруживаемый в организме морских рыб и плавательных бассейнах, ответствен за большую часть этих изменений. Гранулема плавательных бассейнов обычно начинается с изменения кожи на месте травмы, которое служит входными воротами инфекции. Чаще всего они локализуются на коленных и локтевых поверхностях. Примерно через 3 нед после инокуляции организма развиваются единичные или множественные красноватые папулы, медленно увеличивающиеся в размере и образующие узелки. Иногда они разрываются, покрываясь плотными коричневыми корками. Общие симптомы и регионарный лимфаденит отсутствуют.
Гранулемы, обусловленные М. marinum, могут симулировать споротрихоз или пиодермию. В биоптате зрелого кожного элемента определяется гранулематозная инфильтрация с туберкулезоподобным строением и казеозным некрозом. Внутриклеточно расположенные микроорганизмы можно идентифицировать в гистиоцитах при соответствующей окраске. Посев материала из гранулемы следует инкубировать при температуре 30-33 °С, так как М. marinum не растет при температуре 37 °С. Этот микроорганизм фотохромогенный, т. е. колонии изменяют цвет (с белого на желтый) при экспозиции дневного света.
Специфического лечения не существует, так как эти микроорганизмы резистентны к противотуберкулезным препаратам. В некоторых случаях были эффективны тетрациклин, миноциклин и бактрим. Мелкие элементы можно иссекать, однако нередко они рецидивируют. Спонтанного излечения можно ожидать в течение нескольких лет.
См. также
Источник
