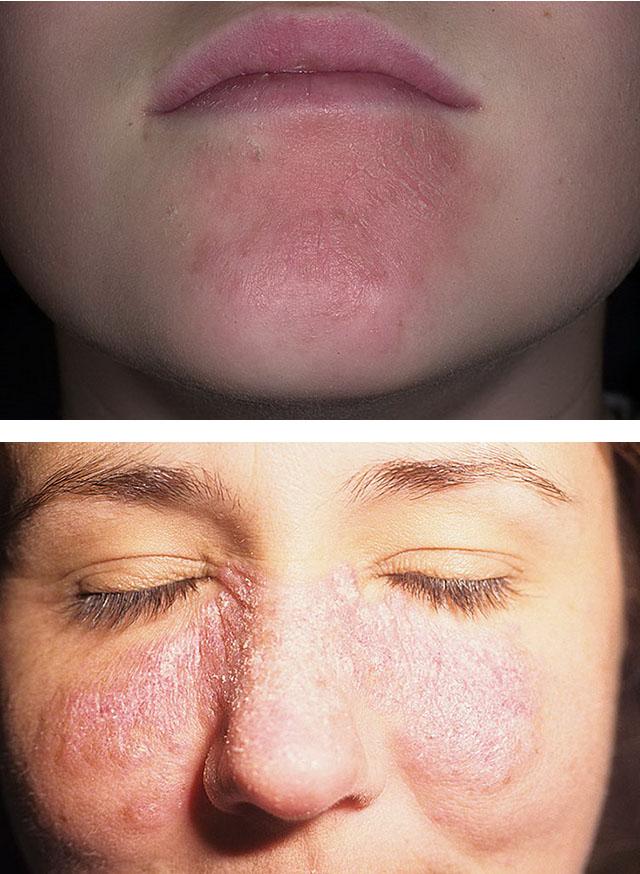
Шелушение и уплотнение кожи на лице
 Нередким поводом для обращения к косметологам и дерматологам является шелушение кожи на лице. Причем чаще всего консультации специалиста предшествует период безуспешного самолечения с использованием разнообразных средств ухода, методов народной медицины и даже лечебных аптечных мазей.
Нередким поводом для обращения к косметологам и дерматологам является шелушение кожи на лице. Причем чаще всего консультации специалиста предшествует период безуспешного самолечения с использованием разнообразных средств ухода, методов народной медицины и даже лечебных аптечных мазей.
…
Для устранения шелушения кожи лица необходимо воздействие не столько на сам симптом, сколько на причину его появления. Поэтому грамотная диагностика является залогом успешного лечения. Универсальное средство от шелушения кожи лица – это миф. Каждому пациенту требуется собственная схема терапии для ликвидации основных проявлений или улучшения состояния. И подбирать ее должен врач.
Почему возникает шелушение?
Шелушение обычно появляется, когда на поверхности кожи образуется отслаивающийся избыточный слой отмерших клеток эпителия или чрезмерное нарастание рогового слоя. Такой симптом свидетельствует о нарушении естественных процессов ороговения и отторжения. Формирующиеся при этом пластинки могут иметь разную форму, толщину, площадь и плотность прикрепления к подлежащим слоям. В зависимости от их размера выделяют чешуйчатое, мелко- и крупнопластинчатое, отрубевидное шелушение. Оно также может быть очаговым, локальным (без четких границ) и распространенным.
Шелушение чаще всего возникает после повреждения поверхностных или глубоких слоев дермы. При этом в качестве основного этиологического фактора могут выступать агрессивные химические вещества, избыточная инсоляция, неблагоприятные метеорологические условия, разнообразные микроорганизмы и антитела к собственным клеткам кожи. Шелушение может также быть признаком гиповитаминозов, заболеваний желудочно-кишечного тракта, нарушения обмена веществ, гормонального дисбаланса и аллергических реакций. А иногда оно возникает вследствие неправильного ухода.
Про шелушение также говорят, если на коже появляются отслаивающиеся поверхностные корочки. Чаще всего они образуются после подсыхания лимфы и сукровицы, которые выделяются из трещинок или лопающихся пузырьков при некоторых дерматологических болезнях.
Основные причины шелушения кожи:
- нерациональное использование обезжиривающих косметических средств;
- применение неподходящих по типу кожи или некачественных кремов, лосьонов и масок, что особенно критично в периоды гормональной перестройки организма;
- злоупотребление местными средствами на основе спиртов, что нередко бывает у подростка, имеющего прыщи и шелушение кожи на лице;
- аллергическая реакция в ответ на поступление аллергена с пищей или при его непосредственном контакте с кожей;
- период активного восстановления кожи после агрессивных косметических процедур, чаще всего появляется шелушение после чистки лица и дермабразии;
- пренебрежение средствами защиты при работе на улице в неблагоприятных метеоусловиях, при загаре под солнцем или в солярии;
- частое мытье с ощелачивающим мылом без последующего увлажнения кожи;
- гиповитаминоз А, Е, В, недостаток цинка, селена и ряда других микроэлементов;
- разнообразные дерматологические заболевания инфекционной и неинфекционной этиологии.
В некоторых случаях обусловленное неправильным уходом и гиповитаминозом шелушение поддерживается на фоне неадекватного самолечения. Ведь страдающие от дерматологических проблем люди обычно спрашивают, чем мазать лицо, вначале у своих знакомых и фармацевтов. Используя разнообразные маски, крема и даже кортикостероидную мазь, они зачастую усугубляют свое состояние. Поэтому лечение шелушения кожи лица должен назначать специалист после установления истинной причины этой проблемы.
Основные проявления
Шелушение на лице редко бывает изолированным симптомом. Оно может сопровождаться сухостью кожи с ощущением стягивания. Иногда шелушению предшествует появление везикул (мелких пузырьков) и пустул (гнойничков), папул, волдырей, подкожных узлов, пятен и других местных дерматологических симптомов.
Цвет кожных чешуек может быть различным. При отсутствии дерматологических заболевания они бело-серые, матовые или полупрозрачные и образуются на слегка розоватой коже. Но иногда очаги шелушения имеют необычную окраску. Например, они могут быть красно-розовыми, багрово-синюшными, серебристыми. Это зависит не только от характера самих чешуек, но и от состояния кожи в их основании. Воспаление, застойные явления, уплотнение и утолщение дермы – все это влияет на цвет патологических очагов.
Нередко такие шелушащиеся пятна четко отделяются от окружающей здоровой кожи, имея явно просматривающиеся границы или периферический ободок со свежими элементами сыпи. Но шелушение может быть и диффузным. Это чаще всего связано с погрешностями ухода, гиповитаминозами, нарушениями обмена веществ и врожденными отклонениями в процессах ороговения и регенерации.

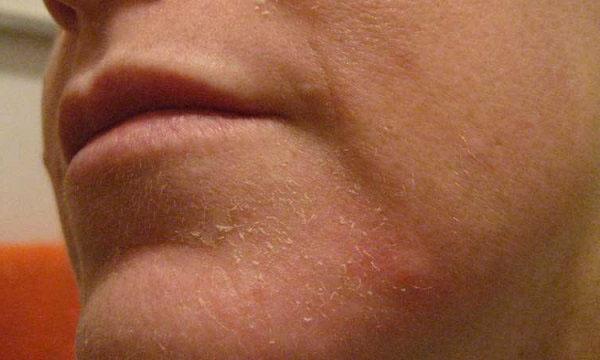
Шелушение при сухой коже лица может сопровождаться появлением серозных корочек в местах растрескивания эпидермиса. Особенно часто они обнаруживаются в углах рта и у крыльев носа. А в случае присоединения вторичной бактериальной инфекции здесь могут образовываться пустулы, мокнутие и достаточно грубые серозно-гнойные корки с глубокими болезненными трещинами.
Периодически усиливающееся постоянное шелушение без признаков активного воспаления кожи – повод для расширенного диагностического поиска. Оно может сопровождаться изменением состояния кожного покрова и ногтей, признаками поражения внутренних органов и ухудшением нервно-психического состояния. В этом случае необходимо искать причину нарушения обмена веществ. Такая полиморфная симптоматика может быть обусловлена не только недостатком потребления витаминов и микроэлементов, но и нарушением их всасывания в желудочно-кишечном тракте или эндокринными заболеваниями.
Грамотный врач при обращении пациента с жалобами на шелушение, зуд и покраснение кожи на лице не ограничивается выяснением особенностей ухода за кожей. Необходим общий осмотр с оценкой состояния внутренних органов и выявления признаков первичных заболеваний. И иногда основное лечение пациенту назначает не дерматолог или косметолог, а терапевт, гастроэнтеролог или эндокринолог.
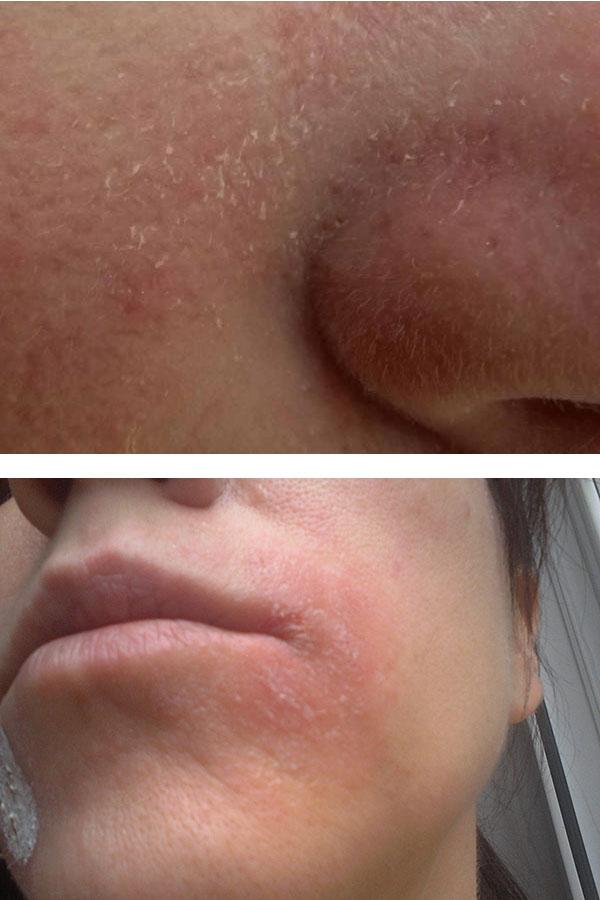
Шелушение как признак дерматологических заболеваний
Появление отслаивающихся чешуек кожи может быть признаком многих дерматологических заболеваний. При этом использования косметических средств и процедур будет недостаточно, требуется комплексное воздействие с тщательным индивидуальным подбором препаратов. Так как избавиться от шелушения на лице невозможно без воздействия на основные звенья патогенеза, необходимо как можно раньше обратиться к врачу для обследования и установления точного диагноза. А самолечение может способствовать осложненному течению заболевания.
При дерматологических болезнях шелушение в большинстве случаев относится к вторичным симптомам. Оно появляется лишь через некоторое время на фоне папул, везикул или узловатых изменений и является признаком закономерного развития патологических очагов. Характер образующихся чешуек при этом зависит от этиологии заболевания и наличия примеси кожного сала, лимфы или серозно-гнойных выделений.
Основные дерматологические заболевания, которые могут приводить к шелушению кожи на лице:
- контактный дерматит;
- периоральный дерматит (с локализацией кожных изменений вокруг рта);
- экзема;
- псориаз;
- себорейный дерматит;
- нейродермит, называемый также атопическим дерматитом;
- дерматофитные микозы;
- различные формы лишая;
- системная красная волчанка;
- доминантный и Х-сцепленный ихтиоз;
- ксероз.
Большинство этих заболеваний является приобретенными. Лишь ихтиозы относятся к наследственно обусловленным состояниям, приводя к характерному поражению всего кожного покрова еще до рождения ребенка. При атопическом дерматите также прослеживается врожденная предрасположенность, связанная с нарушениями функционирования иммунной системы. В основе патогенеза этого заболевания лежат сенсибилизация к разнообразным аллергенам, изменения на уровне иммунорегуляторных клеток и нейровегетативный дисбаланс.
Некоторые болезни, приводящие к шелушению
Псориаз
Является хроническим неинфекционным заболеванием с достаточно сложным патогенезом. Он приводит к появлению на коже красных зудящих очагов, которые имеют тенденцию к распространению и слиянию. Псориатические очаги на лице – нечастое явление, в этом случае говорят об атипичной форме болезни. Ведь излюбленными местами высыпаний при псоризе являются разгибательные поверхности конечностей и туловище. Характерные бляшки состоят из множества папул, покрытых плотными восковидными чешуйками. При снятии поверхностных наслоений или поскабливании псориатического очага шелушение усиливается и появляется симптом кровяной росы (точечное выделение мельчайших капелек крови).
Высыпания при псориазе преимущественно локализуются около глаз, бровей и носогубных складках. Но существует и особая форма болезни – себорейный псориаз. При этом бляшки формируются в местах с усиленным образованием кожного сала, преимущественно на границе волосистой части головы, носощечных складках и заушных областях. Это заболевание дифференцируют в первую очередь с себореей (себорейным дерматитом).
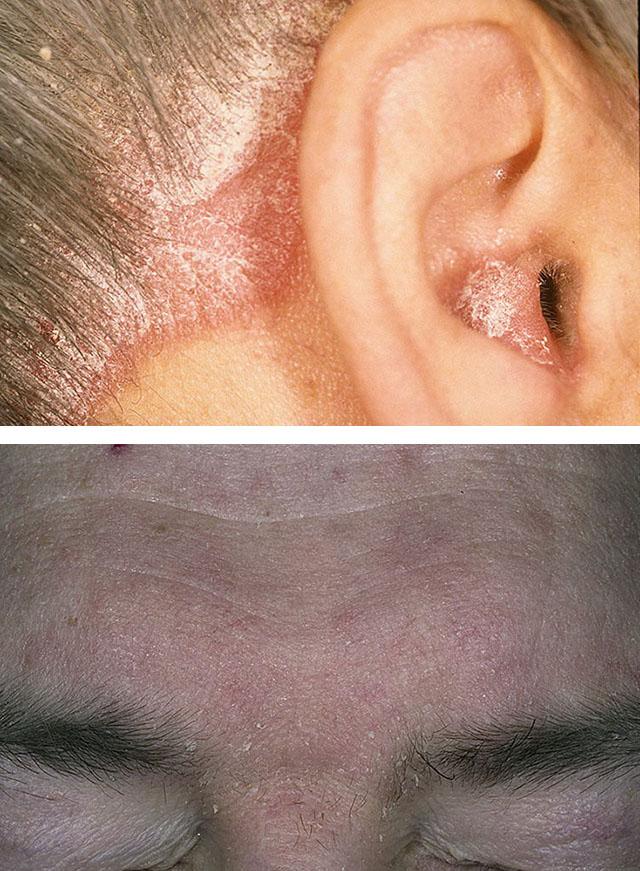
1. Псориаз волосистой части головы
2. Себорейный дерматит
Себорея
Связана с нарушением функционирования сальных желез. При этом патологические очаги могут появляться на лице, за ушами и на волосистой части головы. Прослеживается зависимость выраженности заболевания от гормонального статуса, именно поэтому себорея чаще выявляется у мужчин и подростков. У женщин ее дебют может быть обусловлен снижением уровня экстрогенов при нарастании концентрации андрогеноподобных веществ. Но иногда себорея появляется при некоторых неврологических заболеваниях (например, при болезни Паркинсона) и приеме лекарств, вызывающих нейроэндокринные нарушения.
Выделяют 2 формы себореи: сухую и жирную. Раздражение, сухость, кожный зуд и сильное шелушение – основные симптомы сухого себорейного дерматита. При этом красно-розовые зудящие очаги появляются в области бровей и на щеках, они также могут затрагивать зону роста ресниц. Изменения носят симметричный характер и нередко захватывают кожу головы. При жирной себорее кожа плотная, утолщенная, покрыта постоянно выделяющимся избыточным количеством сала. Нередко возникают угри и вторичная грибковая инфекция. Чешуйки плотные, грубые, толстые, жирные.
Системная красная волчанка
СКВ является заболеванием с аутоиммунным механизмом поражения кожи лица. Появляющиеся при этом высыпания локализуются преимущественно в носощечных областях, приводя к формированию характерной «бабочки». Системной красной волчанке свойственны эритема, инфильтрация и фолликулярный гиперкератоз кожи. Через некоторое время они сменяются рубцовой атрофией, которая начинает формироваться из середины очага.
У пациентов со значительным стажем заболевания на лице имеются все возможные виды кожных изменений. В центре давно существующего волчаночного очага располагается зона ровной гладкой тонкой атрофичной кожи белого цвета. Она окружена валиком инфильтрации, покрытом сухими плотно сидящими чешуйками с шиповидными выростами на нижней стороне. А на периферии имеется венчик гиперемии с четкими границами. Свежие очаги – это красные пятна с сухой поверхностью.
Периоральный дерматит
Является одним из самых частых заболеваний, приводящих к шелушению на лице. Он характеризуется появлением эритематозных шелушащихся пятен и папуло-пустулезной сыпи вокруг рта и на подбородке. В патологический процесс никогда не вовлекается красная кайма губ, нередко вдоль нее даже имеется узкая полоса неизмененной кожи. Кожные изменения не имеют четких границ, а элементы сыпи склонны к группированию и постепенной трансформации. Очень часто при периоральном дерматите пациенты самовольно применяют кортикостероидный крем от шелушения кожи лица. Такая тактика является неверной. Ведь гормональные средства сами поддерживают это заболевание, хотя и помогают снизить остроту основных симптомов.
Что делать, если шелушится кожа на лице
Однозначно ответить на вопрос, что помогает от шелушения на лице, невозможно. Лечебная тактика будет зависеть от основной причины, наличия других симптомов и выраженности кожных изменений. Для этого необходимо комплексное обследование, в том числе с проведением лабораторной и инструментальной диагностики. Поэтому оптимальным решением будет обращение к врачу.
Если шелушение обусловлено погрешностями ухода, неправильным подбором косметики или косметическими процедурами, будет достаточно помощи грамотного косметолога. Специалист поможет правильно подобрать крем, порекомендует подходящий способ ежедневного очищения кожи. Иногда действенными оказываются народные средства: разнообразные маски и умывания отварами трав. Но применять их можно лишь после согласования с косметологом и исключения аллергии.
Маска для лица от шелушения обычно используется с целью увлажнения и питания кожи, уменьшения ее раздражения. В нее могут входить овсяные хлопья, мед, льняное или оливковое масло, яичный желток, овощные пюре и соки.
Так как убрать косметическую проблему в домашних условиях не всегда возможно, косметолог может рекомендовать салонные процедуры. При этом по показаниям проводятся щадящее аппаратное очищение кожи, сеансы биоревитализации и мезотерапии, интенсивные курсы с применением грязевых аппликаций, аптечных и альгинатных масок, витаминных и аминокислотных «коктейлей».
Стойкое шелушение, наличие очагов и сыпи – повод для обращения к дерматологу. После осмотра врач может дать направление на дополнительное обследование или на консультацию к другим специалистам. Иногда помимо дерматологического лечения может потребоваться помощь аллерголога, гастроэнтеролога, гепатолога, эндокринолога. Врач может назначить витамины, мази и крема с увлажняющим, отшелушивающим, противозудным и регенеративным действием. При некоторых заболеваниях показаны антибактериальные или противогрибковые препараты, иногда проводится стероидная терапия. Назначаются также витамины группы В, А и Е, минеральные комплексы.
При любых дерматологических заболеваниях необходим правильный повседневный уход, для этого в ряде случаев требуется применение специально разработанных аптечных средств. При периоральном дерматите рекомендуется сменить зубную пасту, ведь ее компоненты нередко и являются причиной стойкой аллергической реакции с появлением высыпаний около рта.
Источник
Клиника базалиомы. Базалиома наблюдается с одинаковой частотой у мужчин и женщин, наиболее часто после 40 лет. Есть описания базалиом у детей. Новообразования могут появляться на любом участке кожного покрова, но чаще всего они обнаруживаются на коже лица.
Единой классификации базалиом не существует. Среди них наблюдаются многочисленные переходные формы, и отдельные типы имеют свои разновидности. Многими авторами принято условно выделять поверхностную, опухолевую, язвенную и склеродермоподобную формы.
Поверхностная базалиома часто бывает множественной. Характеризуется появлением шелушащихся розового цвета пятен с четкими контурами, овальной, округлой или полигональной формы. По периферии этих элементов наблюдается слегка возвышающийся валик, состоящий из мелких, плотных, слегка поблескивающих при боковом освещении узелков («кожных жемчужин»). Со временем цвет опухоли меняется на темно-розовый, коричневатый. Среди поверхностных эпителиом выделяют рубцующуюся разновидность (epithelioma basocellulare planum cicatricans). Она представляется в виде медленно растущего очага полициклических очертаний, по периферии которого имеются «жемчужины», мелкие изъязвления, корки, а в центральной части — явления атрофии.
Педжетоидная эпителиома (epithelioma basocellulare pagetoides) отличается наличием одного или нескольких очагов красноватого или красновато-коричневого цвета с неровной поверхностью за счет атрофических изменений, поверхностных изъязвлений. Характерна также неравномерность окраски и пигментации. В периферической зоне прослеживается возвышающийся валик из «жемчужин». Очаги могут достигать довольно крупных размеров и принимать экзе-моподобный, псориазиформный характер с преимущественной локализацией в области туловища, лица.
Пигментированная форма (epithelioma basocellulare pigmentosum) характеризуется точечной или сетевидной коричневатой, синеватой или фиолетовой пигментацией по всей поверхности опухоли либо по периферии и может напоминать преканцерозный меланоз Дюбрейля или меланому. Преобладающая локализация — туловище, лицо.
Опухолевый тип базалиомы начинается с появления мелкого узелка полушаровидной формы, слегка возвышающегося над уровнем кожи, который в течение нескольких лет достигает 1,5-3 см в диаметре. Поверхность опухоли гладкая, бледно- или застойно-розового цвета с просвечивающими телеангиэктазиями, иногда покрыта чешуйками. На поздних стадиях возможно изъязвление в центре или по периферии с образованием желто-коричневых корок (опухолево-язвенная форма). В зависимости от величины опухоли различают мелко- и крупноузелковую формы. При слиянии нескольких элементов может образоваться крупная, с бугристой поверхностью опухоль (конглобированная форма). В некоторых случаях узлы в значительной степени возвышаются над уровнем кожи или располагаются на ножке (фиброэпителиальная форма), наиболее часто в области туловища, поясницы.
Язвенная базалиома может быть следствием эволюции поверхностной или опухолевой разновидности, либо первичным вариантом опухоли. Наиболее частая разновидность этого типа — разъедающая язва (ulcus rodens), характеризующаяся более интенсивным ростом, чем предыдущие формы. Проникая довольно глубоко, она может вызвать тяжелые разрушения, главным образом, вокруг естественных отверстий (нос, губы, веки). Язвы неправильной формы с неровным рельефом, иногда покрыты плотно прилегающей коркой, окружены массивным инфильтратом, нередко спаянным с подлежащими тканями. Размеры инфильтрата больше самой язвы.
Значительно более редкой разновидностью является проникающая базалиома (basalioma terebrans), отличающаяся интенсивным периферическим и глубинным ростом. Поражения, локализующиеся на лице, способны разрушить крылья носа, ушные раковины, веки, глазное яблоко, могут распространяться на придаточные пазухи, слуховые проходы. При локализации на туловище язвенные дефекты захватывают участки до размеров нескольких ладоней. Края язв полициклических очертаний, иногда подрытые. Язвенные дефекты могут достигать мышечной и костной тканей. Проникающие базалиомы рецидивируют даже после радикального глубокого и широкого удаления. Они часто появляются на участках кожи, получивших недостаточную дозу лучевой терапии. Прогноз серьезный.
Вегетирующая разновидность (Basalioma vegetans) может быть вариантом как язвенной, так и опухолевой форм базалиомы. Представляется в виде бородавчатых, папилломатозных разрастаний, с наклонностью к кровоточивости и распаду. Такая базалиома иногда достигает гигантских размеров.
Склеродермоподобную базалиому (epithelioma basocellulare sclerodermiforme) скорее следовало бы отнести к поверхностному типу опухоли, чем к самостоятельному типу. Она выглядит как четко отграниченная, плотная, плоская или слегка возвышающаяся бляшка желтоватой или белесоватой окраски. Периферический валик обычно отсутствует. В центре бляшки могут наблюдаться атрофические изменения, явления дисхромии, телеангиэктазии. Изъязвляется редко. Чаще бывает на лице.
Наследственная разновидность базалиомы является одним из проявлений синдрома Горлина — Гольтца.
Течение базалиомы, как правило, хроническое, рост медленный, за исключением ulcus rodens и ulcus terebrans. Считается, что классическая базалиома не метастазирует. В редких случаях, описанных в литературе, метастазирование происходило в регионарные лимфоузлы, редко — во внутренние органы.
B.Д. Eлькин
Читайте также в этом разделе:
- Что такое базалиома
- Диагностика и лечение базалиомы
- Вся информация по этому вопросу
Источник