Развитие придатков кожи ребенка
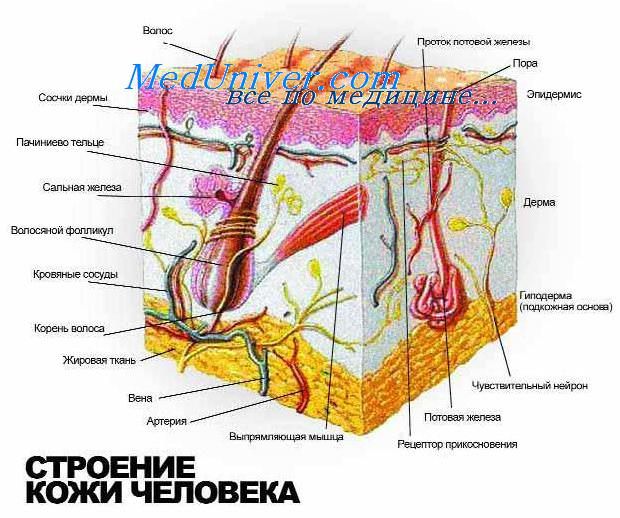
Кожа — наружный покров тела человека, служащий барьером между внутренней средой организма и внешней средой и участвующий в процессах обмена веществ, терморегуляции и др.
Кожа
Общая площадь поверхности кожи у новорожденных составляетпримерно 0,25 м2, к году она увеличивается до 0,43 м2.
Толщина различных слоёв кожи у детей до 3 лет в 1,5-3 раза меньше, чем у взрослых, и лишь к 7 годам она достигает показателей взрослого человека. Толщина эпидермиса у новорожденных колеблется от 0,15 до 0,25 мм, а у взрослого 0,25 -0,36 мм.
• Клетки эпидермиса у детей относительно далеко отстоят друг от друга, структура его рыхлая. Роговой слой у новорождённых тонок и состоит из 2-3 слоёв легко слущивающихся клеток. Зернистый слой развит слабо, что определяет значительную прозрачность кожи новорождённых и её розовый цвет. Базальный слой развит хорошо, однако в связи с недостаточной продукцией меланокортина в первые месяцы (иногда — годы) жизни функция меланоцитов снижена, и они вырабатывают относительно мало меланина, что определяет более светлый цвет кожи.
• Собственно кожа у новорождённых и детей раннего возраста имеет ряд особенностей. С 4-месячного возраста в коже ребёнка появляются первые элементы эластических волокон. Только к 6 годам гистологическое строение дермы приближается к таковому у взрослых, хотя коллагеновые волокна остаются еще тонкими, а эластические развиты относительно слабо.
Отличительная особенность кожи детей, особенно новорождённых, — слабая связь эпидермиса с дермой, что в первую очередь вызвано недостаточностью количества и слабым развитием якорных волокон. При различных заболеваниях эпидермис легко отслаивается от дермы, что приводит к образованию пузырей.
Поверхность кожи новорождённого покрыта секретом, близким к нейтральному, что определяет его слабую бактерицидную активность, но уже к концу первого месяца жизни рН значительно снижается. Нервные окончания кожи к моменту рождения развиты недостаточно, но функционально состоятельны и обусловливают болевую, тактильную и температурную чувствительность.
Кожа новорождённых и детей первого года жизни имеет хорошо развитую сеть капилляров. После года сеть широких капилляров постепенно уменьшается, а количество длинных узких — увеличивается. Развитие капиллярных структур заканчивается к 14-16 годам
Кожа детей грудного возраста содержит до 80% воды. С возрастом ее количество уменьшается, в основном за счет внеклеточной жидкости. У взрослых кожа содержит только 62% воды.
Кожа ребёнка первого года жизни в силу особенностей морфологической структуры, биохимического состава, богатой васкуляризации отличается нежностью, бархатистостью, эластичностью. В целом она тонкая, гладкая, поверхность её суше, чем у взрослых, отмечается склонность к шелушению. Вся поверхность кожи и волос покрыта водно-липидным слоем, или мантией, состоящей из водной и жировой субстанций. Мантия предохраняет кожу от влияния факторов окружающей среды, замедляет и предупреждает всасывание и воздействие химических веществ, служит носителем провитамина D, обладает антибактериальным действием, увеличивает прочность эпителия.
ОСОБЕННОСТИ ОСНОВНЫХ ФУНКЦИЙ КОЖИ
• У детей, особенно раннего возраста, защитная функция кожи низкая в связи с тем, что эпидермис имеет тонкий роговой слой, кератинизация выражена слабо, связь эпидермиса с дермой недостаточно прочна, в дерме слабо развита соединительная ткань, из-за недостаточного развития желёз поверхность кожи более сухая и её реакция близка к нейтральной, местный иммунитет недостаточно зрел. Состояние водно-липидной мантии отличается от её состояния у взрослых.
• Пигментообразующая функция кожи снижена, несмотря на большое количество меланоцитов, из-за их слабой стимуляции.
• Резорбционная функция кожи у детей повышена благодаря тонкости рогового слоя и, возможно, из-за недостаточного развития блестящего слоя, а также обильной васкуляризации. Поэтому при местном лечении токсические или гормональные мази могут оказывать выраженное системное действие.
• Выделительная функция кожи, связанная с потоотделением, несовершенна.
• Терморегулирующая функция кожи у детей снижена. В течение первых месяцев жизни теплоотдача доминирует над теплопродукцией в связи с относительно большой поверхностью тела, богатой васкуляризацией, значительным непосредственным испарением, несовершенством центра температурной регуляции. Вследствие этого легко происходит перегревание или переохлаждение ребёнка, что приводит к необходимости создания для него оптимального температурного режима.
• Дыхательная функция кожи у детей выражена в восемь раз сильнее, чем у взрослых, благодаря тонкому слою эпидермиса и богатой кровеносной капиллярной сети. Загрязнение кожи и смазывание обширных её участков различными мазями и кремами нарушает процесс кожного дыхания, что отрицательно сказывается на самочувствии ребёнка.
• Синтетическая функция кожи в детском возрасте осуществляется полноценно уже с возраста 3-4 нед. Под влиянием естественного или искусственного УФО в коже синтезируется витамин D3, недостаток которого приводит к развитию рахита.
• Кожа как орган чувств хорошо функционирует уже с рождения. С раздражением кожных покровов связано выявление почти всех рефлексов новорождённого. В связи с недостаточной дифференцировкой органов зрения и слуха в первый месяц жизни ребёнок узнаёт мать с помощью тактильного восприятия. В то же время чрезмерное раздражение кожи (например, мокрыми и грязными пелёнками) может вызвать беспокойство новорождённого, нарушения его сна и аппетита.
В целом кожа детей, особенно в течение первого года жизни, очень чувствительна к инфекции, химическим и физическим раздражителям, влиянию атмосферных факторов, перегреванию и переохлаждению, слабее защищена от проникновения в неё химических субстанций, легко мацерируется. Анатомо-физиологические особенности кожи диктуют необходимость тщательного соблюдения гигиены, щадящего температурного режима, запрета применения раздражающих и токсических веществ и др.
Сальные железы
Сальные железы начинают функционировать внутриутробно. Их секрет образует творожистую смазку, покрывающую всю кожу плода. Она защищает кожу от воздействия амниотической жидкости и облегчает прохождение плода через родовые пути. Сальные железы продолжают активно функционировать и на первом году жизни ребёнка, а затем их секреция снижается и вновь усиливается в пубертатном периоде. У подростков сальные железы часто закупориваются роговыми пробками, что способствует развитию угрей.
Потовые железы
• Формирование эккринных потовых желёз к рождению не заканчивается. Их выводные протоки недостаточно развиты и закрыты эпителиальными клетками. В течение первых 3-4 мес железы функционируют недостаточно. Потоотделение начинается с возраста 3- 4 нед. У детей раннего возраста оно появляется при более высокой температуре, чем у детей старшего возраста. По мере созревания потовых желёз, вегетативной нервной системы и терморегуляционного центра в головном мозге процесс потоотделения совершенствуется, его порог снижается. Структура желёз достигает полного развития к 5-7 годам жизни, а адекватное потоотделение возникает в 7-8 лет.
• Апокринные потовые железы начинают функционировать только с наступлением периода половой зрелости.
Волосы
Первичные волосы перед рождением или вскоре после рождения заменяются пушковыми за исключением области бровей, ресниц и кожи головы. Волосы у доношенных новорождённых не имеют сердцевины, а волосяной фолликул развит недостаточно, что обусловливает лёгкое выпадение стержня волоса и не позволяет формироваться фурункулам с гнойным стержнем. Кожа, особенно на плечах и спине, покрыта пушковыми волосами (lanugo), что более заметно у недоношенных детей. Брови и ресницы слабо развиты, в дальнейшем их рост усиливается. В период полового созревания волосы достигают своего окончательного развития.
Ногти
Ногти у доношенных новорождённых хорошо развиты и достигают кончиков пальцев. В первые дни жизни наблюдают временную задержку роста ногтей, в связи с чем на ногтевой пластинке образуется так называемая «физиологическая черта». На 3-м месяце жизни она достигает свободного края ногтя.
Дата добавления: 2016-12-05; просмотров: 1731 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
Кожа. Эмбриогенез кожи. Развитие кожи.Нижеследующий раздел представляет обобщенные краткие сведения по нормальному строению кожи и этапам ее развития в эмбриогенезе. Некоторые анатомические структуры, важные с точки зрения неопластических преобразований, будут описаны также в соответствующих главах, посвященных основным типам опухолей кожи (например, опухолям придатков, лимфопролиферативным новообразованиям). Строение меланоцитов является важным диагностическим критерием для меланоцитарных опухолей, но эти клетки встречаются также в немеланоцитарных опухолях кожи. Описание меланоцитов будет представлено как в данной главе, так и дополнительно в статье «Опухоли меланогенной системы». В норме кожа образована двумя различными по происхождению слоями. Наружный слой — производное эктодермы — это многослойный плоский ороговевающий эпителий, который не содержит сосудов и получает питание посредством обмена тканевой жидкости, а тканевая жидкость поступает из второго слоя — производного мезенхимы, располагающегося глубже и содержащего сосуды. Толщина эпидермиса различна и широко варьирует в зависимости от локализации на теле человека, наиболее толстый слой эпидермиса расположен на подошвах и ладонях, а самый тонкий — на веках и крайней плоти. Кожа располагается на подкожной жировой клетчатке, которую называют гиподермой, но она не является собственно частью кожи. Пучки волокон коллагена распространяются из дермы в гиподерму, обеспечивая механическую прочность кожи, в то время как подкожная жировая ткань создает ее относительную подвижность. Данные раннего (эмбрионального) развития важны в изучении кожных опухолей, так как некоторые из них (например, опухоли придатков кожи) имеют тенденцию повторять эмбриональные структуры. Нормальная кожа взрослого человека состоит из эпидермального слоя, сформированного четырьмя типами клеток: кератиноцитами (90%), меланоцитами (4-5%), клетками Лангерганса (4-5%) и клетками Меркеля (
Постепенно в течение эмбриогенеза дерма становится менее клеточной за счет увеличения коллагеновых и эластических волокон. К 12-й неделе беременности кровеносные сосуды начинают пролиферировать, но правильно сформированные сплетения не выявляются до конечных стадий эмбриогенеза. Нервы в дерме обнаруживаются уже в 5 недель беременности, со временем они про лиферируют, формируют запутанную сеть тонких волокон, которые заканчиваются как специализированные сенсорные рецепторы (рецепторы контакта Мейсснера в поверхностном слое дермы и пачиниевы рецепторы давления в глубоком слое дермы и подкожном слое). Между 60-м и 70-м днями эмбрионального периода эпидермальный слой становится стратифицированным плоскоклеточным эпителием, в котором появляются отдельные слои эпидермиса (базальные клетки, шиповатый, зернистый и роговой слои). К концу второго триместра беременности синтезируются белки кератина с более высокой молекулярной массой, то есть клетки содержат «большее количество зрелого цитокератина». В этот период дермо-эпидермальная граница, которая была плоской, становится волнообразной, формируя возвышения эпидермиса. Эти возвышения являются результатом инвагинации тысяч дермальных сосочков, содержащих петли капиллярной сети. К 24 неделям беременности кератинизация завершается и перидерма полностью бывает сформирована. Клетки Мерке-ля, обычно связываемые с эпителием волосяных фолликулов взрослых, и потовые железы не определяются в этот период (60—70 дней). Приблизительно в период от 70-го до 80-го дня беременности начинается развитие волосяного фолликула с появления мезенхимальных уплотнений, которые формируются непосредственно под отдельными скоплениями вытянутых крупных базальных клеток. Далее эти базальные клетки погружаются в основное вещество дермы, в зону мезенхимальных уплотнений. Эпителиальные элементы вначале формируют солидные структуры, которые в конечном счете становятся вытянутыми цилиндрическими и являются основой для не сформированных волосяных фолликулов. Мезенхимальные уплотнения, по-видимому, направляют это погружение и после завершения становятся сосочками, которые окружены герминативным базальным эпителием волосяных луковиц. Со временем фолликулярный эпителий дифференцируется во множество специализированных слоев, некоторые из нихявляются основой для эпителиальных опухолей придатков кожи. Апокринные железы происходят из поверхностных участков волосяных фолликулов. В процессе формирования клеток, выстилающих эти секреторные структуры, развивается как бы «обезглавленная» форма секреции, что является типичным для апокринной дифференцировки. Эккринные железы образуются в то же самое время в результате пролиферации базалоидных эпидермальных клеток, которые располагаются на верхушках возвышений и формируют тонкие колонки образующих гликоген клеток в основном веществе дермы. После достижения глубокого слоя на границе дермы и подкожных структур эти колонки становятся извитыми. Образование секрета сначала обнаруживается ультраструктурно как отграниченная мембраной вакуоль в отдельной эпителиальной клетке. Разрушением клетки вокруг этой вакуоли впоследствии и заканчивается формирование определенного секрета. Некоторые эккринные опухоли придатков кожи могут быть идентифицированы ультраструктурно на основании обнаружения этой эмбриональной формы образования секрета в неопластических клетках. Принимая во внимание, что все перечисленные компоненты кожи имеют уникальное или характерное отражение во многих кожных опухолях, что будет особо подчеркнуто в специальных разделах, посвященных конкретным новообразованиям, далее мы даем более полное описание основных структурных элементов кожи. — Также рекомендуем «Эпидермис кожи. Строение эпидермиса.» Оглавление темы «Основы дерматологии.»: |
Источник
Кожа ребенка состоит из двух слоев: эпидермиса и дермы. Толщина эпидермиса у новорожденного и детей раннего возраста невелика и составляет приблизительно 0,15 — 0,25 мм, а у взрослого человека — от 0,25 до 0,35 мм. Три слоя эпидермиса у детей имеют ряд особенностей. Базальный слой у новорожденных выражен хорошо и представлен двумя видами клеток: базальными и меланоцитами. У новорожденных детей белой расы вследствие недоразвития меланоцитов кожа светлая, у новорожденных африканцев — более темная, красноватого оттенка.
Чем меньше ребенок, тем зернистый слой кожи менее выражен, поэтому кожа у новорожденного прозрачная. Сквозь нее видны капилляры (через увеличительное стекло, микроскоп). В клетках зернистого слоя отсутствует кератин. Сверху располагается роговой слой эпителия. Он также тонкий, а у новорожденного состоит всего из двух—трех слоев ороговевшего эпителия и содержит больше, по сравнению с детьми старше 1 года, воды, что создает впечатление большой толщины этого слоя. Граница между эпидермисом и дермой неровная, извилистая. В коже вследствие слабого прикрепления эпидермиса к дерме легко образуются пузыри, что часто наблюдается при инфекциях кожи (стафило- и стрептодермия). У новорожденного кожа покрыта сыровидной смазкой, представляющей собой секрет сальных желез, слущенного эпителия, жира. В ней также много гликогена. Вначале кислотность кожи у детей близка к нейтральной, затем она сдвигается в кислую сторону, что имеет немаловажное значение для защиты кожи от вредного влияния.
У детей кожа имеет клеточную структуру, у взрослых же она волокнистая, с отдельными клетками. Гистологическое строение кожи приближается к взрослому состоянию примерно с 6 лет. Но максимум развития достигается к 35 годам.
Роговые придатки кожи (ногти, волосяной покров, сальные и потовые железы) продолжают развиваться после рождения. Например, волосы у новорожденных в основном пушковые, затем они выпадают, и начинается рост постоянных волос. На голове они растут медленно, с возрастом становятся толще, в период полового созревания появляются в подмышечных впадинах и на лобке.
Ногти у доношенных новорожденных достигают концов фаланг пальцев, что является одним из признаков зрелости плода. Ногтевая пластинка очень чувствительна к различным неблагоприятным факторам. Дефицит питания ведет к деформации ногтей. Витаминная недостаточность, дефицит железа и меди также сказываются на их росте и форме.
Сальные железы достигают зрелости уже к 7 месяцу внутриутробной жизни, и к рождению ребенка они хорошо функционируют, могут образовывать мелкие беловато-желтые кисты на носу, щеках (milia). На голове у детей раннего возраста часто появляются «молочные корки» или «молочный струп» за счет повышения секреции сальных желез.
Количество потовых желез у детей к моменту рождения такое же, как у взрослого, но функционировать они начинают с 3—5 месяцев. При этом у детей функция потовых желез формируется постепенно: сначала на голове, лбу, затем на туловище и в последнюю очередь на конечностях. Адекватное потоотделение складывается к 7 годам. У маленьких детей усиленное потоотделение часто бывает при охлаждении тела.
Апокриновые потовые железы начинают функционировать только к 8—10 годам. У только что родившегося ребенка кожа покрыта сыровидной смазкой, которую удаляют чистой пеленкой, ватным тампоном. Кожа у новорожденных отечная, бледноватая. После снятия смазки появляется гиперемия кожи с цианотическим отеком, так называемая физиологическая эритема новорожденных (физиологический катар). У недоношенных детей катар кожи еще более выражен по сравнению с доношенными детьми. Физиологический катар продолжается 1—2 дня, после чего появляются шелушение кожи и желтушное окрашивание кожи и склер. Это так называемая желтуха новорожденных. Она наблюдается у 80% здоровых доношенных детей. Ее продолжительность обычно не более 7—10 дней. У недоношенных детей желтушность сохраняется до 3—4 недель. Затянувшаяся желтуха у доношенного новорожденного всегда требует установления ее причин. В роддомах строго следят за показателями уровня билирубина у детей. Если его уровень превышает 320 ммоль/л, то проверяется наличие несовместимости крови плода и матери по группам крови и Kh-фактору. У ребенка может также быть врожденный гепатит, гемолитическая анемия, сепсис, атрезия желчевыводящих путей.
Кожа выполняет ряд функций. Во-первых — функцию защиты. Благодаря своей прочности она предохраняет организм от растяжения, давления, сжатия. У детей раннего возраста защитная функция снижена. Поэтому их кожа легко ранима, часто инфицируется, склонна к шелушению. Эти особенности создают предпосылки для появления на коже эритемы (покраснения), опрелости, себорейного дерматита (усиленное шелушение, продуктивное воспаление), мацерации.
Другая важная функция кожи — дыхательная. Чем меньше ребенок, тем в большей степени кожа выполняет дыхательную функцию. Вследствие малой толщины, богатого развития капилляров резорбция кислорода через кожу у ребенка в 8 раз выше, чем у взрослого.
Выделительная функция кожи у детей раннего возраста, по сравнению со старшими детьми, развита хуже. Потовые железы начинают функционировать приблизительно в 3 месяца. Чем меньше ребенок, тем хуже развита терморегуляция. Поэтому при изменении температуры окружающей среды ребенок легко охлаждается или перегревается. Кожа грудного ребенка испаряет жидкость. Из-за обилия сосудов она обладает повышенной всасывательной (резорбтивной) способностью. Поэтому для детей существуют строгие показания и противопоказания к назначению мазей, кремов и паст.
Кожа ребенка является также и сложным органом чувств. В ней заложено много рецепторов, воспринимающих раздражения внешней среды. У новорожденного и ребенка первых месяцев жизни кожа играет большую роль в приспособлении к факторам внешней среды. Кожа является также местом образования биологически активных веществ, необходимых для осуществления различных функций.
Исследование кожи
Кожа является «зеркалом» состояния ребенка. Для оценки состояния кожных покровов необходимо собрать тщательный анамнез, провести осмотр и пальпацию кожи. При сборе анамнеза обращают внимание на время появления тех или иных изменений на коже, что предшествовало появлению этих изменений (заболевание или контакт с инфицированными больными, прием какой-либо пищи, лекарственных средств и др.). Затем уточняют локализацию элементов поражения кожи, единичные они или множественные, как изменялись во времени по окраске, форме, величине элементов, появлению шелушения, наконец, были ли ранее подобные изменения.
Осмотр кожи производят в хорошо освещенном теплом помещении, в проходящем потоке света. Детей раннего возраста раздевают догола. Детей более старшего возраста раздевают постепенно, но осматривают обязательно всю кожу сверху вниз. Особенно внимательно осматривают кожные складки, кожу за ушами.
Цвет кожи зависит от расы ребенка. Кожа европейцев обычно бледно-розового цвета, африканцев — темная, у монголоидов — с желтым оттенком. Цвет кожи зависит от количества красящего пигмента кожи (меланина).
У ребенка-европейца кожа под влиянием различных факторов может изменить цвет. Бледность характерна для анемии (падение уровня эритроцитов и гемоглобина), она сопровождается и бледностью слизистых оболочек. При сосудистых нарушениях (охлаждение, страх, рвота, сердечная недостаточность) наблюдается бледность только кожи. Желтушная окраска кожи характерна при гемолитических желтухах, каротинемии. Гиперемия кожи бывает при высокой или низкой температуре, при психическом возбуждении. Патологическая гиперемия кожи наблюдается при увеличении количества эритроцитов (эритроцитоз). Ограниченная гиперемия на лице в виде бабочки — симптом красной волчанки. Местная гиперемия кожи отмечается в очаге воспаления (воспаление суставов, раны, инфильтраты).
В первые 7 дней жизни у ребенка отмечается желтуха новорожденных. Наличие желтухи в дальнейшем свидетельствует о патологии (гепатиты). Желтушное окрашивание может появиться в связи с избыточным приемом каротина, каротинсодержащих продуктов (морковь, апельсины, мандарины). Другой причиной желтухи у детей может быть прием лекарств, содержащих красящие вещества (например, акрихина). Истинную (патологическую желтуху) нужно отличать от пищевой и лекарственной. При истинной желтухе помимо кожных покровов прокрашиваются склеры, верхнее небо, а при ложной желтухе нет.
Синюшность (цианоз) кожи обычно появляется при уровне оксигемоглобина крови ниже 95%. Цианоз может быть тотальным или периферическим, когда окрашиваются участки тела: пальцы рук и ног, носогубный треугольник, уши. Обычно цианоз возникает у детей с синдромом дыхательных расстройств, на фоне бронхита, пневмонии, ателектаза, попаданий инородного тела в легкие. Часто та или иная степень цианоза наблюдается при врожденных и приобретенных пороках сердца, при отравлении угарным газом или нитратами.
Бронзовая окраска кожи возникает на фоне гормональной недостаточности надпочечников.
При недостаточности витамина РР кожа имеет грязный цвет (пелагроидная).
У детей монголоидов можно обнаружить синюшные пятна на пояснице, которые исчезают к 5—6 годам.
При осмотре тела обращают внимание на развитие венозной сети, сосудистые образования (ангиомы), родимые пятна (невусы).
У новорожденных тщательно осматривают пупок, так как при инфицировании ребенка в этом месте может быть воспалительная реакция. Обращают также внимание на любые сыпи, которые появляются на коже. Характер сыпи самый разнообразный. Одни из них могут быть проявлением пищевой аллергии, другие — инфекционных заболеваний, третьи — заболевания самой кожи. У детей, страдающих атопическим дерматитом, можно отметить появление различных сыпей, гиперемию и мацерацию кожи.
Из морфологических элементов кожи обычно различают пузырек, пузырь, гнойничок, пятно, папулу, узел, волдырь, бугорок. Вторичными элементами являются чешуйка, корка, язва, рубец.
Кроме осмотра кожу необходимо пальпировать, проверив ее влажность, температуру и эластичность. Влажность и температуру определяют поглаживающими движениями ладонной и тыльной поверхностью руки. Эластичность определяют на тыльной стороне руки и животе при захватывании кожи большим и указательными пальцами. Когда кожу отпускают, складка должна быстро расправиться, что свидетельствует об эластичности кожи.
Подкожный жировой слой
У новорожденных детей подкожный жировой слой значительно отличается от взрослых. В первые месяцы жизни происходит значительный рост клеток подкожного жирового слоя. Чем меньше ребенок, тем жировые клетки мельче и в них содержатся ядра. С течением времени клетка накапливает жир, и ядра уменьшаются. Если подсчитать количество жировой ткани на килограмм массы тела, то можно отметить, что чем меньше ребенок, тем этот показатель больше (с 3 месяцев).
У детей до 5 —7 лет жировой ткани в полостях очень мало. Поэтому у них наблюдается легкая смещаемость органов.
Чем меньше ребенок, тем больше у него в подкожном жировом слое эмбриональной ткани, обладающей как жиронакапливающей, так и кровообразующей функцией.
В период новорожденное у всех детей имеются скопления бурой жировой клетчатки, расположенной в задней шейной области, вокруг щитовидной железы, в аксиллярной области. Основная функция этой ткани — теплопродукция, не связанная с мышечным сокращением. Под влиянием холодового раздражителя идет распад этой ткани с высвобождением большого количества тепла. Максимум способности к такому распаду наблюдается в первые дни после рождения, когда новорожденный приспосабливается к новым условиям существования. Если пониженная температура продолжает действовать на ребенка, то бурая жировая клетчатка быстро исчезает. А при голодании наблюдается другая реакция организма: сначала исчезает белая жировая клетчатка, а затем бурая.
К рождению у доношенного ребенка подкожный жировой слой уже развит равномерно, но максимальное развитие его происходит к 6-й неделе после рождения. На 4—6-й неделе подкожный жировой слой хорошо выражен на животе. С возрастом происходят изменения в степени развития и составе жировой ткани по полу и возрасту.
Методика исследования подкожного жирового слоя
Представление о распределении и количестве жировой ткани можно получить при осмотре ребенка. Окончательное суждение о развитии подкожного жирового слоя можно сделать при пальпации и измерении складок особым прибором — калипером.
Для субъективной оценки развития подкожной жировой клетчатки двумя пальцами (большим и указательным) захватывают кожу и подкожную клетчатку на определенном участке тела: на животе (слева или справа от пупка), на груди (у края грудины), под лопатками, на руках и ногах (внутренние поверхности плеча или бедра) и в области щек. При этом обращают внимание на толщину складки и ее симметричность.
Для проверки результатов используют специальные таблицы, номограммы, которые позволяют оценить общее развитие подкожного жирового слоя. При пальпации обращают внимание также на консистенцию подкожного жирового слоя.
У детей наблюдается уплотнение подкожного жирового слоя на отдельных участках или общее (склерема). Для определения отеков на ногах и других участках тела тремя-четырьмя пальцами нажимают на область голени. При отеках образуются ямки от пальцев. При уплотнении подкожного жирового слоя и при нормальном состоянии ямки не образуются. Отеки могут располагаться на лице, веках. При патологии наблюдаются общие отеки — анасарка.
Тургор тканей определяют на плече или бедре. Для этого всей ладонью захватывают внутренний слой в верхней трети плеча или бедра и сжимают до ощущения плотности, но не травмируя их. В нормальных условиях тургор у детей плотный, при его снижении выявляется дряблость тканей.
Источник
