Плоскоклеточный рак кожи глаз
Плоскоклеточная карцинома века глаза: признаки, гистология, лечение, прогнозЭтиологические факторы, клинические проявления, дифференциальный диагноз и лечение плоскоклеточной карциномы век те же, что и базалиомы, они обсуждаются в предыдущем разделе и в других руководствах и публикациях (1-30). Хотя мнения исследователей не совпадают, мы считаем предпочтительным подразделять плоскоклеточные карциномы на карциномы in situ (болезнь Bowen) и инвазивные плоскоклеточные карциномы. Как для базалиом, у людей со светлой кожей, подвергающихся интенсивной инсоляции, отмечается выраженная предрасположенность к развитию плоскоклеточных карцином; также развитию плоскоклеточных карцином способствуют и описанные выше другие патогенетические факторы. Они также обычно развиваются у мужчин. Ранее считалось, что болезнь Bowen с высокой частотой сопутствовала различным раковым опухолям внутренних органов, сейчас такая связь ставится под сомнение. Инвазивная плоскоклеточная карцинома также в основном развивается у престарелых людей со светлой кожей, в течение длительного времени находившихся на солнце — при выполнении профессиональных обязанностей или на отдыхе. Она может развиваться и в более молодом возрасте у пациентов с иммуносупрессией или с высокой чувствительностью к солнечному свету, особенно у альбиносов. Она составляет приблизительно от 2% до 10% злокачественных образований век (1-8). Она может возникать de novo или развиваться из ранее существовавших предраковых новообразований, например, при болезни Bowen, актиническом кератозе, лучевой блефаропатии или пигментной ксеродерме; в последнем случае она может возникать в значительно более молодом возрасте. а) Клинические проявления. Болезнь Bowen клинически характеризуется появлением у взрослых на открытых солнечному свету участках кожи гиперемированного ороговевающего новообразования под струпом. Клинически опухоль может быть очень похожей на актинический кератоз (1-8). Средний диаметр новообразования — 1,3 см, что значительно больше размеров типичной бляшки при актиническом кератозе. Плоскоклеточная карцинома клинически может проявляться по-разному. В отличие от базальноклеточной карциномы, она чаще поражает верхнее веко. Сначала новообразование имеет форму папулы или широкое основание и на ранних стадиях похоже на базальноклеточную карциному. Быстро появляется центральная язва, что внешне также напоминает язвенную базальноклеточную карциному; она может раздражаться и кровоточить. Иногда плоскоклеточная карцинома может развиваться в форме папилломы, кисты или кожного рога. Наличие близлежащих бляшек актинического кератоза может оказаться ключом к диагнозу. Далекозашедшие плоскоклеточные карциномы век высокоинвазивны и прорастают в глазницу, инфильтрируя ткани или по периневральным пространствам (1). Рост опухоли может сопровождаться онемением, болями, блефароптозом, диплопией или дислокацией глазного яблока. ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК
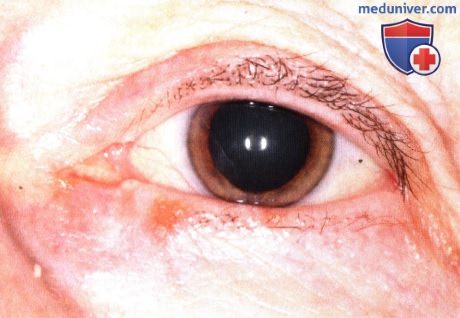
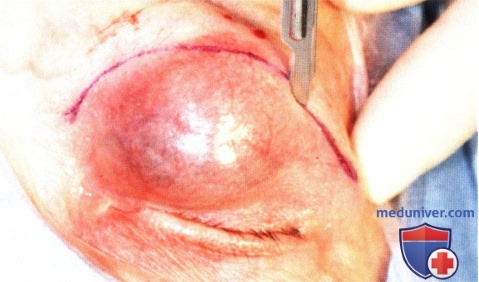
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: ДИФФУЗНОЕ ПОРАЖЕНИЕ ВЕРХНЕГО ВЕКА
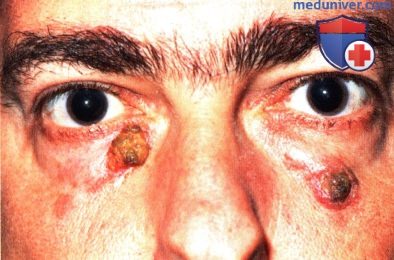
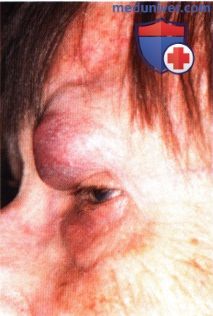
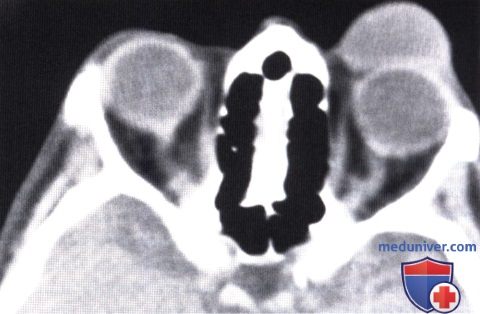
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: АГРЕССИВНЫЕ ИНВАЗИВНЫЕ ОПУХОЛИВ некоторых случаях плоскоклеточная карцинома развивается у пациентов с иммунодефицитом, альбиносов и у других предрасположенных больных. Опухоль может быть высокоагрессивной и прорастать глазницу, что требует экзентерации орбиты.
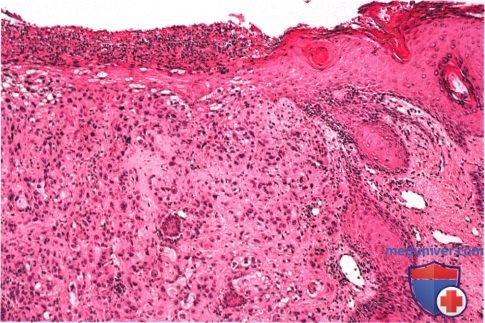
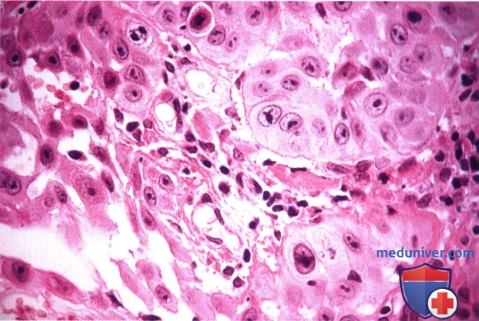
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: ГЛУБОКАЯ КИСТОЗНАЯ РЕЦИДИВИРУЮЩАЯ ОПУХОЛЬ
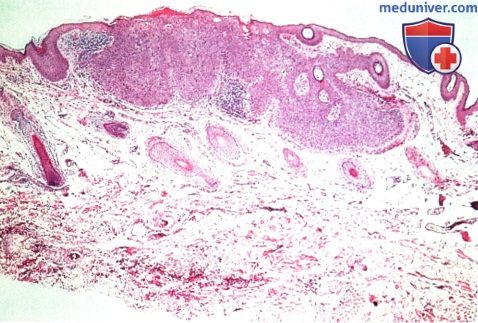
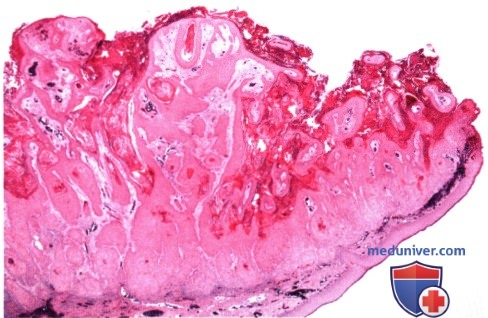
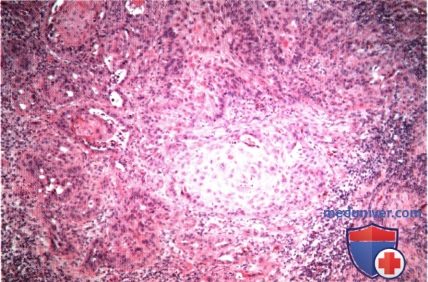
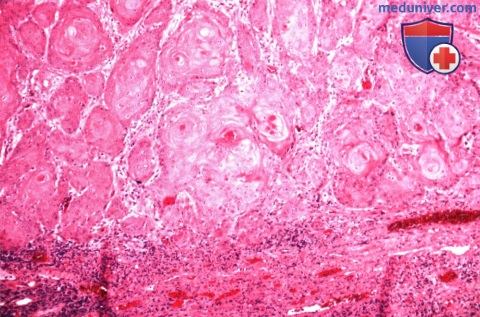
б) Дифференциальный диагноз. Клинически плоскоклеточная карцинома области век не имеет патогномоничных признаков, которые помогли бы отдифференцировать ее от других эпидермальных новообразований, описанных в этом разделе. Она может симулировать базальноклеточную карциному, карциному сальной железы, карциному из клеток Merkel и доброкачественные новообразования, такие, как актинический кератоз, себорейный кератоз, инвертированный фолликулярный кератоз, псевдоэпителиоматозную гиперплазию и кератоакантому. Как упоминалось выше, все большее количество авторов считает, что кератоакантома является вариантом плоскоклеточной карциномы. в) Патологическая анатомия. Микроскопически болезнь Bowen характеризуется появлением бляшкообразных акантозных элементов, состоящих из аномальных, но высокодифференцированных эпидермальных клеток, проникающих на всю толщу эпидермиса, но с сохранением интактной базальной мембраны. Плоские клетки характеризуются наличием эозинофильной цитоплазмы, межклеточных мостиков, и могут образовывать кератиновые «жемчужины». Наблюдается клеточная атипия и полное прекращение дифференцировки эпителиальных клеток. При инвазивной плоскоклеточной карциноме наблюдаются те же признаки, но анаплазия обычно более выражена, опухоль характеризуется большей инвазивностью и проникает за пределы базальной мембраны в дерму. Хотя при микроскопии видны отдельные очаги опухоли, на самом деле они представляют собою пальцеобразные разрастания, происходящие из эпидермиса. Гистологическая картина плоскоклеточной карциномы очень вариабельна, от высокодифференцированных клеток с видимой кератинизацией до низкодифференцированных анапластических плоских клеток, напоминающих саркому. При низкодифференцированной опухоли для уточнения плоскоклеточной природы новообразования и исключения других злокачественных опухолей может потребоваться иммуногистохимическое исследование или электронная микроскопия. г) Патогенез. Хотя некоторые плоскоклеточные карциномы могут возникать de novo, большинство из них развивается из ранее существовавших состояний, например, актинического кератоза, болезни Bowen, лучевых дерматозов, постожоговых рубцов и хронических воспалительных новообразований. Плоскоклеточная карцинома развивается из плоских клеток шиповатого слоя эпидермиса. Другие предрасполагающие факторы уже перечислялись выше. д) Лечение. Лечение плоскоклеточной карциномы век аналогично лечению базальноклеточной карциномы и других злокачественных опухолей век (9-17). Большинство специалистов согласны с тем, что мелкие новообразования, подозрительные на плоскоклеточную карциному, подлежат первичной эксцизионной биопсии. При более крупных образованиях, требующих объемной реконструкции век, перед началом хирургического лечения уточняется диагноз при помощи бритвенной или трепанбиопсии. Новообразование иссекается при помощи микрохирургической техники по Mohs или с контролем методом замороженных срезов. Пластика выполняется только после подтверждения отсутствия опухолевых клеток в краях иссекаемого участка. Так же как и при лечении базальноклеточной карциномы в отдельных случаях применяется лучевая терапия, криотерапия, внутриопухолевая химиотерапия, внутриопухолевое введение интерферона и фотодинамическая терапия. Сообщалось, что местное применение имиквимода было эффективно при болезни Bowen век (16,17). Показания и методики этих способов лечения подробно описаны в других руководствах. При лечении периокулярной плоскоклеточной карциномы предлагается выполнять биопсию сторожевого лимфатического узла (14, 15). Хотя целесообразность этой манипуляции является предметом дискуссии, в некоторых случаях она может быть информативной при выявлении регионарных метастазов и планировании дальнейшего лечения. е) Прогноз. Прогноз при плоскоклеточной карциноме век зависит от степени дифференцировки, этиологии, размера опухоли и глубины прорастания. В отличие от базалиомы, плоскоклеточная карцинома несколько более склонна к агрессивной локальной инвазии и даже метастазированию в регионарные лимфатические узлы. Частота метастазирования плоскоклеточной карциномы века в регионарные лимфатические узлы оценивается от 2% до 24% (18). Также эта опухоль характеризуется большей нейротропностью и может прорастать в глазницу и головной мозг по нервам. Следовательно, пациенту с более развитой или рецидивирующей опухолью показано лучевое исследование глазницы, предпочтительнее КТ или МРТ, с целью диагностики инвазии костей и мягких тканей глазницы. Плоскоклеточная карцинома, развивающаяся из актинического кератоза, как оказалось, имеет более благоприятный прогноз, частота ее метастазирования составляет <2% (4). ж) Список использованной литературы: — Также рекомендуем «Гиперплазия и аденома сальной железы века глаза: признаки, гистология, лечение, прогноз» Редактор: Искандер Милевски. Дата публикации: 5.5.2020 Оглавление темы «Новообразования век глаз.»:
|
Источник
Плоскоклеточный рак кожи является злокачественной опухолью, которая состоит из атипичных эпителиальных клеток, внешне похожих на шиповатые кератиноциты. Заболевание имеет склонность к быстрому метастазированию в лимфоузлы и внутренние органы. Новообразование может развиваться на любых участках кожного покрова, но чаще — вблизи естественных отверстий: на нижней губе, в районе половых органов.
Причины возникновения и факторы риска
В настоящее время выявлено несколько факторов, которые могут предрасполагать к возникновению плоскоклеточного рака. К ним относятся:
- Возраст. У молодых людей заболевание почти не встречается. Основная масса пациентов — пожилые люди старше 65 лет.
- Светлый цвет кожи и наличие веснушек.
- Повышенная инсоляция. Вывод о влиянии данного фактора был сделан в связи с тем, что эта форма злокачественной опухоли всегда появляется на открытых участках тела, которые постоянно подвергаются воздействию солнечного света. Кроме того, плоскоклеточный рак кожи может возникать на месте серьезных солнечных ожогов.
- Мутация гена TP53, который отвечает за подавление роста опухоли.
- Наличие предраковых образований и другие патологические состояния кожи (рубцовые атрофии, лучевые повреждения, туберкулезная волчанка, профессиональные заболевания, красный плоский лишай и др.).
- Действие на кожу канцерогенов (мышьяка, парафина, керосина, каменноугольной смолы и др.), которое приводит к воспалению и атрофии. В результате происходит образование очаговых пролифератов, которые со временем могу переродиться в злокачественное образование.
- Продолжительное механическое раздражение или повреждение кожи.
- Наличие у пациента иммуносупрессии.
- Инфицирование вирусом папилломы человека. Доказана роль некоторых его типов в возникновении рака кожи полового члена, заднего прохода, вульвы.
- Имеются научные данные о развитии этой опухоли у пациентов с псориазом после получения курсов ПУВА-терапии и фотохимиотерапии, а также у больных после лучевой терапии.
Определение причины появления плоскоклеточного рака кожи является крайне важным для оценки риска рецидивирования и метастатического распространения. Так, злокачественная опухоль, которая развилась на месте поражения кожи актиническим кератозом, метастазирует лишь в 0,5% случаев. В то же время рак, возникший на рубце, имеет гораздо более высокий риск распространения — до 30%.
Классификация
Существует несколько принципов классификации плоскоклеточного рака кожи. По гистологическому строению выделяется 4 типа данного новообразования, а согласно стадированию TNM — 4 стадии, каждая из которых отражает распространенность процесса в организме.
Согласно гистологической классификации выделяют следующие варианты:
- Веретеноклеточный тип, для которого характерен неблагоприятный прогноз из-за его быстрого инвазивного роста, а также склонности к метастазированию и рецидивированию.
- Акантолитический тип. Появляется на коже, пораженной актиническим кератозом.
- Веррукозный плоскоклеточный рак кожи сопровождается явлениями выраженного гиперкератоза, что клинически проявляется образованием рогового нароста (кожного рога).
- Лимфоэпителиальный тип состоит из низкодифференцированных клеток. Есть мнение, что это новообразование является опухолью придатков кожи, а не истинным плоскоклеточным раком.
Стадию развития данного типа рака определяют по размеру первичной опухоли, степени прорастания в подлежащие ткани и наличию отдаленных метастазов. Первой стадии соответствует образование размером менее 2 см, второй и третьей — более крупные опухоли с распространением в ближайшие ткани, а четвертой — очаг любых размеров с наличием метастатических поражений.
Варианты локализации
Плоскоклеточный рак кожи чаще всего представлен одиночным очагом, гораздо реже — множественными. В подавляющем большинстве случаев поражается кожа лица (нос, ушные раковины, периорбитальная область). Излюбленная локализация — переходы между слизистой оболочкой и плоским эпителием, которые наблюдаются на красной кайме губ, в перианальной области, на наружных половых органах.
В полости рта данный вид рака часто располагается на слизистой оболочке неба и языка. Для такой опухоли свойственно длительное бессимптомное течение. Она постепенно превращается в твердый узел или со временем приобретает картину перитонзиллярного абсцесса.
Плоскоклеточный рак на нижней губе возникает на фоне таких предраковых образований, как лейкоплакия, актинический и абразивный хейлит. Вначале он проявляется плотно сидящими чешуйками, под которыми образуется небольшое растущее уплотнение. Реже заболевание начинается с эрозии, которая имеет плотное основание. По мере увеличения новообразования, губа может деформироваться или уплотняться.
Для локализации рака в области вульвы, характерна локализация на переходной складке больших и малых губ, клитора. Болезнь имеет неблагоприятный прогноз, отличается быстрым метастазированием. Образованию плоскоклеточного рака кожи данной локализации может предшествовать склероатрофический лихен, болезнь Бовена, эритроплакия.
Рак кожи полового члена, как правило, возникает у мужчин старше 40 лет. Типичной локализацией для него служит задняя поверхность тела полового члена, область препуциального мешка и коронарной борозды. Предрасполагающими факторами к образованию данной опухоли служат хронические воспалительные процессы, баланит с врожденным фимозом, скопление смегмы. Именно поэтому рак полового члена практически никогда не возникает у мужчин, которые подверглись циркумцизии.
Клинические проявления
Выделяют две формы роста плоскоклеточного рака: экзофитную и эндофитную. Для каждой из них характерны определенные клинические проявления.
Экзофитная (папиллярная) форма
Первичный узелок при этом виде опухоли постепенно увеличивается в размере и возвышается над уровнем кожи. На поверхности очага скапливается большое количество роговых масс. Со временем его цвет становится красным или коричневатым с большим количеством расширенных сосудов на поверхности (телеангиэктазии). Иногда в центре образования определяется западение.
Основание новообразования — широкое. Сам очаг и окружающие его ткани малоподвижны за счет прорастания опухоли. На поздних стадиях наступают некроз и изъязвление.
Разновидностью экзофитного плоскоклеточного рака кожи является его веррукозная форма, для которой характерен желтый или красно-коричневый цвет очага, неровная поверхность с бородавочными разрастаниями. Этот вид опухоли, в свою очередь, также имеет несколько клинических вариантов в зависимости от локализации:
- Папилломатоз ротовой полости — новообразования на слизистой оболочке языка, щек, десен. Обычно наблюдается у людей, которые жуют табак.
- Аногенитальная карцинома. Располагается на коже головки полового члена, мошонке, вульве, в перианальной области.
- Подошвенный тип характерен для пожилых мужчин.
- Плоскоклеточный веррукозный рак других участков кожи (конечностей, туловища).
Для веррукозной формы характерен медленный рост и низкий риск метастазирования. На коже этот тип рака образуется чаще всего в местах, которые подвергаются постоянному механическому воздействию, и может иметь вид кожного рога.
Эндофитная (язвенно-инфильтративная) форма
При эндофитном росте опухоли, первичным элементом является узелок, который с течением временем превращается в плотный узел. Очаг тесно спаян с подлежащими тканями. Спустя несколько месяцев происходит его изъязвление. Язва имеет неправильную форму, плотное дно, беловатую пленку на поверхности и кратерообразные края. Она может быть покрыта коркой коричневатого цвета, при снятии которой происходит выделение кровянистого экссудата. Язва увеличивается в глубину и в стороны, быстро распространяется на подлежащие ткани. Для данной формы плоскоклеточного рака кожи характерно частое рецидивирование и образование метастазов.
Способы диагностики
Поскольку давно доказана прямая зависимость эффективности проведенного лечения от стадии злокачественного новообразования, на которой оно было обнаружено, выделяют два уровня диагностики плоскоклеточного рака кожи: раннюю и позднюю.
Ранним считается постановка диагноза на I-II стадии. В этом случае возможно полное выздоровление больного при условии выбора правильной тактики лечения. Позднее выявление — это постановка диагноза на III и IV стадии. Прогноз, как правило, неблагоприятен по причине сложности проведения или невозможности оперативного лечения.
«Золотой стандарт» диагностики плоскоклеточного рака кожи — биопсия с последующим гистологическим исследованием. Особенно информативным считается иммуногистохимический метод. Так как опухоль является наружной и получить биоматериал для проведения гистологии несложно, новообразование верифицируется в 99% случаев.
Также широко применяется метод дерматоскопии. В этом случае в пользу рака кожи говорит наличие центральных кератиновых пробок, расширенных и разветвленных сосудов на поверхности.
При любой форме плоскоклеточного рака, наряду с тщательным сбором анамнеза и физикальным осмотром, специалист должен провести оценку состояния лимфоузлов. При подозрении на наличие метастатических очагов, основным диагностическим методом служит тонкоигольная аспирация. Также возможно назначение дополнительных методов визуализации (УЗИ, рентгенография, КТ, ангиография) для выявления регионарных и отдаленных метастазов.
Лечение
Сегодня существует множество способов помощи больным с плоскоклеточным раком кожи. К ним относятся как классические методы (удаление скальпелем, криодеструкция, лазерная терапия), так и современные технологии, например, фотодинамическая терапия.
Оперативное удаление
Хирургическое лечение заключается в удалении новообразования с отступом в сторону здоровых тканей в размере 1-2 см. Оперативное иссечение показано при раке кожи низкого риска и малой вероятностью рецидива опухоли.
Критерии низкого риска:
- Локализация рака на открытых участках тела (исключая губы и ушные раковины).
- Размер до 2 см.
- Нет инвазии в дерму.
- Высокодифференцированная опухоль.
- Иммунный статус в норме.
Хирургическое лечение не применяют в следующих случаях:
- Плоскоклеточный рак кожи высокого риска (локализация на губах, ушных раковинах, закрытых участках; развитие на фоне предрака; опухоль большого размера).
- Множественные метастазы.
- Повышенный оперативный риск (лекарственная непереносимость, преклонный возраст больного).
- Локализация, при которой невозможно полное удаление очага (периорбитальная область, нос).
Оперативное удаление рака на ранних стадиях в большом проценте случаев приводит к выздоровлению пациента. Однако недостатком данного метода является то, что не всегда удается достичь удовлетворительного эстетического и функционального результата.
Эффективным вариантом хирургического лечения плоскоклеточного рака кожи является операция по Мосху, во время которой производят послойное удаление опухоли с незамедлительным проведением гистологического исследования каждого слоя. Такой подход позволяет максимально сохранить здоровые ткани.
Оперативное удаление по Мосху можно использовать при раке кожи высокого риска, множественных очагах, локализации опухоли на важных в косметическом отношении зонах. Однако для применения данного метода требуются большие затраты времени и средств.
Небольшие опухоли могут быть удалены при помощи кюретажа или электрокоагуляции с захватом 5-6 мм здоровой кожи. Эти методы отличаются простотой, но отдаленные результаты неутешительны: высок риск рецидивирования рака.
Криодеструкция
При плоскоклеточном раке кожи криодеструкцию проводят в несколько циклов. В зависимости от локализации и клинических признаков очага подбирают время экспозиции. Процедуру производят с захватом 2-2,5 см здоровой кожи вокруг опухоли. Удаление с применением криодеструкции возможно только для новообразований низкого риска.
Данный метод хорош тем, что может проводиться в амбулаторных условиях. Кроме того, он отличается невысокой болезненностью. Главный недостаток заключается в невозможности гистологического контроля.
Лазеротерапия
В рамках данного вида лечения используют углеродный или неодимовый лазер. Применение этого метода приводит к хорошим косметическим результатам.
Лазеротерапия показана для пациентов, которые страдают нарушениями свертываемости крови или принимают антикоагулянты. Минусами данного метода является ограниченность показаний (может быть применен только при раке низкого риска) и отсутствие возможности гистологического исследования удаленного очага.
Лучевая терапия
В связи с тем, что плоскоклеточный рак кожи относится к опухолям с относительно высокой чувствительностью к лучевой терапии, она широко применяется в качестве монотерапии и в комбинации с другими методами. Небольшие очаги лечатся с использованием близкофокусного рентгеновского излучения, опухоли большого размера без метастазирования лечатся дистанционной гамма-терапией. При наличии регионарных метастазов проводится комбинированное лечение, которое включает в себя применение предоперационной лучевой терапии и иссечение образования вместе с пораженными лимфоузлами.
На первой и второй стадии рака кожи данный метод может быть применен как самостоятельный, на третьей и четвертой — используется в качестве пред- и послеоперационного лечения. При неоперабельных формах является вариантом паллиативной помощи больным.
Противопоказано применение лучевой терапии при рецидивной форме рака, веррукозной карциноме, заболеваниях соединительной ткани (склеродермия, красная волчанка). Негативными последствиями метода может быть развитие периоститов, перихондритов, катаракты, серьезных рубцовых деформаций на коже.
Химиотерапия
Для лечения плоскоклеточного рака может использоваться местная и системная химиотерапия. В качестве местных средств применяются фторурациловая, проспидиновая, глицифоновая мази. Следует отметить, что такой вид терапии отличается довольно низкой эффективностью, а риск рецидивирования опухоли при наружном лечении высок. Кроме того, такие мази могут вызвать интоксикацию, которая препятствует заживлению.
Также цитостатические препараты (5-фторурацил) вводятся в очаг с помощью внутрикожных или подкожных инъекций. Системную химиотерапию цисплатином, блеомицином, карбоплатином применяют при наличии неоперабельного образования, метастатической опухоли или в качестве предоперационной подготовки.
Таким образом, показаниями к химиотерапии являются:
- Рецидивирующий рак кожи.
- Множественные очаги.
- Невозможность оперативного удаления.
- Метастазирующая опухоль.
- Плоскоклеточный рак кожи у пожилых пациентов, которые имеют противопоказания к использованию других методов.
Противопоказано применение цитостатических препаратов при тяжелой сопутствующей патологии. Для лечения ослабленных больных с иммунодефицитными состояниями данный метод также не подходит.
Интерферонотерапия
Для терапии рака кожи могут применяться местные и системные иммуномодуляторы. К ним относятся: имиквимод (крем), виферон, интрон А.

Показанием к применению метода служит наличие большой неоперабельной опухоли. Лечение интерферонами противопоказано при аутоиммунных заболеваниях, лейкопении, тяжелых сопутствующих заболеваниях в стадии декомпенсации.
Частое развитие побочной симптоматики относится к существенному недостатку терапии иммуномодуляторами. К тому же, стоимость курса лечения является довольно высокой при его относительно низкой эффективности.
Фотодинамическая терапия
Данный метод является современным малоинвазивным способом лечения плоскоклеточного рака кожи. Он основан на поступлении в организм фотосенсибилизатора с последующим облучением лазером с определенной длиной волны, в результате чего происходит разрушение мембран клеток опухоли без повреждения здоровых тканей.
Фотосенсибилизатор может быть введен системно (внутривенно, перорально) или локально (аппликационно). Как правило, применяется внутривенный способ введения. В нашей клинике используется препарат Фотодитазин.
Показания к системной фотодинамической терапии:
- Начальные стадии плоскоклеточного рака без прорастания в ткани.
- Резистентность к стандартным методам лечения.
- Тяжелая сопутствующая патология, в связи с чем проведение операции невозможно.
- Труднодоступная локализация образования.
- Множественный и рецидивный рак кожи.
Среди местных фотосенсибилизаторов наибольшей эффективностью отличается метиламинолевулиновая кислота (МАЛК) в виде крема. При использовании данного средства, косметический результат является более приемлемым, чем при оперативном иссечении и криодеструкции.
Прогноз
При выявлении плоскоклеточного рака кожи размером менее 2 см и проведении адекватного лечения, показатель 5-летней выживаемости достигает 90%. Если опухоль имеет больший размер, и наблюдается прорастание в ткани, то данный показатель снижается до 50%.
Особенно неблагоприятным прогнозом обладают опухоли, которые расположены на коже периорбитальной области, наружного слухового прохода, носогубной складки. При такой локализации новообразование может прорасти в мышцы и кости, может вызывать кровотечение из-за поражения сосудов, осложняющееся инфекциями.