Мкб меланома кожи лица
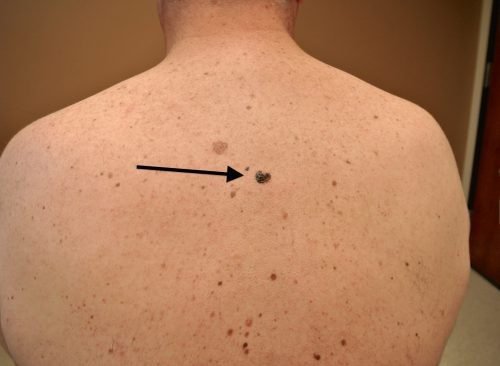
Меланома — это злокачественное новообразование, которое формируется из родинок, бородавок, родимых пятен и другой пигментации кожных покровов. Трансформация родинки в злокачественную опухоль происходит медленно, под воздействием определенных провоцирующих факторов. Несмотря на то, что меланома является достаточно редким онкологическим заболеванием, смертность от этого заболевания высока вследствие склонности опухоли к метастазированию и формированию новых очагов.
Юсуповская больница предоставляет услуги лучших докторов-онкологов страны, которые на протяжении многих лет занимаются лечением меланомы. Наши специалисты корректно определяют диагноз и назначают сопутствующее лечение исходя из индивидуального анамнеза пациента.
Почему появляется меланома
Меланома развивается из клеток меланоцитов, вырабатывающих пигмент меланин. Меланоциты отвечают за цвет глаз, волос, кожи, за защиту организма от ультрафиолетовых лучей. Чаще всего злокачественное новообразование локализуется на коже, реже в области слизистых оболочек прямой кишки, влагалища, полости рта, также опухоль может образоваться на сетчатке глаза.
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
чрезмерное облучение ультрафиолетом — солнечные ожоги, походы в солярии — все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
врожденные невусы;
наследственная предрасположенность (случаи заболевания меланомой в семье);
заболевания щитовидной железы;
заболевания эндокринной системы;
травмирование кожи, родимых пятен и родинок;
повышенная чувствительность к ультрафиолету;
рак кожи (даже в ремиссии);
возрастной фактор;
1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений. Онкологи и дерматологи Юсуповской больницы внимательно следят за состоянием здоровья своих пациентов, регулярно назначая необходимые обследования во избежание прогрессирования или рецидива.
Мнение эксперта
Автор: Моисеев Алексей Андреевич
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Меланома относится к числу злокачественных новообразований, характеризующихся агрессивным течением. Смертность от рака кожи составляет 40% всех случаев онкологии. Диагностика меланомы в РФ проводится достаточно часто. Ежегодно выявляется 9000–10000 дебютов болезни. Не радует тенденция к росту тяжелых форм в связи с несвоевременным обращением, когда врачи могут предложить только паллиативную терапию.
Онкологи Юсуповской больницы уделяют тщательное внимание диагностике и лечению меланомы. Врачи советуют обращаться за медицинской помощью при появлении подозрительных очагов на коже. Подобным образом можно выявить заболевание на начальных этапах и провести соответствующее лечение. Кроме того, на ранних стадиях меланома характеризуется благоприятным прогнозом на выздоровление.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. В результате определения точного диагноза повышается результативность назначенной комплексной терапии. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Симптомы и признаки меланомы
Начальная стадия меланомы характеризуется горизонтальным ростом опухоли, которая не выходит за пределы эпителия, не поражает более глубокие слои кожи. При внимательном отношении к собственному здоровью больной может заметить изменение родинок. Симптомы неблагополучия – это зуд, болезненность или увеличение размера или цвета родинки. При появлении таких симптомов следует срочно посетить врача дерматолога или онколога.
Поскольку на начальных стадиях меланома не дает никаких особенных симптомов, важно регулярно заниматься самоосмотром и проверять свои родинки на предмет внешней трансформации. Характерными чертами меланомы являются:
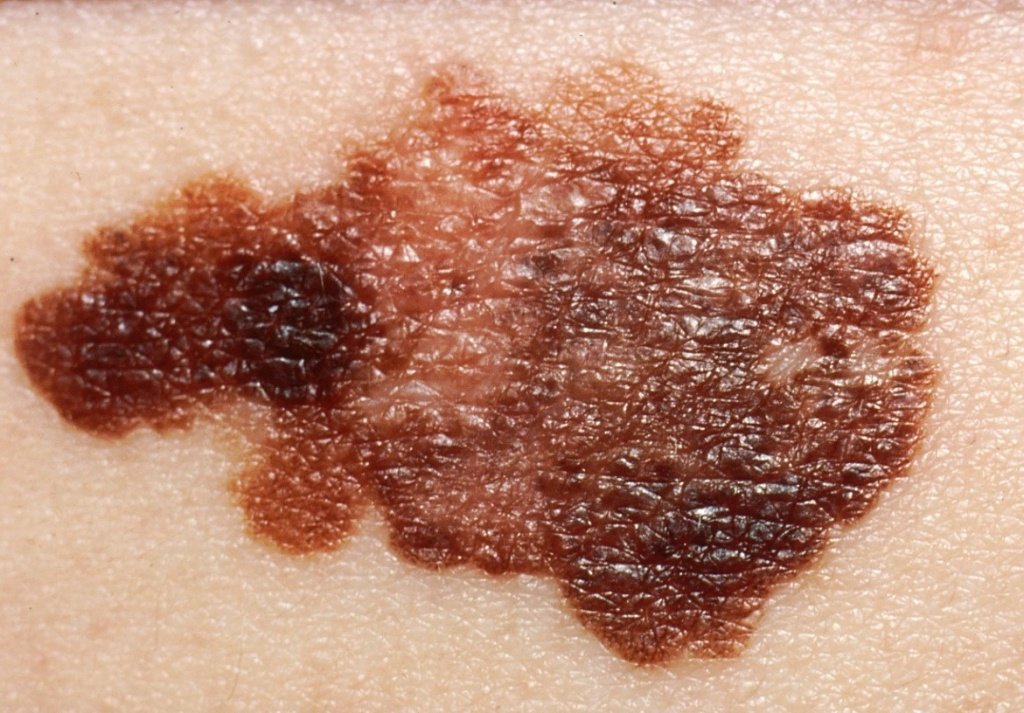
появление неравномерного окраса, изменение оттенка в определенных частях родинки;
изменение фактуры – поверхность родинки становится очень гладкой, блестящей;
контуры родимого пятна размываются, возникает покраснение;
появляется постоянное или периодическое ощущение зуда и болезненности, гиперчувствительности этого участка кожи;
деформация поверхности — появление трещин, поверхность кожи уплотняется или наоборот, становится слишком мягкой.
Важно обратить внимание на данные факторы при самостоятельном осмотре, ведь на начальных стадиях заболевания, пока новообразование еще не начало свой рост в более глубокие слои дермы, вылечить его гораздо проще.
Одним из важных признаков развития меланомы является горизонтальное разрастание невуса, не выходящее за границы эпителия. Если родинка растет вертикально – это признак агрессивной, метастазирующей опухоли.
Чем отличается меланома от родинки
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. На них обращают внимание онкологи-дерматологи Юсуповской больницы при осмотре. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
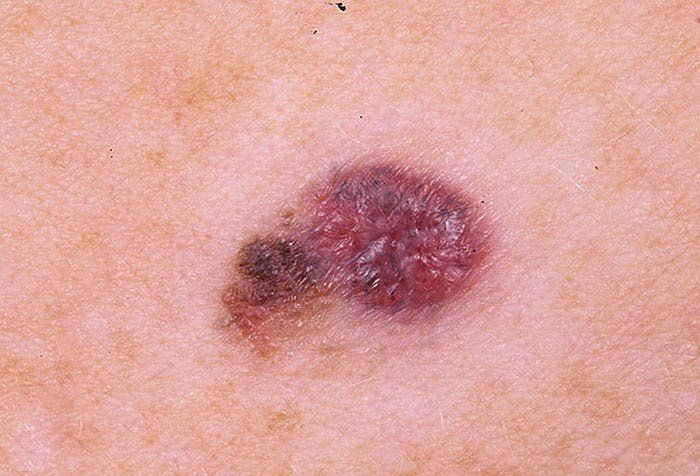
Метастазирование
Меланома на поздней стадии характеризуется метастазированием в отдаленные органы и ткани, развитием новых очагов опухоли. Появление меланомы на коже может быть признаком метастазирования другой злокачественной опухоли, она может возникнуть как вторичная опухоль. Меланома быстро растет, захватывает расположенные рядом участки кожи, метастазирует в головной мозг, печень, кости и другие органы.
Для меланомы характерно распространение метастазов на коже и в подкожную клетчатку. Они представляют собой мелкие, тёмного цвета высыпания, слегка возвышающиеся над поверхностью кожного покрова.
Меланома у мужчин
У мужчин чаще всего развивается меланома кожи спины. На спине развивается поверхностная и узловая меланома, поверхностная встречается чаще. Она располагается в верхнем слое кожи, обладает неровными краями опухоли, может иметь различную окраску. Прогноз благоприятный в большинстве случаев. Узловая меланома похожа на полип на ножке, цвет опухоли темный – коричневый или черный, форма опухоли симметричная, такой тип опухоли может изъязвляться.
Встречаются беспигментные формы меланомы, нередко меланома на спине является вторичным очагом раковой опухоли. Симптомы меланомы кожи – это асимметричность сторон родинки, неравномерный окрас, диаметр образования больше 6 мм, изменение размера, цвета и формы невуса, нечеткость краев образования. Прогноз неблагоприятный при указанной на фото меланоме кожи, вертикально растущей.

Диагностика
Онкологи Юсуповской больницы при наличии симптомов озлокачествления родинки проводят комплексное обследование, которое позволяет подтвердить или исключить диагноз «меланома». Врачи применяют следующие диагностические методики:
- Дерматоскопия – выполняется с помощью специального аппарата дерматоскопа, позволяет определять изменения структуры родинок на начальных этапах;
- Термометрия – аппаратное измерение температуры тела в области новообразования;
- Биопсия – забор ткани родинки для гистологического исследования во время выполнения радикального оперативного вмешательства.
Методы исследования врач подбирает индивидуально после визуального осмотра, уточнения жалоб и истории развития заболевания.
Лечение
Диагностика меланомы сначала происходит путем визуального осмотра и пальпации. Затем проводится дерматоскопия, которая помогает более детально изучить характер опухоли, а также взять из пораженного участка кожи материал для дальнейшей биопсии. Также для определения диагноза используются такие методы исследования как МРТ и КТ.
После многопрофильной диагностики, онкологи Юсуповской больницы назначают лечение сообразно степени тяжести заболевания. На ранних стадиях, как правило, назначается комплексное лечение исходя из анамнеза пациента. Поздняя стадия меланомы предполагает лучевую, гормональную терапию, назначается курс обезболивающих препаратов. Химиотерапия в данном случае не применяется вследствие невосприимчивости меланомы к химиотерапевтическим медикаментам. Оперативное вмешательство после выявление онкологического процесса проводится достаточно редко, так как может привести к метастазированию очага в другие органы.
Для предотвращения озлокачествления родинки, следует регулярно проходить обследования у дерматолога. Удалять рекомендуется не только родинки, которые имеют подозрения на малигнизацию, но также и пигментацию, склонную к частой травматизации или расположенную на местах, где часто возникает контакт с солнечными лучами. Существует список требований, которые должны соблюдаться во время операции по удалению родинок:
избегание прямого механического травмирования родинки;
выполнение операционных разрезов исключительно в пределах здоровой ткани;
наложение жгута выше и ниже оперируемой опухоли во избежание миграции раковых клеток по кровотоку.
Наиболее распространенными методами удаления родинок на начальных стадиях являются:
разрушение жидким азотом – удаление родимого пятна путем воздействия очень низких температур. Процедура эффективна только при условии поверхностного расположения родинок;
лазерная вапоризация – испарение родинки воздействием лазерного луча. Считается наиболее эффективной процедурой, позволяет удалить несколько доброкачественных образований за один раз, при условии размера родинок не более 2 мм;
электрокоагуляция – выпаривание родинки за счет электрического тока (процедура чревата рецидивом заболевания).
Профилактика
В настоящее время не разработаны меры специфической профилактики озлокачествления родинок. Предотвратить развитие меланомы позволяет соблюдение следующих рекомендаций:
- Проведение регулярных самоосмотров;
- Использование солнцезащитных средств;
- Удаление новообразований, которые расположены в зоне постоянного раздражения;
- Прохождение профилактических осмотров у дерматолога.
В настоящее время в косметологических салонах предлагают бесследное удаление родинок современными методами. Этого делать не стоит. Любую родинку должен исследовать и удалять онколог. Удалению подлежат родинки, которые часто травмируются, расположены на открытых участках тела, где высока опасность солнечного воздействия.
Перерождение родимого пятна или родинки в меланому — это процесс, который достаточно легко упустить. Заметив любые изменения в родинке, либо появление новой – следует обратиться к врачу для дальнейшей диагностики. Дерматологи и онкодерматологи Юсуповской больницы помогают своим пациентам определить диагноз и назначить адекватную терапию. Лучше ходить на обследования чаще, чем реже положенного, ведь здоровье — это самый ценный дар человека.
Прогноз
Меланома — это болезнь, выживаемость при которой в большой степени определяется ее стадией:
первая, вторая стадии – пяти-семилетняя выживаемость составляет 85%;
третья стадия — выживаемость 50% вследствие начала метастазирования;
четвертая стадия — метастазами поражено большое количество внутренних систем и органов, выживаемость не более 5%.
Наиболее благоприятный прогноз у первых двух стадий, так как процесс распространения раковых клеток по организму еще не начался, и можно удалить единичный очаг без вовлечения серьезных методик лечения.
В Юсуповской больнице работают лучшие врачи-дерматологи, которые благодаря долгим годам практики успешного лечения меланомы умеют находить индивидуальный подход к каждому пациенту. В своей работе они используют наиболее эффективные методики лечения, включая сертифицированные и проверенные медицинские препараты. Диагностическое оборудование нашей клиники помогает осуществить любой вид диагностики с наивысшей точностью.
Не стоит бояться посещать врача – гораздо лучше начать лечение раньше и прийти к стойкому результату, чем впоследствии бороться с осложнениями меланомы.
Источник
Цель лечения: удаление опухоли кожи и регионарных метастатически пораженных лимфоузлов (при их наличии).
Основной метод лечения меланомы кожи – хирургический. При метастатических формах заболевания используются хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения. Лучевая терапия применяется на послеоперационный рубец для профилактики рецидива.
Особенности анестезиологического обеспечения:
1. Оперативные вмешательства по поводу меланомы кожи выполняются под наркозом.
2. Эксцизионная биопсия выполняется под местной анестезией или наркозом (при наличии признаков активизации невуса); при установлении диагноза меланомы дальнейшее хирургическое вмешательство выполняется под наркозом.
Немедикаментозное лечение
Стандартные хирургические вмешательства при лечении меланомы кожи:
1. При экономном иссечении опухоль иссекают эллипсовидным разрезом, отстоящим на 0,5-1,0 см от краев образования под наркозом. В случае подтверждения диагноза меланомы в зависимости от уровне инвазии по Кларку, через 14-15 дней после операции назначается курс послеоперационной лучевой терапии на зону операционной раны , отступая от ее края на 4-5 см по 4 гр через день, СОД 40 Гр.
2. При меланоме in situ, лентигомеланоме с толщиной до 1,5 мм и I-II уровне инвазии, при поверхностно распространяющейся меланоме толщиной до 0,76 мм и I уровне инвазии кожу рассекают на расстоянии 1-2 см от края опухоли. Опухоль удаляют единым блоком с окружающей кожей и подкожной клетчаткой , без лучевой терапии.
3. При локализации меланомы на пальцах кисти и стопы выполняется ампутация, экзартикуляция пальцев.
4. При расположении опухоли на коже ушной раковины в верхней или центральной части удаляется вся ушная раковина.
Лимфодиссекция выполняется при наличии метастазов в лимфатических узлах и производится одновременно с удалением первичного опухолевого очага.
Профилактическая лимфодиссекция не выполняется.
Стандартные хирургические вмешательства на регионарном лимфатическом аппарате при меланоме кожи
Стандартными хирургическими вмешательствами на лимфатическом аппарате являются: подключично-подмышечно-подлопаточная, подвздошно-пахово-бедренная, классическая радикальная шейная (операция Крайла), модифицированная радикальная шейная лимфодиссекция III типа (футлярно-фасциальная шейная). Пахово-бедренная лимфодиссекция , при подвздошно-пахово-бедренной лимфодиссекции лимфатические узлы удаляются до уровня бифуркации аорты.
Иссечение опухоли с захватом 0,5-1,0 см здоровой ткани в амбулаторных условиях.
1. Органосохраняющее повторное иссечение опухоли после биопсии в амбулаторных условиях.
2. Широкое удаление опухоли в условиях стационара (отступая от края на 1-2 см: рТ1 – 1 см, рТ2 – 2 см). При формировании обширного дефекта кожи применяют лоскуты и трансплантаты. Иногда иссекают прилежащие к опухоли лимфатические узлы.
1. Широкое иссечение первичного опухолевого очага, в сочетании с исследованием регионарных лимфатических узлов на наличие метастазов.
2. Широкое удаление меланомы и регионарных лимфатических узлов, как в один, так и в два этапа.
3. Сочетание широкого удаления опухоли с поддерживающей терапией (химио- или иммунотерапия).
Широкое хирургическое удаление опухоли (отступ от края на 3 см). Пластическое закрытие дефекта. Регионарная лимфодиссекция. Химио- и иммунотерапия.
IV стадия (любая рT любая N M1)
— при компенсированном общем состоянии пациентов и отсутствии выраженного синдрома опухолевой интоксикации проводится комплексное лечение по индивидуальным схемам с применением химиотерапии, химиоиммунотерапии в обычных или модификациях, паллиативная лучевая терапия;
— паллиативные хирургические вмешательства выполняются по санитарным показаниям или в связи с осложненным течением болезни.
Медикаментозное лечение (полихимиотерапия)
Схемы лекарственной терапии генерализованных форм меланом:
1. РН:
— цисплатин 100 мг/м2 в/в, 1 день;
— гидроксимочевина 1500 мг внутрь с 1-го по 21-й дни.
— цисплатин 100 мг/м2 в/в, каждые 28 дней;
— интерферон альфа 2а, 9 млн ед. п/к, 8 дней до введения цисплатина.
— цисплатин 20 мг/м2 в/в, со 2-го по 5-й дни;
— винбластин 1,6 мг/м2 инфузия, с 1-го по 5-й дни;
— дакрабазин 800 мг/м2 в/в 2-х часовая инфузия, 1 день.
(при диссеменированном процессе паллиативная химиотерапия может быть рекомендована)
— цисплатин 25 мг/м2 в/в, с 1-го по 4-й дни;
— гидроксимочевина 500 мг/м2 внутрь, каждые 8 часов, с 1-го по 4-й дни;
— цитарабин 35 мг/м2 в/в, с 1-го по 4-й дни.
— доксорубицин 60-75 мг/м2 в/в, 1 день;
— дакарбазин 250 мг/м2 в/в, с 1-го по 5-й дни.
— винкристин 1 мг в/в, 1 раз в неделю, 10 недель;
— доксорубицин 50 мг/м2, 1 день, 1, 4 и 7 недель;
— дакарбазин 200 мг в/в, 1-5 дни, в 1, 4 и 9 недели.
— винкристин 1,4 мг/м2 в/в, 1, 8, 15 дни;
— ломустин 75 мг/м2 внутрь, 1 день;
— дактиномицин 300 мкг/м2 в/в, 1, 3, 5, 8, 10, 12 дни;
— дакарбазин 100 мг/м2 в/в, 1, 3, 5, 8, 10, 12 дни.
8. Дакарбазин 250 мг/м2, 1-5 дни, интервал 3-4 нед.
9. Ранее получавшие химиотерапию: темозоломид 150 мг/м2, с 1-го по 5-й дни, каждые 28 дней.
10. Ранее не получавшие химиотерапию: темозоломид 200 мг/м2, 1-5 дни, каждые 28 дней.
11. Темозоломид 150-200 мг/м2, с 1-го по 5-й дни, каждые 28 дней. Доцетаксел 80 мг/м2, 1 день. Каждые 28 дней.
12. Иринотекан – 125 мг/м2. Повторяемые 6-недельные циклы, включающие еженедельное лечение на протяжении 4 недель с дальнейшим перерывом (2 недели).
13. Фотемустин 100 мг/м2, 1, 8, 15 дни, интервал 5 недель.
14. Араноза 800 мг/м, 1-3 интервал, 3 недели (не зарегистрирована).
15. Ломустин 80 мг.
Винкристин 1, 4 мг, 1, 8 дни.
Дактиномицин 0,5 мг, 1, 3, 5, 8, 10, 12 дни, интервал 6 недель (не зарегистрирован).
Блеомицин 15 мг/м2, с 1-го по 5-й дни.
Цисплатин 50 мг/м2, 5-й день.
Интервал 3 нед.
Ломустин 80 мг/м2, 1 день.
Блеомицин 15 мг/м2, с 1-го по 5-й дни.
Цисплатин 40-50 мг/м2.
Интервал 6 нед.
Нимустин 1 мг/м2, 1 день (не зарегистрирован).
Дакарбазин 200 мг/м2, с 1-го по 3-й дни.
Цисплатин 80 мг/м2, 3-й день.
Интервал 4 нед.
Араноза 1000 мг/м2, 1, 2 день (не зарегистрирована).
Винкристин 2 мг, 1-й день.
Цисплатин 80 мг, 4-й день.
Интервал 3-4 нед.
Араноза 600-700 мг/м2, 1, 2, 3 дни (не зарегистрирована).
Винкристин 2 мг, 1, 8 дни.
Дактиномицин 0,5 мг, 1, 3, 5, 8 дни (не зарегистрирован).
Интервал 3-4 нед.
Дакарбазин 300 мг/м2, 2, 3, 4 дни.
Цисплатин 25 мг/м2, 3, 4 дни.
Каждые 4 недели.
Иммунотерапия (адъювантный период):
1. Высокодозный режим.
2. Рекомбинантный интерферон (рИФ- α) – 18 млн МЕ в/м, п/к, 3 раза в неделю, 12 мес.
Сигнальный путь MAPK (mitogen-activated protein kinase) – ключевой регулятор клеточной пролиферации, дифференцировки и апоптоза. От мембранных рецепторов сигнал передается по каскаду RAS/RAF/MEK/ERK к ядру клетки. Активация данного сигнального пути может происходить как за счет вовлечения рецепторов, так и вследствие мутаций генов семейства RAF.
Возникающие активирующие мутации в гене BRAF ведут к постоянной активации сигнального каскада и как следствие, повышенной клеточной пролиферации и резистентности к апоптозу, то есть к злокачественной трансформации клеток. Полагают, что мутации BRAF возникают примерно в половине всех случаев меланомы и в 8% солидных опухолей.
Вемурафениб представляет собой малую молекулу и подавляет активность мутантной формы белка BRAF. Он показал свою эффективность в терапии пациентов с неоперабельной или метастатической меланомой с мутациями BRAF V600.
Профилактические мероприятия:
1. При наличии измененных участков кожи избегать длительных солнечных инсоляций.
2. Своевременное обращение к онкологу.
3. Избегать травматизации пигментных образований кожи.
4. Полноценное питание.
Наблюдение онколога по месту жительства (осмотр зоны удаленной опухоли, пальпация периферических лимфоузлов).
1. Рентгенография органов грудной клетки (1 раз в 3 месяца, в течение 1 года наблюдения; 1 раз в 6 месяцев во 2-й год наблюдения и 1 раз в год в 3-й год).
2. УЗИ зоны регионарного лимфооттока (1 раз в 3 месяца, в течение 1 года наблюдения; 1 раз в 6 месяцев во 2-й год наблюдения и 1 раз в год в 3-й год).
3. Определение онкомаркера S-100.
4. Определение СД4/СД8, 1 раз в 2 месяца.
Индикаторы эффективности лечения:
1. Объективные признаки регрессии опухоли, мтс.
2. УЗИ данные об отсутствии мтс и рецидива.
3. Р-ские данные об отсутствии отдаленных мтс.
4. Удовлетворительные показатели крови, мочи, биохимии.
5. Заживление послеоперационной раны.
6. Относительно удовлетворительное состояние больного (-ой).
7. ПЭТ по показаниям.
Источник
