Кожа ног потемнела у ребенка
Появление пятен на стопе у ребенка часто настораживает родителей. Они бывают разного цвета, размера, вызывают зуд или вообще не беспокоить. Если вы столкнулись с такой проблемой, нужно сразу обратиться к врачу, чтобы выяснить, что их вызвало и как с ними справиться. Помните, что самостоятельный поиск ответов в интернете и самолечение небезопасно для здоровья. Ведь причины не всегда очевидны.
Белые
Белые пятна на стопе у ребенка вызывает витилиго. Это заболевание кожи, при котором на отдельных участках прекращается выработка пигмента меланина, ответственного за окраску. В результате кожный покров в этом месте становится молочно-белого цвета.
Пятна могут появиться на любом участке кожи, включая стопы. Сначала они небольшого размера. Если не начать лечение, то будут постепенно увеличиваться.К причинам витилиго относятся генетическая предрасположенность, ослабленный иммунитет, аутоиммунные расстройства.
Фото, как выглядят пятна на стопе у ребенка при витилиго, смотрите ниже:
Особенности пятен при витилиго:
- на ощупь не отличаются от здоровой кожи;
- не вызывают неприятных ощущений;
- волоски, растущие в пораженной зоне тоже обесцвечиваются;
- не загорают на солнце, не покрываются мурашками.
Красные
Пятна красного цвета на стопе у ребенка встречаются чаще всего. Окраска бывает от бледно-розовой до насыщенной темно-красной. Основные причины возникновения: аллергические реакции, инфекции, механические факторы.
Аллергия
При аллергии изменения на коже обычно проявляются в виде крапивницы или контактного дерматита. При крапивнице пятна красные, слегка возвышаются над поверхностью кожи, склонны сливаться друг с другом. При контактном дерматите они розовые, вызывают сильный зуд, мокнут, шелушатся. У детей, подверженных аллергии, высыпания на стопах провоцируют употребление высокоаллергенных продуктов, сладостей, обработка кожи неподходящим детским кремом, ношение обуви или носков из ненатуральных материалов, укусы насекомых и другие факторы.
Грибок кожи стоп
Обычно встречается у детей до 10 лет. Способствует развитию болезни несформированные защитные механизмы и тонкость кожного покрова, через который легко проникает инфекция. В группе риска дети, посещающие бассейн, любящие ходить босиком.
При грибковой инфекции на коже образуются мелкие трещины, розовые, красные или желтоватые пятна, с неприятным запахом, вызывают жжение и сильный зуд. Кожа в зоне поражения становится очень сухой и начинает шелушится. Для лечения применяют местные противогрибковые средства, назначить которые должен врач.
Инфекционные болезни
Красные пятнышки или сыпь на стопах у ребенка могут быть симптомами детских вирусных инфекций: ветрянка, краснуха, корь, инфекционная эритема и др. В зависимости от типа возбудителя сыпь выглядит по-разному, распространяется по всему телу или на отдельные участки.
Например, при заражении энтеровирусом Коксаки сыпь распространяется только на ладони, стопы и ротовую полость. При инфекционных болезнях у детей повышается температура, присутствует слабость, вялость, потеря аппетита, головная боль. Они проходят сами собой. Для лечения назначают только симптоматические средства для снижения температуры, снятия зуда, профилактики бактериальных осложнений.
Неудобная обувь
Красные пятна на стопах нередко связаны с неправильно подобранной обувью. Если определенные участки испытывают давление, трение или повышенную нагрузку, то кожа в этой зоне покраснеет. Также причина может быть в нарушении терморегуляции. Например, если в обуви стопам слишком жарко, и они постоянно потеют.
Особенно внимательно нужно отнестись к выбору обуви, если у ребенка есть плоскостопие или другие типы деформации стопы. Обувь в этом случае нужна специальная, ортопедическая. Какая именно подойдёт ребенку, решает врач-ортопед после обследования.
Коричневые
Такие пятна на ногах и стопах у ребенка связаны с накоплением в коже пигмента меланина. Участки, где его много, приобретают темную окраску. Мы называем их родинками или родимыми пятнами. Они бывают совсем небольшими, размером до 1.5 мм или крупными, диаметром более 1 см.
При рождении у ребенка их практически нет. Они начинают появляться в первые годы жизни и в период полового созревания.
Родинки и родимые пятна, как правило, не опасны, не требуют удаления. Однако, за ними нужно следить.
К тревожным признакам относятся:
- увеличение размера;
- асимметричность;
- неровные зубчатые края;
- неоднородность окраски;
- кровянистые выделения.
Если вы заметили, что с родинкой происходят такие изменения, нужно срочно обратиться к врачу, потому что так проявляется рак кожи – меланома.
Чтобы стопы ребенка были в порядке, регулярно проходите осмотр у детского подолога. Врач расскажет, как ухаживать за кожей стоп, как выбирать обувь, как предупредить болезни.
Источник
Возникновение пятен на ногах у ребенка говорит о развитии в организме патологического процесса. Определить, какое именно заболевание стало причиной характерных проявлений, может только специалист. Единственное, чем может помочь родитель, – как можно быстрее показать свое чадо педиатру.
Почему появляются пятна на ногах у ребенка?

У детей слабая иммунная система. Даже незначительное воздействие негативных факторов быстро создает почву для развития патологического процесса. Подавляющее большинство заболеваний отличаются характерными симптомами, которые проявляются в зависимости от того, какой орган или система повреждены от возбудителя заболевания.
Пятна на ногах у ребенка (фото представлены в статье) могут появиться как под воздействием внешних раздражителей, так и внутренних. И те, и другие при несвоевременном принятии мер могут грозить развитием тяжелых заболеваний.
Внешние факторы, вызывающие появление пятен:
- Опрелости.
- Укусы жалящих и кровососущих насекомых.
- Аллергическая реакция на материал для одежды, игрушек, косметические средства и другие внешние раздражители.
Внутренние факторы:
- Заболевания инфекционного генезиса.
- Дерматологические грибковые заболевания.
- Паразитарные инвазии.
- Патологии внутренних органов или систем.
- Аллергическая реакция на внутренние раздражители.
Ненадлежащая гигиена

Молодые мамы по неопытности часто выполняют гигиенические процедуры ненадлежащим образом. Кожа маленьких детей очень тонкая и нежная. Верхний слой эпидермиса обладает хорошей проницаемостью, но его защитные функции развиты слабо. В результате трения о подгузник, одежду, под действием остатков мочи (при плохой гигиене) в кожу проникают патогенные микроорганизмы, генерирующие воспалительные процессы.
Одна из самых распространенных причин появления у ребенка пятен на ногах и попе – пеленочный дерматит. Заболевание поражает каждого второго малыша, причем дети на искусственном вскармливании, со склонностью к аллергии более ему подвержены. Для дерматита характерны красные пятна на ягодицах и бедрах с небольшой отечностью. При прикосновении к пораженным участкам малыш начинает плакать.
Еще одной причиной возникновения пятен являются опрелости. Инфекционное воспаление кожи возникает вследствие продолжительного контакта с испражнениями, мочой, потом. К благоприятным факторам для развития воспаления относятся редкая смена подгузников и чрезмерное укутывание.
Пятна на руках и ногах у ребенка – признак аллергии
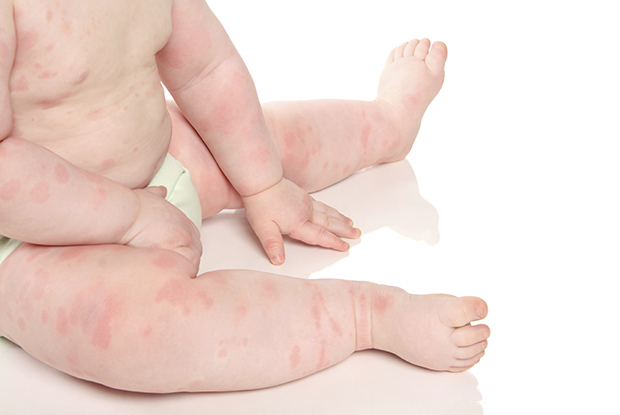
Кожа малыша очень чувствительная и моментально реагирует на различные внешние и внутренние раздражители. Аллергия у детей – это реакция неокрепшей иммунной системы на воздействие аллергена.
- Крапивница – заболевание аллергической природы, отличающееся развитием сыпи. При крапивнице у детей внезапно появляются зудящие пятна с ободком матовых оттенков по всему телу. Кожные изменения могут сопровождаться высокой температурой, головной болью.
- Атопический дерматит – аллергическое заболевание кожи. Патология бывает острой и хронической. Острая характеризуется появлением у ребенка шершавых пятен на ногах, в области ягодиц, руках, на коже лица. Эритемы имеют ярко-розовый цвет, впоследствии на их месте возникают везикулы с образованием корочек.
Дерматологические заболевания

Наряду с аллергическими воспалительными процессами причиной появления на коже ребенка пятен являются грибковые заболевания кожи (микозы). Возбудитель заболевания – патогенные микроскопические грибы, которые поражают гладкую кожу, а также волосы и ногти. По статистике, из всех дерматологических заболевании около 40 % составляют микозы. Значительная часть заболевших – дети. Опасность недугов в том, что они оказывают токсическое и сенсибилизирующее воздействие на слабый детский организм, что приводит к ослаблению иммунной системы и отягощению хронических патологий. Наиболее распространенными заболеваниями, при которых характерно появление на коже пятен, являются следующие:
- Опоясывающий лишай – инфекционный дерматоз, сопровождающийся сыпью, зудом, нарушением пигментации. В первые дни образуется красная сыпь с пузырьками. Через несколько дней они мутнеют и подсыхают, оставляя у ребенка белые пятна на ногах.
- Разноцветный лишай – наиболее распространенное грибковое заболевание кожи. Разновидность кератомикоза характеризуется розово-коричневыми пятнами. Распространению грибка способствует повышенное потоотделение. Заболевание склонно к рецидивам и избавиться от него полностью невозможно, т. к. возбудитель поражает устья фолликул.
- Медикаментозный дерматит – воспаление кожи, возникающее при применении какого-то лекарственного средства. Заболевание характеризуется появлением у ребенка красных шершавых пятен на ногах, руках и других частях тела. Детский организм очень чувствителен к медикаментам, поэтому их применение должно осуществляться под контролем педиатра.
После перенесенного заболевания у детей не возникает к нему иммунитет, а потому риск повторного заражения очень высок.
Вирусные и бактериальные инфекции
Защитные функции у детей развиты слабо. Организм ребенка подвергается нападению не только патогенных грибов, но и бактерий, а также вирусов. Последние поражают организм в целом, поэтому заболевания сопровождаются кроме сыпи и другими более опасными проявлениями. В детском возрасте наиболее часто диагностируются следующие заболевания:
- Ветряная оспа – инфекционное заболевание, вызванное вирусом Varicella Zoster. Ветрянка считается наиболее распространенной детской инфекцией. Характерным признаком заболевания являются высыпания, которые могут возникнуть в любом месте. Изначально сыпь проявляется в виде красных пятнышек, которые впоследствии прогрессируют в папулы.
- Краснуха – вирусное заболевание, характеризующаяся интоксикацией и проявляющимися на ее фоне высыпаниями. Сначала сыпь возникает на лице и шее. Через сутки появляются у ребенка розовые пятна на ногах и других местах, кроме ладоней и стоп. Чаще всего высыпаниям предшествует кожный зуд.
- Рожа – инфекционное заболеванием, возбудителем которого является стрептококк. Рожистое воспаление характеризуется очаговым покраснением кожи, которое исчезает при надавливании. У детей заболевание чаще диагностируется в раннем возрасте. Лечение малышей осуществляется исключительно в стационаре.
Укусы насекомых

При укусах жалящих или кровососущих насекомых в кожу со слюной попадают яд или активные ферменты, обладающие противосвертывающим, токсическим действием. Появление у ребенка красных пятен на ногах или в других местах после укуса – это проявление гиперчувствительности к компонентам веществ, попадающих при контакте с членистоногими.
При укусах шмелей, шершней, пчел, ос или муравьев в большинстве случаем возникают острые реакции, особенно если контакт возникает впервые. В яде жалящих насекомых содержится большое количество белков и других органических веществ, которые способствуют развитию нежелательных реакций.
При укусах комаров, клопов, слепней, блох в кожу со слюной попадают токсические активные элементы, которые вызывают гиперчувствительность. Негативная реакция может возникнуть не только на укус, но и при любом контакте с продуктами жизнедеятельности членистоногих.
Распространенная сыпь при укусах часто сопровождается зудом, небольшой припухлостью, иногда болезненностью в месте контакта (обычно от укусов пчел и ос).
Заболевания сосудов и крови
Еще одной причиной того, что у ребенка появились пятна на ногах, могут быть нарушения системы гемостаза. Сыпь появляется вследствие кровоизлияний или кровотечений при сбоях в работе тромбоцитарного, плазменного или сосудистого звена системы кроветворения. У маленьких пациентов наиболее распространенными являются следующие патологические состояния:
- Геморрагический васкулит или капилляротоксикоз – воспаление мелких сосудов (артериолы, венулы, капилляры) небактериального происхождения. Заболевание характеризуется мелкими геморрагическими пятнами, которые не исчезают при надавливании. Чаще всего сыпь появляется на ягодицах, бедрах, голени, значительно реже на руках и туловище. При хроническом рецидивирующем течении возникают шелушения. Появляются шершавые пятна на ногах у ребенка.
- Тромбоцитопеническая пурпура – гематологическая патология, отличающаяся недостатком в крови тромбоцитов, сопровождающаяся кровоточивостью. Высыпания бываю разными – от небольших точечных пятнышек темно-красного цвета до крупных багрово-синих кровоподтеков. У детей заболевание развивается остро и тяжело, часто переходит в хроническую форму.
- Диссеминированное внутрисосудистое свертывание – нарушение гемостаза, характеризующееся образованием тромбов в микроциркулирующей сети. При умеренном течении наблюдается сыпь сливового оттенка. ДВС-синдром опасен для жизни из-за высокой вероятности возникновения обширных кровотечений.
Паразитарные инвазии
Гельминтозы – паразитарные заболевания, вызванные гельминтами. Среди всех заразившихся на долю детей приходится около 85 % случаев. Паразитарные инвазии часто путают с другими заболеваниями инфекционной и неинфекционной этиологии, что мешает своевременной терапии и способствует хронизации патологии.
Острые гельминтозы характеризуются появлением у ребенка пятен на ногах, в области локтевого сгиба по типу крапивницы. Также к типичным симптомам относят неустойчивый стул, тошноту, боли в животе.
Паразитарные черви ослабляют иммунную систему, способствуют развитию аллергической реакции (дерматоз, экзема). Пораженный организм в борьбе с инфекцией вырабатывает большое число защитных клеток, возникает воспалительный процесс, который проявляется в виде аллергической реакции.
Наиболее часто диагностируемые гельминтозы у детей:
- Энтеробиоз.
- Аскаридоз.
- Анкилостомидоз.
- Описторхоз.
- Эхинококкоз.
- Стронгилоидоз.
Как проводится диагностика?

Определить причину красных пятен на руках и ногах у ребенка может только педиатр. Также может понадобиться заключение дерматолога, аллерголога и инфекциониста.
Диагностика проводится по следующей схеме:
- Сбор анамнеза. Врач уточняет, когда возникли пятна, менялся ли их цвет, форма. Для постановки диагноза также важно выяснить характер сопутствующих симптомов, наличие хронических патологий, предшествовал ли возникновению эритем прием лекарственных препаратов.
- Во время внешнего осмотра оценивается локализация, распространенность, цвет, структура, размеры и характер пятен. Также педиатр оценивает общее состояние ребенка.
Для подтверждения предварительного диагноза назначаются различные лабораторные анализы:
- Клинический анализ крови позволяет оценить общее состояние организма. Показатели СОЭ и лейкоцитов дают возможность судить о характере патологического процесса.
- Биохимия крови.
- ИФА на иммуноглобулины G и Е выявляет склонность организма к аллергии.
- Анализ крови на маркеры паразитов.
- Анализ мочи (общий). Исследование физико-химических характеристик мочи позволяет оценить функции внутренних органов.
- Гистологическое исследование кожи.
В случае необходимости назначается инструментальное обследование:
- Дерматоскопия позволяет оценить пораженный участок кожи.
- Флуоресцентная микроскопия.
- Трансиллюминация.
- Граттаж.
- Диаскопия.
По результатам исследований ставится заключение и назначается лечение.
Методы терапии
В основе лечения лежит устранение возбудителя заболевания, симптомами которого являются красные пятна на ногах у ребенка. Наиболее эффективным методом терапии считается применение лекарственных препаратов. Они подбираются индивидуально исходя из диагноза, самочувствия, возраста и особенностей организма ребенка.
- Противовирусные препараты: «Анаферон детский», «Арбидол», «Циклоферон» борются с различными вирусами и улучшают иммунитет.
- Антигистаминные препараты блокируют гистаминовые рецепторы, уменьшают покраснения, зуд, предупреждают и облегчают аллергические реакции. Чаще всего назначают «Зодак», «Зиртек».
- Интерфероны обладают иммуномодулирующей противовирусной активностью. Повышают эффективность иммунного ответа организма ребенка на патогенные организмы («Генферон», «Виферон»).
- Адсорбенты уменьшаю токсическое воздействие на организм. Это способствует уменьшению воспалительных процессов. Детям назначают такие препараты как «Смекта», «Энтеросгель».
- Противогрибковые средства или антимикотики обладают антибактериальным и противогрибковым действием в отношении большинства возбудителей. Наиболее эффективными и безопасными считаются «Тербизил», «Нистатин», «Пимафуцин».
В качестве терапии назначается гипоаллергенная диета, общая УФО-терапия, иглорефлексотерапия.
Профилактика

При адекватной терапии и соблюдении всех рекомендаций педиатра прогноз большинства заболеваний благоприятный. Избежать повторного появления неприятных кожных проявлений помогут профилактические мероприятия:
- Соблюдение гигиены.
- Ребенок должен носить одежду из натуральных гипоаллергенных тканей.
- Исключить из рациона любые продукты, способные вызвать аллергическую реакцию.
- На природе использовать средства для защиты от насекомых.
- Проводить адекватную и своевременную терапию любых заболеваний.
- Регулярно проходить профилактический осмотр.
- При подозрительных симптомах не заниматься самолечением, а сразу обращаться к педиатру.
Источник
Хроническая венозная недостаточность – патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся характерными симптомами (отек, кожные изменения и трофические язвы).
Распространенность хронической венозной недостаточности
По данным различных эпидемиологических исследований та или иная форма ХВН выявляется у женщин от 1% до 40% и у мужчин от 1% до 17% общей популяции. Частота встречаемости кожных изменений при ХВН в развитых странах варьирует от 3% до 13%, а активных и заживших венозных трофических язв от 1% до 2,7%. Пик заболеваемости у женщин приходится в возрасте 40-49 лет и мужчин в возрасте 70-79 лет.
Причины и патофизиология ХВН
В организме человека вены являются частью системы кровообращения — они обеспечивают возврат крови к сердцу. Особое строение венозной стенки, наличие клапанного аппарата, работа мышц ног, диафрагмы, сердца определяет сложный и «умный» механизм венозного возврата. Всему организму приходится совершать работу по подъему крови против силы гравитации до уровня сердца.
Ключевое звено хронической венозной недостаточности – нарушение венозного оттока и повышение внутривенозного давления в системах поверхностных и глубоких вен. Среди основных причин ХВН выделяют:
Варикозная болезнь – врожденная слабость венозной стенки и нарушение работы венозных клапанов приводят к расширению поверхностных вен и хроническому повышению внутривенозного давления. Травмы или поверхностный тромбофлебит могут также привести к недостаточности клапанов вен.
Посттромботическая болезнь (посттромбофлебетическая болезнь, ПТФС, ПТФБ) – нарушение основного оттока венозной крови вследствие тромбоза глубоких вен. При этом происходит уменьшение просвета сосуда (в крайнем случае полное закрытие венозной магистрали) и/или разрушение клапанов глубоких вен.
Проявления ХВН
Эдема (отек) – это скопление жидкости в мягких тканях из-за нарушения венозного оттока. Выраженность отека может значительно варьировать. Характерным симптомом эдемы является оставшаяся вмятина на коже после надавливания пальцем.
Фото 1. Отек левой голени на фоне посттромботической болезни левой нижней конечности.
Гиперпигментация – потемнение кожи ног, как правило, коричневого оттенка вследствие хронического повышенного давления внутри вен. Характерная локализация — нижняя треть голени, но возможно распространение на другие сегменты голени и на стопу.
Фото 2. Гиперпигментация по внутренней поверхности нижней трети левой голени.
Венозная экзема (застойный дерматит) — покраснение и шелушение кожи нижних конечностей. В тяжелой форме кожа голени иссушается, ощущается интенсивный зуд, а расчесы способствуют присоединению вторичной инфекции.
Фото 3. Хроническая венозная недостаточность вследствие длительно существующей варикозной болезни. В нижней трети левой голени участки покраснения и шелушения кожи с размытыми границами.
Липодерматосклероз – фиброзное перерождение кожи и подкожной жировой клетчатки. Ткани теряют свою эластичность и подвижность. Крайняя форма липодерматосклероза – белая атрофия кожи, которая расценивается как предъязвенное состояние.
Фото 4. Белая атрофия кожи. На фоне гиперпигментации участки кожи белого цвета округлой формы.
Венозная трофическая язва — дефект кожи и подлежащих тканей, возникающий вследствие нарушения венозного оттока. Чаще всего проявляется по внутренней поверхности нижней трети голени. Фото 5.
Фото 5. Венозная трофическая язва у внутренней лодыжки правой голени.
Инфекционные осложнения: на фоне хронической венозной недостаточности кожа теряет барьерную функцию, что влечет за собой повышенный риск наслоения инфекционных заболеваний кожи вплоть до тяжелых микст дерматитов.
Фото 6. Хроническая язвенная пиодермия на фоне хронической венозной недостаточности.
Прогноз при ХВН
ХВН может стать причиной инвалидности. Без коррекции основных причин, венозная недостаточность неумолимо прогрессирует. При этом субъективные симптомы обычно ухудшаются с течением времени.
Незаживающая и постоянно рецидивирующая трофическая венозная язва – одно из самых негативных состояний, с которым сталкиваются многие больные. Риск такого состояния увеличивается при наличии тяжелых форм липодерматосклероза и после 2 лет с момента первого эпизода образования язвы.
Гиперпигментация и липодерматосклероз – необратимые состояния. Однако обоснованные комплексные лечебные мероприятия способны значительно замедлить изменения мягких тканей.
Диагностика хронической венозной недостаточности
Успешность будущего лечения зависит от правильного и точного диагноза. Множество проявлений ХВН, наличие нескольких возможных причин развития заболевания диктует необходимость дополнять врачебный осмотр, что называется, «вооруженным глазом».
Основной метод диагностики заболеваний вен — ультразвуковое дуплексное сканирование (УЗДС), которое позволяет определить локализацию поражённых вен и характер нарушения венозного кровотока. Однако это субъективный метод, и в современной флебологии стало правилом — умение лечащего врача самому выполнять УЗДС.
Дополнительные методы исследования применяются редко, но в некоторых случаях могут существенно повлиять на тактику лечения. К ним относятся рентгенконтрастная флебография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Хирургическое лечение ХВН
Оперативное лечение направлено на устранение основного звена заболевания – нарушение венозного оттока соответственно причине приведшей к ХВН.
Хирургическое лечение варикозного расширения поверхностных вен:
- Классические открытые оперативные вмешательства на поверхностных венах выполняются из нескольких разрезов и подразумевают удаление пораженных вен.
- Методы внутрисосудистой термооблитерации: эндовенозная лазерная облитерация (ЭВЛО) и радиочастотная облитерация (РЧО) выполняются пункционно (без разрезов), позволяют закрыть просвет больной вены вместо ее удаления под интраоперационным ультразвуковым контролем.
- Устаревшая операция при варикозном расширении поверхностных вен — перевязка подкожной вены без ее удаления.
Хирургия перфорантных вен:
- Метод выбора — ЭВЛО перфорантных вен в зоне трофических расстройств кожи.
- Альтернатива – минифлебэктомия с разобщением перфорантной вены.
- Устаревшие операции на перфорантных венах: операция Линтона, Фельдера — выполняющиеся из больших травматичных доступов, сопровождаются плохим заживлением послеоперационной раны, частыми гнойными осложнениями и краевым некрозом кожи. Операция по Коккету — выполняется из доступа 1-2 см. Данное вмешательство имеет ограничения в зоне трофических расстройств кожи. Эндоскопическая субфасциальная диссекция перфорантных вен (SEPS) – получившая широкое распространение во флебологии до появления ЭВЛО, обладает меньшей травматичностью в сравнении с открытыми операциями.
Реконструктивные операции при посттромботической болезни:
- Стентирование глубоких вен. В структуре трофических язв от 1% до 6% больных имеют сужение подвздошных вен. Данная операция доказала свою эффективность, выполняется в специализированных сосудистых стационарах, требует соответствующего медицинского оснащения и квалифицированного мед персонала.
- Реконструктивные операции клапанов глубоких вен находятся в стадии накоплении материала, имеют узкие показания и в широкой практике не применяются.
Пластические операции при трофических язвах подразумевают различные способы пересадки кожного лоскута для закрытия кожных дефектов.
Флебосклерозирующее лечение
Закрытие просвета пораженных вен с помощью химических агентов, является эффективным способом лечения варикозно расширенных поверхностных вен небольшого диаметра. Для этих целей используются жидкие и пенные формы препарата.
Абсолютные противопоказания: известная аллергия на препарат, тромбоз глубоких вен, беременность, грудное вскармливание.
Компрессионная терапия
Компрессионная терапия — одно из неотъемлемых условий лечения ХВН. Методы постоянной компрессии включают в себя ношение подобранных по размеру компрессионных гольф, чулок, колготок. В России общепринят наиболее распространенный в странах Европы германский стандарт компрессионных медицинских изделий — RAL-387. При выраженных дерматитах и наличии венозных трофических язв используется так называемый двойной гольф, который уменьшает трение трикотажа и кожи. В случае нестандартных размеров, рекомендован индивидуальный пошив трикотажа, так как форма конечности при ХВН может значительно изменяться. Так же применяется однослойное или многослойное бинтованные эластичными бинтами различной растяжимости.
Метод перемежающейся компрессии подразумевает аппаратную пневмокомпрессию манжетами, наложенными на различные уровни конечности, что ускоряет регресс отека мягких тканей.
Лечебная физкультура является важным дополнением комплексного лечения ХВН – это комплекс упражнений, направленных на улучшение работы мышечно-венозной помпы ног.
Медикаментозная терапия
При ХВН обосновано применение венотоников, способных уменьшать хронический венозный и лимфатический отек, чувство тяжести в ногах, боль, повышенную усталость, и т.д.. Для препарата «Детралекс», содержащего микронизированную флавоноидную фракцию, доказано ускорение заживления венозных трофических язв. Рекомендованная длительность приема препаратов — не менее 3 месяцев.
Не рекомендовано одновременное употребление нескольких венотоников, а так же продолжение терапии при отсутствии эффекта от проводимого лечения в течение 2 месяцев.
Дополнительная фармакотерапия назначается ситуационно при осложненном течении ХВН, наиболее часто применяются: антибактериальные, нестероидные противовоспалительные средства, препараты местного действия.
В некоторых случаях, учитывая многообразие кожных изменений при ХВН, необходимо привлечение дерматолога.
Рекомендации пациенту не зависимо от причины и формы ХВН
- Вести активный образ жизни
- Избегать длительного стояния или сидения
- Регулярно выполнять физические упражнения, предписанные врачом.
- Постоянное дневное ношение компрессионного трикотажа, если нет противопоказаний.
Ответы на часто задаваемые вопросы по ХВН более подробно будут изложены в соответствующих разделах. Если Вам нужна дополнительная информация, Вы можете обратиться с вопросом на форум.
Автор: Булатов Василий Леонидович
Источник
