Клинические рекомендации по уходу за кожей при атопическом дерматите

Атопический дерматит в современном мире очень распространенное заболевание. Проявляется он как воспаления на коже, сопровождающиеся сухостью и зудом. Поражает болезнь как детей так и взрослых. Часто передаётся по наследству. Наследственная патология называется атопией. Если человеку поставлен такой диагноз, это значит, что организм наиболее подвержен различным аллергенам. И когда иммунитет ослабевает, то атопический дерматит проявляется во всей красе. Поэтому атопический дерматит — рекомендации по лечению, интересуют если не каждого второго, то каждого третьего человека на Земле. Бывают и периоды затишья, тогда красные шелушащиеся пятна с кожи пропадают, и дерматит больного не беспокоит.
В зоне особого риска находятся младенцы – их иммунная система очень слаба, кожа особенно нежная. Поэтому негативные внешние факторы, такие как плохая экология и неправильное питание матери, часто провоцируют появление болезни.
Малышам, впрочем, как и взрослым, красные пятна на коже доставляют много мучений и беспокойства. В данной статье обсудим атопический дерматит – рекомендации по лечению.
Читайте также: какой вред здоровью несут гель-лаки
Атопический дерматит: рекомендации по лечению и симптомы
Эта болезнь приносит человеку немало мучений. Прежде всего, видны косметические недостатки. Кожа, поражённая дерматитом, красная, очень сухая и шелушащаяся. Сильно чешется. Больные участки могут выступить как на лице и голове, так и на любых других частях тела. Но чаще всего дерматит появляется на сгибах локтей или коленей, щеках, шее. При хроническом дерматите поражённый участок кожи утолщается, подошвы ног и ладони трескаются, поражаются верхние веки. Кроме проявлений на коже появляется депрессия, бессонница (из-за постоянного зуда), нарушение работы желудочно-кишечного тракта.
Атопический дерматит: диета

С 90х годов заболеваемость атопическим дерматитом в нашей стране резко возросла. Всему виной плохая экология, постоянные стрессы, вредные привычки и бытовая химия. Младенцам вредит отказ матерей от грудного вскармливания в пользу смесей. Среди основных факторов появления атопического дерматита также выделяется неправильное питание. Наличие консервантов, подсластителей, красителей и прочих вредностей, конечно же, отрицательно влияет на здоровье. Поэтому при обнаружении у себя этой болезни питание необходимо построить таким образом, чтобы исключить всю аллергенную пищу:
• молоко;
• копчёные продукты;
• продукты с красителями;
• жареную рыбу;
• мясо;
• все сладости;
• грибы;
• икру;
• злаковые;
• цитрусовые и все фрукты, имеющие красный и оранжевый цвет, дыню;
• мёд;
• какао;
• помидоры;
• все орехи.
А вот включить в рацион нужно масла, такие как оливковое, соевое, подсолнечное, кукурузное. Нежирную конину и баранину. Из овощей можно кабачки, патиссоны, огурцы, капусту, картошку. Из круп — гречку. Разрешаются зелёные и жёлтые яблоки, кефир. А также рекомендуется начать приём витамина Ф-99, содержащего линолевую и линоленовую кислоты.
При атопическом дерматите не стоит переедать. Это приводит к нарушению правильного обмена веществ. Как следствие — болезнь обостряется. Необходимо пить достаточное количество жидкости. Увлажнять кожу необходимо не только наружно, но и изнутри. И никакого фаст-фуда!
Атопический дерматит: лечение

Прежде всего, для назначения адекватного лечения необходимо посетить врача дерматолога или аллерголога. Так как степень и стадии дерматита бывают разные, то и медикаменты врач назначает различные.
Не стоит заниматься самолечением! Максимум, что вы можете до посещения врача это нормализовать питание, увлажнить кожу и воздух в квартире и избавиться от агрессивной бытовой химии. К слову сказать, это полезно сделать не только больным атопическим дерматитам, но и всем людям на земле.
Врач может назначить вам некоторые анализы и после этого распишет лечение. Оно будет иметь несколько направленностей:
1. Исключение взаимодействия с аллергенами-раздражителями.
2. Повышение защитной функции кожи, увлажнение.
3. Применения противовоспалительных и антигистаминных препаратов.
4. Лечение инфекций в организме (если они есть).
5. Повышение иммунитета (закаливание, приём витаминов).
6. Приведение в норму работу желудочно-кишечного тракта (дезинтоксикация организма).
Одним из главных условий при лечении атопического дерматита является отсутствие стресса и нормальный сон. Также важны прогулки на свежем воздухе и чистота в квартире. Все эти способы в комплексе помогут вам излечиться от болезни.
Маленькая подсказка — ищите букву на картинках.
Ну что, справились? Поздравляем, вы собрали все буквы!
Теперь возвращайтесь в наш инстаграм и пишите ответы в сторис!
Крем при атопическом дерматите

Кроме диеты, которая предотвращает обострение болезни изнутри, ещё необходимо прибегать к помощи кремов. Они увлажнят и подлечат поражённую кожу снаружи. К выбору средств от атопического дерматита нужно относиться внимательно. К сожалению, во многую продукцию добавляют синтетические вещества, которые способны ухудшить состояние кожных покровов. Вот каких компонентов в креме от атопического дерматита быть не должно:
— петролатум (Petrolatum);
— полисорбат (Polysorbate);
— полиэтиленглиголь (PEG);
— гександиол (Hexanediol);
— полиакриламид (Polyacrylamide);
— метилглюцет (Methyl Gluceth);
— натрия акрилат (Sodium Acrylates Copolymer).
Все эти синтетические добавки способны усугубить состояние и без того раздражённой и болезненной кожи. Поэтому кремы с содержанием такой химии не только не окажут никакого лечебного эффекта, но и могут навредить ещё больше. Зачем их добавляют? Да просто это всё очень дешёвое и доступное сырьё.
Ищите мази и бальзамы на основе натуральных компонентов. Именно природные ингредиенты помогут коже справиться с раздражением, сухостью и успокоить зуд.
Бальзам Babystep содержит масло лечебной огуречной травы. В ней очень много полезной линоленовой кислоты. Восстанавливает повреждённые участки кожи. В бальзаме также содержится мочевина, которая является хорошим увлажнителем.
Флюид от Оlga Уanaslova содержит пробиотики, церамиды (основа липидного барьера кожи), масла макадамии жожоба и огуречной травы. Прекрасно увлажнит и заживит кожу.
Масло ши от фирмы Оrganicus pro оказывает антиоксидантное действие, содержит полезные витамины А и Е.
В сыворотку от Sativa Cosmetic входят родственные коже растительные липиды. Они восстанавливают защитную функцию кожи, а также лечат повреждения.
Крем-масло Oilsoap создано на основе масла ши и какао, которые отлично смягчают поражённую кожу. В состав входит масло облепихи, которое восстанавливает повреждения.
Атопический дерматит: рекомендации для облегчения состояния

Чтобы избежать обострений и снизить болезненные и неприятные ощущения во время проявления дерматита необходимо исключить все аллергенные и раздражающие факторы.
• постоянная увлажненность кожи и воздуха значительно облегчат течение болезни. В помещении влажность воздуха должна быть не менее 45 %, а температура не больше 24 градусов. Ищите натуральные органические увлажняющие кремы. Приобретите увлажнитель воздуха. Он также поможет коже постоянно быть увлажнённой;
• обычное мыло очень сильно сушит кожу. Используйте мыло с низким содержанием Ph, детское или мыло ручной работы. Оно самое натуральное и гипоаллергенное;
• также перейдите на мягкие стиральные порошки без фосфатов, фосфонатов, отдушек и консервантов. Порошки со всеми этими веществами в составе плохо выполаскиваются из белья. Они могут очень сильно раздражать кожу;
• по возможности откажитесь от одежды из шерсти и меха;
• займитесь плаванием. Эта полезная процедура поможет увлажнить кожу и успокоить нервы. Но помните, в воду добавляют хлор. Всегда после бассейна принимайте душ, чтобы его смыть;
• перед выходом на улицу используйте защитный крем от обветривания;
• обязательно проветривайте помещение. Пыль в квартире застаиваться не должна;
• избегайте вещей-пылесборников: ковров, мягких игрушек, массивных штор, захламлённых книжных полок;
• исключите подушки и одеяла из пера и пуха;
• пользуйтесь только гипоаллергенной косметикой. Это относится и к декоративным и к уходовым средствам;
• уборку и мытьё посуды осуществляйте только в перчатках;
• к сожалению, если кто-то в семье болен атопическим дерматитом, то животным в этот дом вход воспрещён.
Следуя этим советам можно значительно минимизировать раздражающие факторы и снизить риск проявления атопического дерматита.
Заключение
Наша суматошная жизнь в бешеном ритме провоцирует множество болезней. В том числе и атопический дерматит. Бывает очень трудно наладить правильное питание, меньше переживать, отказаться от вредных привычек. А плохая экология так вообще является проблемой всего человечества. Но если вы столкнулись с этой неприятной болезнью, то будете вынуждены поменять некоторые привычки. Потому что смириться или не лечить этот недуг невозможно. Кроме того, если вы вдруг заболели атопическим дерматитом, то он со 100 % вероятностью проявится у ваших детей. Конечно, своему малышу вредить никому не хочется. Поэтому избегайте тех негативных факторов, которые способны спровоцировать болезнь. В статье мы рассказали про атопический дерматит — рекомендации по лечению и профилактике. Следуйте им, и тогда никакое покраснение, шелушение и зуд вам не грозят.
Спасибо, что делитесь с друзьями!
- 2
Источник

Год утверждения: 2016 (пересмотр каждые 3 года)
Профессиональные ассоциации:
Российская ассоциация аллергологов и клинических иммунологов (РААКИ)
1.1 Определение
Атопический дерматит (АтД) — хроническое рецидивирующее аллергическое заболевание (АЗ) кожи, возникающее, как правило, в раннем детстве и при наследственной предрасположенности.
Синонимы: атопическая экзема, синдром атопической экземы/дерматита, детская экзема, конституциональная экзема, нейродермит.
В некоторых странах Европы используют термин «атопическая экзема».
1.2 Этиология и патогенез
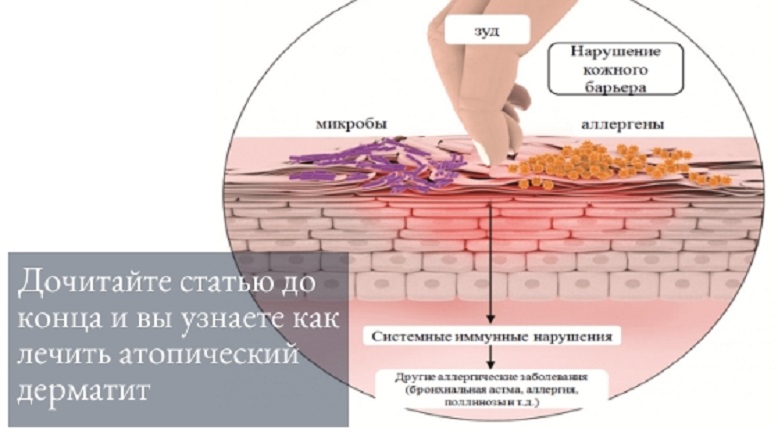
АтД – иммуноопосредованное заболевание со сложными механизмами развития, имеющее генетическую предрасположенность – мутация гена филаггрина нарушает барьерные функции эпидермиса.
1.3 Эпидемиология
Заболеваемость возрастает ежегодно.
Болеет 15–30 % детей и 2-10 % взрослых.
У детей АтД начинается:
- в первые полгода жизни у 45%;
- на первом году — у 60%;
- в первые 5 лет жизни – у 85%.
Риск развития респираторной аллергии при АтД — 30–80%.
Латентная склонность к развитию бронхиальной астмы (БА) у 60%, заболевают БА 30–40%
1.4 Кодирование по МКБ 10
L20.8 — Другие атопические дерматиты;
L20.9 — Атопический дерматит неуточненный;
L28.0 — Ограниченный нейродермит.
1.5 Классификация
Не существует единой общепринятой классификации АтД.
Выделяют:
- экзогенный (аллергический) АтД, ассоциированный с респираторной аллергией и сенсибилизацией к аэроаллергенам;
- эндогенный (неаллергический) АтД (5.4% — 20% больных)
Возрастные периоды болезни:
I — младенческий (до 2 лет)
II — детский (от 2 до 13 лет)
III — подростковый и взрослый (старше 13 лет)
Стадии болезни:
- Обострение: фаза выраженных/умеренных клинических проявлений
- Стадия ремиссии: неполная/полная ремиссия
- Распространенный процесс: ограниченно-локализованный; распространенный; диффузный.
Клинические формы:
- Экссудативная (I возрастной период)
- Эритемато-сквамозная (I и II периоды)
- Эритемато-сквамозная с лихенизацией (II, реже III период)
- Лихеноидная (II и III периоды)
- Пруригоподобная (II и III периоды)
Необязательно указывать в диагнозе из-за возможности сочетания нескольких форм у одного пациента.
Возрастная характеристика и локализация очагов поражения кожи
Младенческий период
Преимущественная локализация очагов:
- лицо,
- наружная поверхность голеней,
- сгибательные и разгибательные поверхности конечностей,
- к концу периода — в локтевых сгибах и подколенных ямках, на запястьях и шее.
Преобладание экссудативной формы.
Воспаление острое или подострое.
Гиперемия, отечность, мокнутие, корки.
Детский период
Преимущественная локализация очагов:
- локти,
- подколенные складки,
- задняя поверхность шеи,
- сгибы голеностопов и запястьев,
- заушные области.
Хроническое воспаление: эритема, папулы, шелушение, инфильтрация, лихенизация, расчесы, трещины.
Гипо- или гиперпигментации при угасании воспаления.
Возможно формирование дополнительной складки нижнего века — симптом Денни–Моргана.
Подростковый и взрослый период
Преимущественная локализация очагов:
- верхняя половина туловища,
- лицо,
- шея,
- верхние конечности.
Преобладают инфильтрация с лихенизацией, синюшная эритема, сплошная инфильтрация из-за сливающихся папул.
Распространенность поражения кожи:
- Ограниченно-локализованный <10% поражённой кожи: локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица.
- Распространенный — 10–50%: частично кожа груди, спины, участки кожи конечностей.
- Диффузный >50%: всё тело, волосистая часть головы
Степени тяжести АтД
Учитываются следующие критерии:
- длительность и частота обострений;
- длительность ремиссий;
- распространенность процесса;
- морфологические особенности;
- интенсивность зуда;
- нарушение сна;
- эффективность терапии.
Легкая степень:
- Ограниченно локализованное поражение.
- Редкие обострения (1–2 раза в год), преимущественно в холодное время года.
- Обострение не дольше месяца.
- Продолжительность ремиссии 6–8 мес.
- Хороший эффект терапии.
Среднетяжелая степень:
- Распространенное поражение.
- Обострения 3–4 раза в год.
- Обострение по несколько месяцев.
- Продолжительность ремиссии менее 4 мес.
- Упорное течение с невыраженным эффектом терапии.
Тяжелая степень:
- Распространенное или диффузное поражение.
- Более шести обострений за год.
- Обострение по несколько месяцев или постоянное.
- Редкие ремиссии менее 2 мес.
- Лечение приносит кратковременное и незначительное улучшение
Степень тяжести оценивают также по шкалам:
- SCORAD (ScoringofAtopicDermatitis),
- EASI (ExzemaAreaandSeverityIndex),
- IGA (Investigators’ GlobalAssessment).
2. Диагностика
2.1 Жалобы и анамнез
Основные жалобы:
- интенсивный и постоянный кожный зуд,
- сухость и стянутость кожи,
- высыпания,
- покраснение, шелушение, мокнутие,
- нарушение сна и дневной активности,
- при распространенном процессе возможна общая интоксикация – повышение температуры, озноб, увеличение периферических лимфатических узлов,
- нередко присоединяется вторичная инфекция: бактериальная, грибковая или вирусная.
Анамнез
Обращается внимание на:
- начало в детстве;
- другие атопические заболевания (АР, БА);
- атопических заболеваний у родственников (больная мать – вероятность наследования 75%, больной отец – то 60%, все в семье здоровы — 15%);
- сезонность обострений;
- наличие провоцирующих факторов;
- связь обострений с воздействием аллергенов;
- сопутствующая инфекция, осложняющая течение заболевания.
2.2 Физикальное обследование
Характер и локализация высыпаний;
Расчесы (свидетельство интенсивности кожного зуда);
Признаки инфицирования кожи;
Симптомы аллергического ринита (АР), конъюнктивита и БА;
Сухость кожи;
Возрастные изменения характерных поражений кожи;
Белый дермографизм;
Склонность к кожным инфекциям;
Хейлит;
Симптом Денни–Моргана — дополнительная складка нижнего века;
Гиперпигментация периорбитальной области;
При сопутствующих заболеваниях и очагах хронической инфекции — общеклиническое обследование.
2.3 Лабораторная диагностика
Клинический анализ крови (эозинофилия).
2.4 Инструментальная диагностика
При наличии показаний: консультации гастроэнтеролога, пульмонолога, эндокринолога и др.; ЭГДС; УЗИ; рентгенологическое исследование органов грудной клетки, придаточных пазух носа; ФВД и др.
Рекомендованы консультации аллерголога, дерматолога и других.
2.4 Аллергологическое обследование
Вне обострения АтД: prick – тесты или скарификационные тесты со стандартным набором ингаляционных аллергенов.
Иммунологическое обследование (необязательно): IgА, IgМ и IgG в сыворотке для исключения селективного дефицита IgA с признаками АтД.
При диффузном процессе или других противопоказаниях к аллергологическому обследованию in vivo — лабораторная аллергодиагностика:
- уровень общего сывороточного IgE (неспецифичен);
- антител изотипа IgE к неинфекционным аллергенам или их компонентам (ИФА, РАСТ, МАСТ, ISAC).
2.5 Дифференциальная диагностика
Дерматиты: себорейный, пеленочный;
АКД;
Чесотка;
Строфулюс;
Ихтиоз обыкновенный;
Псориаз обыкновенный;
Ограниченный нейродермит (лишай Видаля);
Микробная экзема;
Розовый лишай Жибера;
Дерматофитии;
Лимфома кожи в ранней стадии;
Герпетиформный дерматит Дюринга;
Фенилкетонурия;
Синдромы гипериммуноглобулинемии E или Вискотта–Олдрича;
Десквамативная эритродермия Лейнера–Муссу.
Диагностические критерии Атопического дерматита
Обязательные признаки:
- Зуд кожи;
- Характерные морфологические особенности поражения кожи в зависимости от возраста;
- Характер воспаления (острое, подострое, хроническое);
- Хроническое, рецидивирующее течение
Важные (в большинстве случаев):
- Дебют заболевания в раннем детском возрасте;
- Атопия: сопутствующие аллергические заболевания, семейный анамнез, IgE- опосредованная сенсибилизация;
- Сухость кожи
Дополнительные:
- Атипичные сосудистые реакции (белый дермографизм, бледность лица и т.п.);
- Фолликулярный кератоз, простой белый лишай, исчерченность ладоней, сухость кожи — ксероз;
- Поражение периорбитальной области и век;
- Поражение периоральной, околоушной областей, наружных слуховых проходов, хейлит;
- Лихенизация, перифолликулярные изменения, экскориации вследствие кожного зуда
Критерии исключения:
- Чесотка;
- Себорейный дерматит;
- Пеленочный дерматит;
- Контактный дерматит;
- Ихтиоз обыкновенный;
- Т–клеточная лимфома кожи;
- Псориаз обыкновенный;
- Фоточувствительные дерматозы;
- Иммунодефицитные заболевания;
- Эритродермии другого генеза
3. Лечение
Проводится лечение вторичной бактериальной инфекции, так как АтД часто осложняется развитием пиодермий.
Преимущественная локализация поражения в воротниковой зоне, на шее, лице и волосистой части головы указывает на присоединение грибковой инфекции Malassezia spp. Назначают наружные комбинированные препараты, при их неэффективности – препараты системного действия: кетоконазол, итраконазол, тербинафин, флуконазол и др.
3.4 Физиотерапевтические методы лечения
В комплексе с наружной терапией и фармакотерапией.
Основное — ультрафиолетовое облучение при различных стадиях АтД.
Вне обострений при тяжелом хроническом течении с преобладанием зуда и лихеноидных форм применяют фототерапию:
- широкополосную UVA+UVB = 290-400 нм;
- узкополосную UVB 311-313 нм;
- UVA1 340-400 нм (можно во время обострений).
Фототерапию не назначают детям младше 12 лет.
При тяжелом и упорном течении применяют фотохимиотерапию или ПУВА-терапию — комбинация фурокумариновых фотосенсибилизаторов и длинноволнового УФО 320–400 нм.
Наиболее эффективным метод — узкополосная фототерапия.
Средние дозы UVA 1 эквивалентны узкополосной фототерапии.
Высокие дозы UVA 1 эффективны при тяжелом течении АтД.
Интерферон гамма умеренно эффективен при тяжелом АтД.
Имеется положительный опыт применения ретиноевой кислоты — алитретиноина.
Проводятся клинические исследования моноклональных антител к IgE (омализумаб), к ИЛ 4 и ИЛ 13 (дупилумаб), анти CD20 антител (ритуксимаб) и других биологических препаратов.
Клинические данные по использованию при тяжелом АтД высоких доз витамина Е и D недостаточны.
4. Реабилитация
Включает санаторно-курортное лечение в санаториях дерматологического профиля.
5. Профилактика
Профилактика направлена на сохранение ремиссии и предупреждение обострений:
- элиминационные мероприятия;
- выполнение рекомендаций по уходу за кожей даже при отсутствии признаков воспаления;
- своевременное лечение сопутствующей патологии.
Неотъемлемая часть профилактики – обучение самого больного АтД, членов его семьи, медицинских работников.
Цель обучения — сообщить пациенту с АтД и членам его семьи информацию, необходимую для максимально эффективного лечения.
Наиболее распространенная форма обучения — аллергошколы.
Занятия в аллергошколе знакомят с нормальной анатомией кожи, патогенезом заболевания, лечением и профилактикой аллергических заболеваний.
Основные положения профилактики:
- Не получено доказательств эффективности гипоаллергенных или элиминационных диет во время беременности.
- Значительно уменьшает частоту АтД у ребёнка гипоаллергенная диета во время лактации женщины из группы риска.
- Исключительно грудное вскармливание первые 4 месяца жизни ребенка из группы риска, при необходимости для докармливания разрешены гипоаллергенные смеси на основе гидролизатов молочного белка.
- Введение прикормов продуктами с низкой сенсибилизирующей активностью только после 4 месяца жизни.
- Возможна профилактика пробиотиками с лактобактериями беременных и новорожденных из групп риска.
- Обучение больных профилактическим мероприятиям и правильному уходу за кожей.
- Контроль факторов внешней среды: исключение воздействия табачного дыма; уменьшение экспозиции аллергенов в первые годы жизни; низкая влажность и адекватная вентиляция помещений; минимизация поллютантов.
Любые длительные профилактические элиминационные мероприятия ухудшают качество жизни членов семьи, поэтому включают только мероприятия с доказанной эффективностью.
Остались вопросы?
Запишитесь на консультацию к врачу, бесплатно!
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
